Нарушения ритма при миокардите
Так как миокардит может вызвать любые нарушения ритма и проводимости, то изменяется и пульс.
Так, при экстрасистолии регистрируются выпадения после дополнительной (экстрасистолической) волны, при пароксизмальной тахикардии — выраженное учащение пульса, при мерцательной аритмии — беспорядочный пульс, при блокадах — брадикардия, выпадение пульсовых волн и т. д. Наиболее частый симптом миокардита — экстрасистолия, довольно редко (обычно при тяжелом течении миокардита) — пароксизмальная тахикардия, мерцательная аритмия.
Артериальное давление обычно снижено, с малой пульсовой амплитудой, хотя нередко остается нормальным. В случаях симптоматической гипертензии, обусловленной основным заболеванием (например, вследствие диффузного гломерулонефрита при системной красной волчанке), давление повышается, а при нарушении сократительной функции пораженного миокарда или сопутствующей сосудистой недостаточности — снижается. В тяжелых случаях токсического поражения может развиться коллапс.
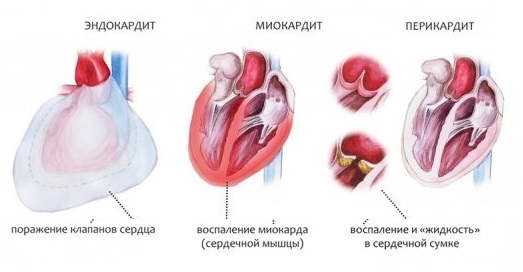
Аускультация сердца, шум при миокардите
Сердце обычно увеличено, чаще всего влево, реже в обе стороны или только вправо. Степень увеличения сердца может быть различной — от едва заметной до значительной; иногда даже возникает необходимость дифференцировать миокардит и экссудативный перикардит. Верхушечный толчок обычно ослаблен или не пальпируется. Тоны сердца приглушены то в большей, то в меньшей степени. Над верхушкой может быть расщепление или раздвоение 1-го тона. При тяжелой форме в предсистоле или в протодиастоле выслушивается дополнительный 3-й тон (ритм галопа). У большинства больных над верхушкой появляется мышечный систолический шум.
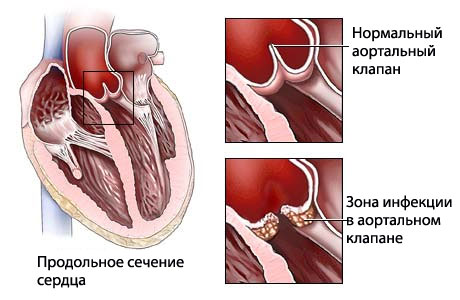
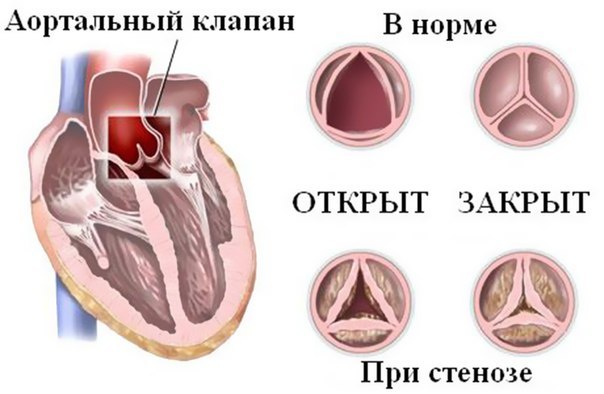
При тяжелой форме, сопровождающейся резкой дилатацией желудочков, при отсутствии растяжения фиброзного клапанного кольца (например, при миокардите Абрамова-Фидлера) создаются условия для возникновения диастолического (предсистолического) шума относительного митрального стеноза. Могут быть и другие шумы за счет порока сердца, например, при миокардите, сопровождающем затяжной септический эндокардит, развивающийся на фоне старого порока сердца или формирующий порок (чаще всего недостаточность аортальных клапанов), при миокардите сифилитического происхождения с мезаортитом.
Очень редко (в 1 % случаев) выслушивается шум трения перикарда, обусловленный сопутствующим сухим перикардитом. Частый симптом миокардита — нарушение ритма сердца и проводимости, которое в зависимости от его вида дает соответствующую аускультативную картину. В случае развития сердечной недостаточности регистрируются признаки застоя в малом и (или) большом круге кровообращения (влажные хрипы в легких, набухание шейных вен, отеки нижних конечностей, увеличение печени). Чаще застойные явления выражены в большом круге кровообращения (правожелудочковая сердечная недостаточность) или развиваются одновременно как в большом, так и в малом круге кровообращения.
Возможны лейкоцитоз (обычно умеренный нейтрофильный, с небольшим сдвигом влево), увеличение СОЭ. Однако изменения крови не обязательны. Электрокардиографически выявляются диффузные и очаговые изменения, нарушения ритма сердца и проводимости.
Фонокардиограмма указывает на ослабление и уширение тонов сердца, подтверждает наличие того или иного порока сердца. С помощью поликардиографии, эхокардиографии, определения толерантности к физической нагрузке при велоэргометричеекой пробе выявляются нарушения сократительной способности миокарда даже в тех случаях, когда клинически в покое недостаточность кровообращения не определяется.
Течение неревматического миокардита может быть острым, подострым, хроническим прогрессирующим и хроническим регрессирующим. Острое течение обычно наблюдается при некоторых миокардитах инфекционного происхождения (вирусных, дифтерийном, сыпнотифозном и др.). Весьма вариабельно течение инфекционно- и токсико-аллергических форм миокардитов — от острейших до медленно текущих хронических форм.
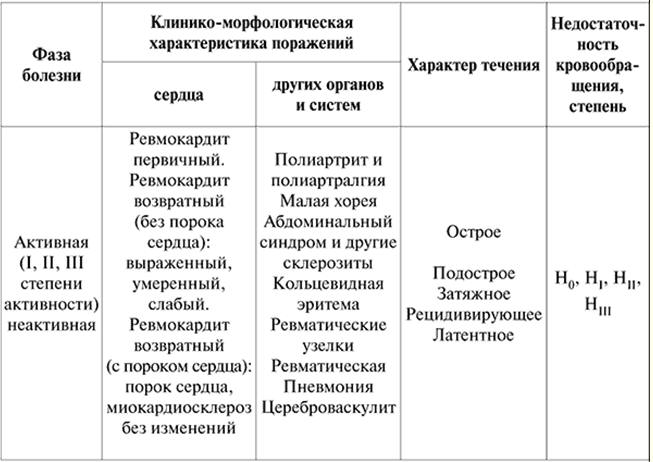
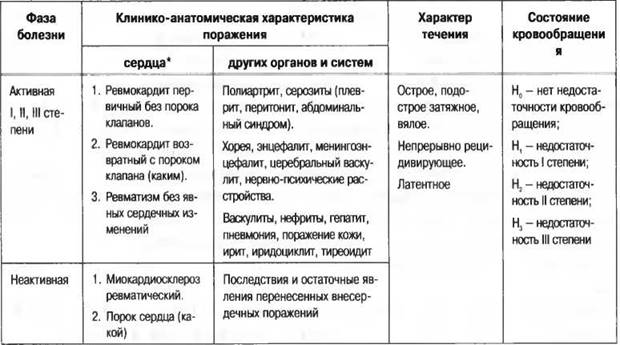
Ревматические (ревматоидные) и неревматические миокардиты
называется еще ревмокардитК формам ревмокардита относятся:
- узелковый или гранулематозный миокардит;
- диффузный миокардит;
- очаговый миокардит.
гранулемгипотонияснижение артериального давлениябрадикардия
Симптомы ревматического миокардита
поражен только один участоквоспаление затронуло несколько сегментов миокардаПроявления диффузного ревматического миокардиталомотулейкоцитовмаркера воспалительного процесса
отекать ногиголовокруженияПризнаки очагового ревматического миокардитаэкстрасистолия
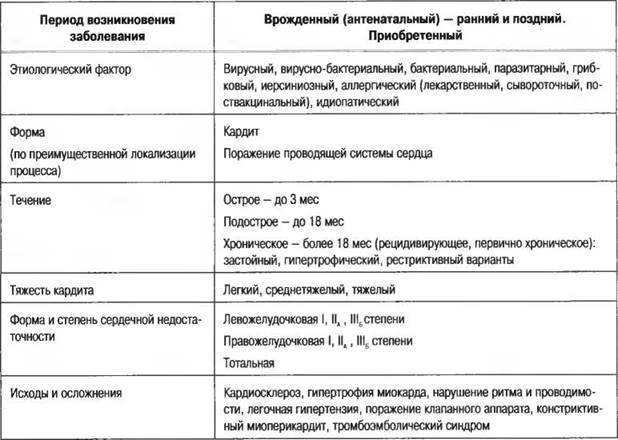
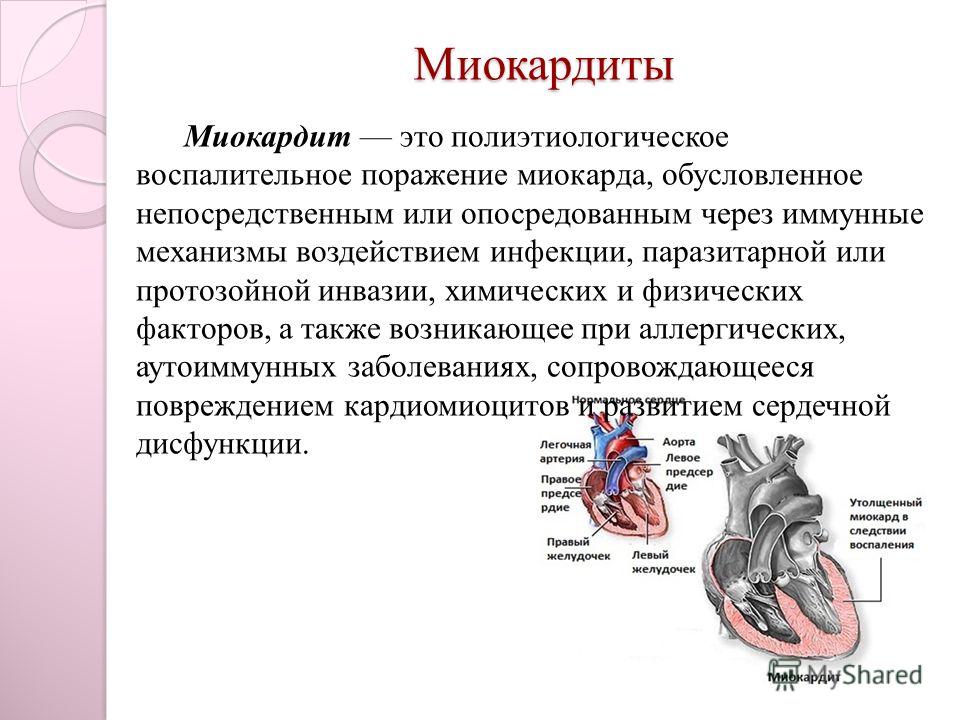
Неревматический миокардит
Клинические проявления неревматического миокардитаНеревматический миокардит обладает следующими клиническими проявлениями:
- Нарушение общего состояния. Немотивированная слабость, снижение трудоспособности, сонливость – эти симптомы относятся к числу первых и наблюдаются у большинства пациентов с неревматическим миокардитом. Также может присутствовать раздражительность, частые смены настроения.
- Изменение физиологических показателей. Незначительное повышение температуры тела характерно для миокардитов инфекционного типа. Также эта форма заболевания может проявляться непостоянными изменениями показателей артериального давления в меньшую сторону.
- Дискомфорт в области сердца. Боли в груди испытывает больше половины пациентов с неревматическим воспалением миокарда. Болевой синдром носит разный характер (резкий, тупой, сдавливающий) и возникает без влияния внешних факторов (усталости, физических нагрузок).
- Нарушение сердечной деятельности. Отклонения в сердечной деятельности могут быть как в сторону увеличения частоты сокращений (тахикардия), так и в сторону уменьшения (брадикардия). Также при неревматическом миокардите может присутствовать экстрасистолия, которая проявляется появлением внеочередных сердечных импульсов.
- Изменение оттенка кожи. У некоторых больных отмечается побледнение кожи вследствие ухудшения кровообращения. Также может присутствовать посинение дермы (кожи) в зоне носа и губ, на кончиках пальцев.
Диагностика неревматического миокардитаВ диагностике неревматического миокардита используются следующие методы:
- Электрокардиограмма (ЭКГ). Во время процедуры на грудную клетку пациента крепятся электроды, передающие сердечные импульсы на специальное оборудование, которое обрабатывает данные и формирует из них графическое изображение. С помощью ЭКГ можно выявить признаки тахикардии, экстрасистолии и других нарушений сердечного ритма.
- Эхокардиография (ультразвуковое исследование сердца). Эта процедура может проводиться поверхностным (через грудную клетку) или внутренним (датчик вводится через пищевод) методом. Исследование показывает изменение нормальной структуры миокарда, размеры сердечных клапанов и их функциональность, толщину сердечной стенки и другие данные.
- Анализ крови (общий, биохимический, иммунологический). Лабораторные анализы крови определяют объем лейкоцитов (разновидности кровяных клеток), присутствие антител и другие показатели, которые могут указывать на воспаление.
- Посев крови. Проводится, для того чтобы определить характер патогенных микроорганизмов, спровоцировавших бактериальный миокардит. Также посев крови выявляет чувствительность микробов к антибиотикам.
- Сцинтиграфия. При этом исследовании в организм пациента вводится радиоактивная жидкость, затем делается снимок, позволяющий определить движение этого вещества в миокарде. Данные сцинтиграфии показывают наличие и локализацию патологических процессов в сердечной мышце.
- Биопсия миокарда. Сложная процедура, которая заключается в изъятии тканей миокарда для их последующего изучения. Доступ к сердечной мышце осуществляется через вену (бедренную, подключичную).
Виды неревматического миокардита
кардиологаК неревматическим миокардитам относятся:
- вирусный миокардит;
- алкогольный миокардит;
- септический миокардит;
- токсический миокардит;
- идиопатический миокардит;
- аутоиммунный миокардит.
Миокардит Абрамова-Фидлера (идиопатический миокардит)
дилатациядословно — увеличенное сердцеСимптомами миокардита Абрамова-Фидлера являются:
- внутрижелудочковые и атриовентрикулярные блокады;
- экстрасистолы (внеочередные сердечные сокращения);
- тромбоэмболии;
- кардиогенный шок.
Аутоиммунный миокардит
Аутоиммунные заболевания, сочетающиеся с аутоиммунным миокардитом:
- системная красная волчанка;
- дерматомиозит;
- ревматоидный артрит.
тахикардияомертвения ткани
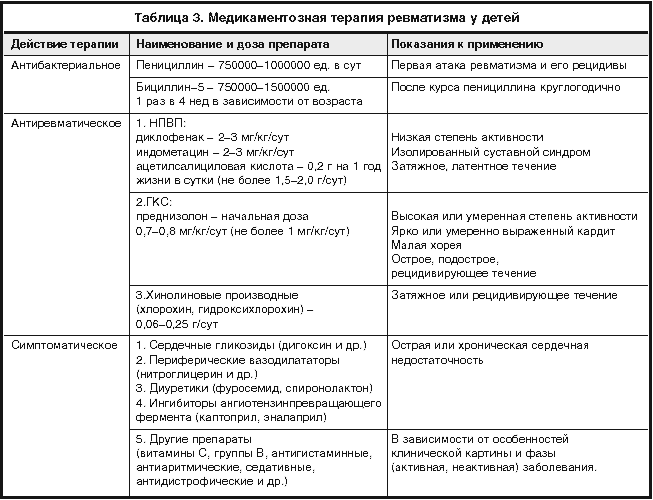
Лечение инфекционно-аллергического миокардита
Если продемонстрировал определённые аллергический инфекционный миокардит симптомы, лечение его должно включать:
- Постельный режим.
- Обогащённую витаминами, белками и микроэлементами диету, которая должна стимулировать процессы метаболизма в сердечной мышце.
- Также при лечении инфекционно-аллергической формы миокардита проводятся курсы патогенетической, этиологической, симптоматической и метаболической терапии.
- Этиологическое лечение зависит от типа возбудителя: антибиотики дают при бактериальных инфекциях, противовирусные средства – при осложнённых миокардитом вирусных инфекциях.
- При лечении является обязательным санация и выявление очагов хронической инфекции.
По завершении курса противовирусной и антибактериальной терапии требуется проведение микробиологического контроля.
При патогенетическом лечении данной формы заболевания назначаются курсы следующих препаратов: антигистаминных (тавегил, димедрол, супрастин, пипольфен), противовоспалительных и иммуносупрессивных (кортикостероидов).
При комплексном лечении инфекционно-аллергической формы миокардита требуется обязательная метаболическая терапия, в рамках которой используются препараты калия, рибоксин, витамины, кокарбоксилаза, АТФ.
При признаках сердечной недостаточности, нарушениях сердечного ритма, артериальной гипертензии и большой вероятности риска тромбоэмболических осложнений показана симптоматическая терапия.
Обычно инфекционно аллергический миокардит протекает благоприятно. Чаще всего болезнь приобретает лёгкую, либо среднетяжёлую форму и завершается выздоровлением. Крайне редки летальные исходы.
Но сами симптомы данного миокардита не сразу исчезают, а их остаточные явления сохраняются ещё несколько месяцев.
Респираторные заболевания и переохлаждение могут спровоцировать рецидив этого вида миокардита. Перенёсшие инфекционно аллергический миокардит пациенты нуждаются в диспансерном наблюдении у кардиолога, поскольку им требуется периодическая противорецидивная терапия.
Миокардит у детей
Наиболее частой причиной развития врождённых и приобретённых миокардитов у новорождённых и детей раннего возраста являются энтеровирусы Коксаки и ЕСНО, аденовирусы, некоторые типы вируса гриппа, ряд кардиочувствительных вирусов полиомиелита. В литературе описаны случаи вирусных миокардитов при эпидемическом паротите, ветряной оспе, краснухе, Эпштейн-Барр-вирусной инфекции.
Такой разброс объясняется несовершенством иммунной системы новорождённых и детей раннего возраста, высокой кардиочувствительностью вирусов и предрасположенностью к развитию данного заболевания.
Встречаются также спирохетозные миокардиты при приобретённом и врождённом висцеральном лептоспирозе и сифилисе, при грибковых (актиномикоз, аспергиллез, кандидоз), паразитарных (болезнь Чагаса, токсоплазмоз, трихинеллез) заболеваниях, при внутриклеточной хламидийной и микоплазменной инфекциях. Одним из вариантов инфекционного миокардита неизвестной этиологии является болезнь Кавасаки с острой сердечной недостаточностью, миокардитом и коронариитом. Патология может поражать детей любой возрастной категории и даже в первые месяцы жизни младенца.
Признаки миокардита у детей
Инфекционный вид миокардита в детской кардиологии подразделяют на две группы:
- врожденная форма заболевания;
- приобретенная.
Первая группа у детей развивается при родах, т.к. ребенок рождается с патологически увеличенным сердцем. Первые симптомы начинают провялятся около полугода и заключаются в следующем:
- кожный покров бледного оттенка;
- самочувствие ребенка – вялое;
- утомляемость;
- плохой набор веса;
- тахикардия.
Приобретенное заболевание у детей имеет несколько форм, которые протекают по-разному: острый вид, подострый и хроническая форма. До трехлетнего возраста, у детей чаще диагностирует вирусный, бактериальный или грибковый миокардит. Повзрослев, ребенок может страдать инфекционно аллергическим видом.
Острая форма болезни – это последствия перенесенных простудных заболеваний. В том случае, если у ребенка прогрессируют такие признаки, как бессонница, ночные недомогания, одышка, синюшный цвет кожного покрова, тошнота, систематическая потеря сознания и холодные руки и ноги, то рекомендуется в срочном порядке посетить кабинет кардиолога.
Если своевременно не лечить болезнь, то она приобретает запущенную форму. Последствия такого отношению к здоровью ребенка – «горб» на сердце, при котором в грудине образуется выпуклость, диагностируемая невооруженным взглядом.
Подострый и хронический тип болезни у детей чаще всего развивается не так заметно, а первые симптомы могут проявиться через несколько лет. Отсутствие надлежащего лечения – ранняя группа инвалидности, дисфункция насосной деятельности сердечного органа и сбой в кровообращении.
Ввиду высокой опасности для детей и взрослых, кардиологи советуют проходить ежегодный профилактический осмотр. Это позволит выявить на ранней стадии болезнь и разработать корректную стратегию лечения.
Острый миокардит — течение заболевания
Особенности течения острого миокардита, в зависимости от степени тяжести, следующие:
- Тяжелая форма клинически проявляется выраженным симптомом интоксикации, общее состояние ребенка страдает значительно.
Температура тела повышается до 38—39 °С. Больной ребенок беспокоен, возбужден, появляется бессонница. Кожные покровы бледные, даже с сероватым оттенком. Характерен сухой, навязчивый, упорный кашель, который не приносит облегчения.
При аускультации сердца тоны приглушенные, аритмичные, выслушивается интенсивный, грубый систолический шум над верхушкой. При пальпации живот мягкий, безболезненный, отмечается увеличение печени и селезенки. Довольно часто присоединяется перикардит.
На электрокардиограмме отмечается смещение сегмента 5Т и зубца Т ниже изолинии, снижение вольтажа зубцов, доминирование электрических потенциалов левого желудочка и предсердия. Появляются нарушения функций сердца: автоматизма, проводимости и возбудимости.
Среднетяжелая форма проявляется повышением температуры тела до 37—38 °С.
Больной ребенок будет предъявлять жалобы на немотивированную утомляемость. При объективном осмотре отмечается бледность кожных покровов. При перкуссии сердца отмечается расширение его границ влево в среднем на 1,5—2 см.
При проведении рентгенографии органов грудной клетки регистрируется увеличение размеров сердца, преимущественно за счет левого желудочка. Среднетяжелая форма с равной частотой встречается у детей как раннего, так и старшего возраста.
Легкая форма миокардита отличается скудностью клинических проявлений.
Общее состояние больного ребенка практически не страдает. При перкуссии сердца отмечается расширение его границ влево на 0,5—1 см. Характерно увеличение частоты сердечных сокращений. При аускультации выслушивается некоторое ослабление I тона и нежный, непродолжительный систолический шум на верхушке.
Признаки нарушения кровообращения, как правило, отсутствуют. На электрокардиограмме отмечаются нарушения автоматизма (синусовая тахикардия или брадикардия, трепетание или мерцание предсердий), возбудимости (экстрасистолия) и проводимости (предсердно-желудочковая блокада, блокада ножек пучка Гиса).
При проведении рентгенографии органов грудной клетки увеличение размеров сердца может не определяться. Легкая форма миокардита наиболее типична для детей старшего возраста. Подострый кардит развивается постепенно.
Выделяют два варианта развития заболевания. Первый вариант (первично подострые кардиты) характеризуется появлением сердечной недостаточности через 4-—6 месяцев после перенесенной острой респираторной вирусной инфекции.
Второй — после выраженной острой фазы патологический процесс принимает длительное течение, т. е. представляет собой исход остро начавшегося процесса. Симптомы заболевания выражены умеренно. На первый план выступают проявления астенизации: вялость, раздражительность, снижение аппетита, повышенная утомляемость.
При осмотре выявляется некоторая бледность кожных покровов. Визуально область сердца изменена в виде формирующегося сердечного горба, что подтверждает давность патологического процесса. Выявляется увеличение частоты сердечных сокращений. Границы относительной тупости сердца несколько расширены.
При аускультации сердца тоны сердца громкие, ритмичные, определяется акцент II тона над легочной артерией, выслушивается систолический шум на верхушке.
На рентгенограмме органов грудной клетки выявляется некоторое усиление легочного рисунка в результате застоя в легких, патологическая конфигурация тени сердца (аортальная или митральная) в результате увеличения полостей желудочков и предсердий. Симптомы имеют стойкий характер.
Патогенез вирусного миокардита
Как лечить миокардит? Лечение, тактика терапии и выбор применяемых лекарств зависит от причины, стадии, течения и сопутствующих воспалительный процесс заболеваний. Без точной диагностики добиться эффективности терапии практически невозможно, за исключением вмешательства Всевышнего!
1. Режим2. Медикаментозное лечение (консервативное лечение);3. Диета4. Хирургическое лечение;5. Профилактика осложнений болезни.
Важно! При подозрении на инфекционный миокардит пациент подлежит госпитализации, а в случае нормализации состояния больного и стойкого периода ремиссии без осложнений в течение 1-2 недель, пациента выписывают для дальнейшего лечения в домашних условиях
1. Режим
Пациентам с признаками воспаления миокарда необходимо ограничить физическую активность, а также избегать стрессов, переохлаждения организма, самовольного приема лекарственных препаратов.
Рекомендуется постельный режим.
Так, лечение легкого течения болезни обычно включает в себя ограничение физической активности, общеукрепляющую и дезинтоксикационную терапию. При необходимости, курс лечения может быть дополнен антигистаминными препаратами.
При отсутствии специальных показаний антибактериальные препараты не применяют, поскольку в случаях аутоиммунной и аллергической формах болезни они могут вызвать ряд осложнений.
Лечение острого миокардита с тяжелым течением, сопровождающейся застойной сердечной недостаточностью, кардиомегалией и выраженными аутоиммунными нарушениями направлено на терапию основного заболевания, лечение и профилактику аритмии, тромбоэмболических осложнений, коррекцию иммунного статуса, иммунопатологических реакций и гемодинамических нарушений.
Важно! Перед применением народных средств против миокардита обязательно проконсультируйтесь с лечащим врачом!
Шиповник. Залейте горсть свежих цветков шиповника 500 мл кипятка, настойте средство в течение 16 минут, процедите и принимайте по 1 ст. ложке настоя 3 раза в день, за 30 минут до приема пищи. Курс лечения – 1 месяц.
Для приготовления другого рецепта необходимо 1 ст. ложку измельченного корня шиповника залить 1 стаканом кипятка, поставить на медленный огонь и прокипятить в течение 5 минут. Процедите и пейте в полугорячем виде в качестве чая, по 3 стакана в день в течение 2 недель.
Боярышник. 1 ст. ложку сухих плодов боярышника залейте стаканом кипятка, дайте средству настояться в течение 2х часов, после процедите и принимайте по 2 ст. ложки средства 3-4 раза в день, за 15 минут до еды.
Мёд. Употребляйте ежедневно по 1 ч. ложке, 2-3 раза в день цветочного мёда, добавляя к нему молока, творога и фруктов. Мёд с чаем пить не рекомендуется.
Лечение миокардита включает 4 основных направления:
- патогенетическое;
- этиологическое;
- метаболическое;
- симптоматическое.
Правильно подобранная этиологическая терапия позволяет подавить очаг инфекционного воспаления в организме пациента. После выявления возбудителя проводят тест на антибиотикочувствительность для максимального воздействия на патогенные микроорганизма. Вирусный острый миокардит требует назначения противовирусных медикаментов.
Обязательным условием успешной терапии является своевременное выявление и санация очагов воспаления, которые могут поддерживать патологический процесс:
Пациентам с подозрением на наличие миокардита и умеренно выраженной симптоматикой (или даже без симптомов) рекомендуется госпитализация в стационар для мониторирования их состояния вплоть до верификации диагноза .
Диагностика миокардита
Постановка такого диагноза, как «миокардит», обычно осложнена латентным течением болезни и неоднозначностью ее симптомов. Она осуществляется на основании опроса и анамнеза, физикального обследования, лабораторного анализа крови и кардиографических исследований:
Физикальное исследование при миокардите выявляет увеличение сердца (от незначительного смещения его левой границы до значительного увеличения), а также застойные явления в легких. Врач отмечает у пациента вздутие шейных вен и отеки ног, вероятен цианоз, то есть синюшность слизистых оболочек, кожных покровов, губ и кончика носа.
При аускультации доктор обнаруживает умеренную тахикардию или брадикардию, симптомы лево- и правожелудочковой недостаточности, ослабление I тона и ритм галопа, выслушивает систолический шум на верхушке.
Лабораторный анализ крови также информативен при диагностике воспаления миокарда. Общий анализ крови может показать лейкоцитоз (повышение числа лейкоцитов) сдвиг влево лейкоцитарной формулы, повышение СОЭ, увеличение числа эозинофилов (эозинофилия).
Биохимический анализ крови демонстрируют диспротеинемию (отклонения в количественном соотношении фракций белков крови) с гипергаммаглобулинемией (повышенный уровень иммуноглобулинов), присутствие С-реактивного белка, повышенное содержание серомукоида, сиаловых кислот, фибриногена.
Посев крови способен засвидетельствовать бактериальное происхождение болезни. В ходе анализа устанавливается и показатель титра антител, информирующий об их активности.
- Рентгенография грудной клетки показывает расширение границ сердца, а иногда – застой в легких.
- Электрокардиография, или ЭКГ, – диагностическая методика исследования электрических полей, образующихся в процессе работы сердца. При диагностике миокардита данный метод исследования является весьма информативным, так как изменения на электрокардиограмме в случае заболевания отмечаются всегда, хоть и не являются специфичными. Они выглядят как неспецифические преходящие изменения зубца T (уплощение или уменьшением амплитуды) и сегмента ST (смещение вверх или вниз от изоэлектрической линии). Также могут быть зарегистрированы патологические зубцы Q и сокращение амплитуды зубцов R в правых грудных отведениях (V1-V4).
Нередко ЭКГ также показывает парасистолию, желудочковую и наджелудочковую экстрасистолию, патологию атриовентрикулярной проводимости. О неблагоприятном прогнозе свидетельствуют эпизоды мерцательной аритмии и блокады ножек (чаще левой) пучка Гиса, что указывает на обширные воспалительные очаги в миокарде.
Эхокардиография – метод УЗИ, исследующий морфологические и функциональные отклонения в деятельности сердца и его клапанов. Говорить о специфических признаках воспаления миокарда в ходе ЭхоКГ, к сожалению, не приходится.
При диагностике миокардита эхокардиография может обнаружить различные нарушения работы миокарда, связанные с его сократительной функцией (первичная или значительная дилатация сердечных полостей, снижение сократительной функции, диастолическая дисфункция и др.), зависящие от тяжести процесса, а также выявить внутриполостные тромбы. Возможно также обнаружение увеличенного количества жидкости в полости перикарда. В то же время показатели сократимости сердца в ходе ЭхоКГ могут оставаться в норме, потому эхокардиографию приходится неоднократно повторять.
Вспомогательными методиками диагностики миокардита, позволяющими доказать правильность поставленного диагноза, могут стать также следующие:
- Изотопное исследование сердца.
- Магнитно-резонансная томография (МРТ).
- Эндомиокардиальная биопсия и другие.
Последний метод на сегодняшний день многими медиками считается достаточным для точной постановки диагноза «миокардит», однако это положение все же вызывает определенные сомнения, так как эндомиокардиальная биопсия может давать множество неоднозначных результатов.