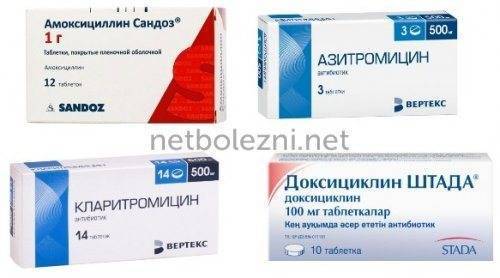
Вспомогательные препараты при пневмонии
Помимо антибиотиков, лечить воспаление лёгких рекомендуется с использованием вспомогательных средств. Среди дополнительных препаратов часто применяются:
- Отхаркивающие и бронхорасширяющие средства (сиропы Гербион, Пертуссин, спрей Сальбутамол).
- Жаропонижающие медикаменты (Парацетамол, Аспирин, Ибупрофен).
- Витаминные комплексы с высоким содержанием витаминов А, C, группы B (Супрадин, Дуовит, Компливит).
Для пациентов, тяжело переносящих синтетические лекарства, актуальной становится гомеопатия. Среди подобных средств наибольшую эффективность обеспечивают Аконит, Бриония, Белладонна, Сангуинария, Арсеникум Йодатум. Лечить больного подобными препаратами следует в соответствии с его конституциональным типом.
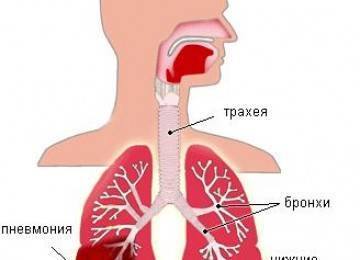
Что такое пневмония
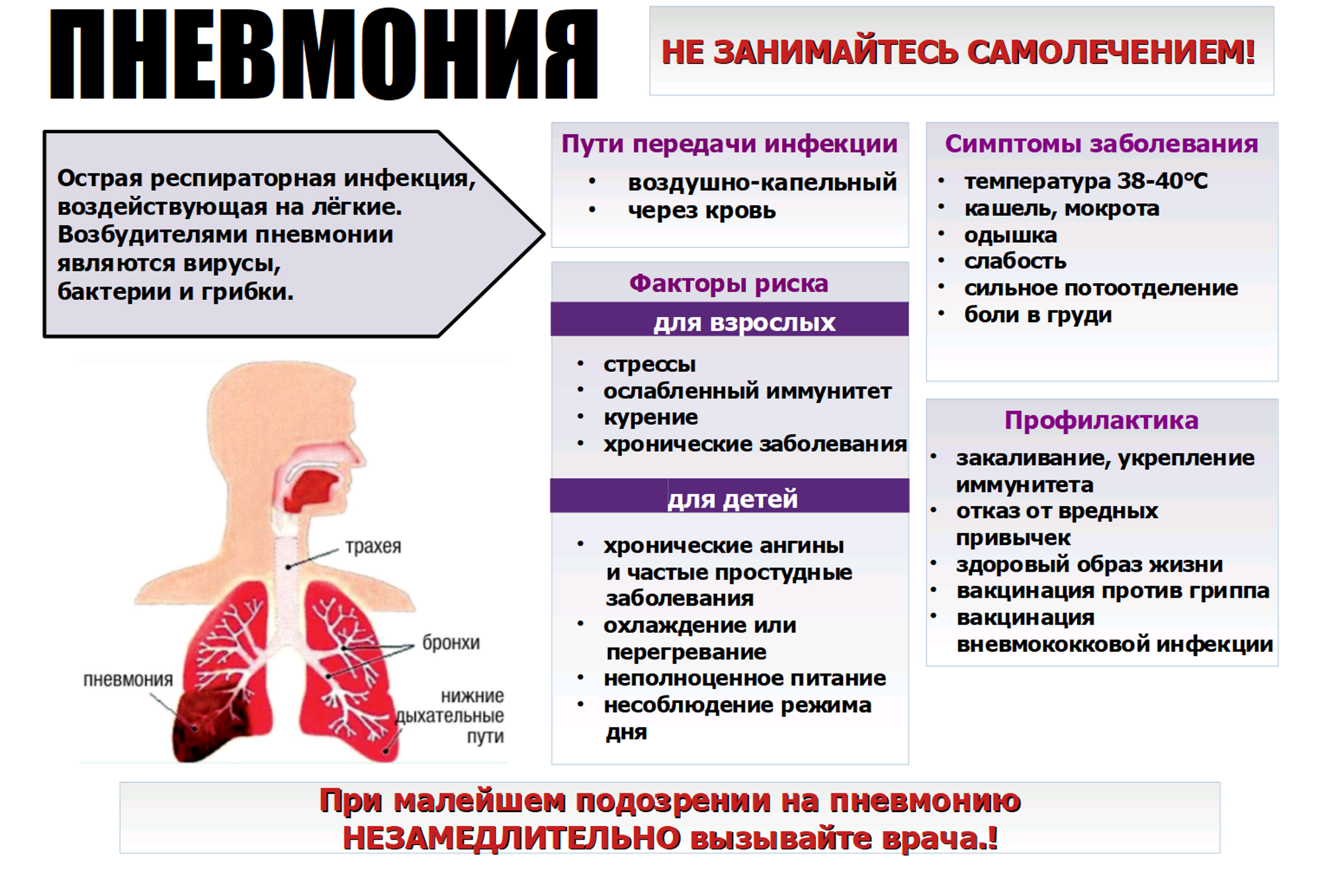
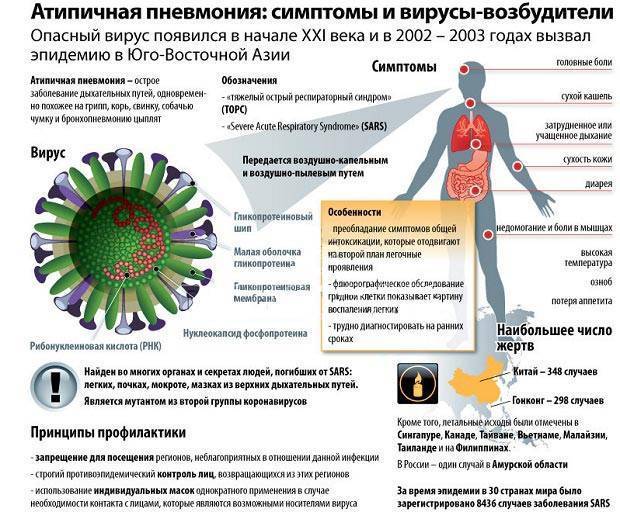
Воспалением легких в народе называют пневмонию. Это инфекция нижних дыхательных путей с инкубационным периодом от 2 до 10 дней, в которую вовлекаются легочные ткани. Выделяют несколько видов заболевания:
- Атипичная. Вызывается хламидиями, легионеллами, микоплазмами, то есть, атипичной микрофлорой.
- Аспирационная. Возникает от попадания воды, пищи или инородных предметов в дыхательные пути.
- Госпитальная. Заболевание развивается во время нахождения пациента в стационаре.
- Внебольничная. Возникает в качестве осложнения после перенесенной вирусной инфекции. Часто является причиной смертности из-за сильного снижения иммунитета.
Антибиотики нового поколения помогают избежать осложнения пневмонии, при котором может развиться абсцесс легких, эмпиема плевры, пневмоторакс и другие серьезные болезни. Самое тяжелое последствие воспаление легких – это дыхательная недостаточность. Такая патология развивается у пациентов с другими хроническими заболеваниями или у пожилых больных, которые не получают адекватного лечения антибиотиками. Нередко недостаточность становится причиной смерти.
Сроки выздоровления
Длительность лечения зависит от формы заболевания, индивидуальных особенностей здоровья и правильности выбранной тактики терапии в каждом конкретном случае.
Средние сроки лечения в случае заболевания типичной внебольничной пневмонией составляют от 1 до трех недель (в зависимости от тяжести первоначальных симптомов).
В случаях с атипичной или внутрибольничной формой заболевания сроки выздоровления увеличиваются в среднем в 2 раза и составляют 7-14 суток при легкой степени заболевания, а при тяжелом протекании болезни – 14-56 суток. Длительность болезни может увеличиваться, если пациенты – лица с ослабленным иммунитетом, маленькие дети или люди пожилого возраста.
В огромной степени длительность пневмонии зависит от своевременности начала лечения. Существуют весьма коварные формы болезни, протекающие без температуры. Отсутствие главного симптома недомогания часто приводит к затягиванию начала терапии и, соответственно, увеличению сроков выздоровления.
Если проявляются следующие симптомы, необходимо срочно обратиться к врачу и пройти обследование (рентгенография и анализ крови):
- Сильный кашель;
- Одышка, невозможность сделать глубокий вдох, бледность кожи;
- Ухудшение после перенесенной простуды;
- Длительность простудного заболевания больше 7 суток.
Большое значение играет также и корректность терапии с самого начала болезни. Здесь играет решающую роль бактериальное исследование микрофлоры, позволяющее определить вид возбудителя пневмонии и подобрать наиболее действенные медикаментозные средства (в частности, антибиотики).
В зависимости от степени тяжести лечение пневмонии показано амбулаторно или в стационаре, но независимо от этого тактика лечения должна исходить только от врача. Если заболевание протекает без осложнений, то в среднем антибиотики принимаются еще в течение 3-5 суток после нормализации температуры.
Особенности заболевания
Этот недуг может протекать без ярко выраженной клинической симптоматики.
У пациентов его можно заподозрить по следующим признакам:
- ощущается вялость, слабость, общее недомогание;
- часто мучают головные боли;
- полностью или частично отсутствует аппетит;
- наблюдается одышка (если она стремительно нарастает, то у больного в легких застаивается кровь, либо развивается интоксикация);
- появляется кашель, который изначально может быть ненавязчивым, но болезненным (скопившаяся мокрота не может выйти и из-за этого возрастает вероятность возникновения непроходимости в дыхательных путях).
Что нельзя делать во время лечения?
Давать ребенку жаропонижающие препараты. Доктор сможет оценить эффективность назначенного антибиотика, когда начнется естественное снижение температуры. Жаропонижающие средства могут исказить картину лечения.
Ограничивать ребенка в питье
При лечении пневмонии важно не допустить интоксикации организма, для этого малышу нужно много и обильно пить – воду, чай, витаминные травяные сборы, компоты.
Резко отменять антибиотики после наступления улучшения.
И напоследок, не стоит «гоняться» за модой на антибиотики. Средство последнего поколения, конечно, быстро поставит на ноги и справится с инфекцией, но детский организм станет малочувствительным к антибиотикам предыдущих поколений.
О том, в каких случаях ребенку стоит давать антибиотики и что стоит учесть, смотрите в передаче доктора Комаровского.
Когда необходима госпитализация?
При диагностировании воспаления лёгких в большинстве случаев больной помещается в стационар: в отделение терапии, пульмонологии или инфекционных заболеваний.
Некоторые оказываются от госпитализации, полагая, что смогут справиться с болезнью самостоятельно.
Важно! Домашнее лечение пневмонии у взрослых и детей допускается только при лёгкой степени поражения (определяет врач) и при условии, что больной будет находиться под амбулаторным наблюдением специалиста.
Помещение пациента в стационар является обязательным условием в следующих ситуациях:
- поражено более одной доли (сегмента) лёгкого;
- инфицированы оба лёгких (двухсторонняя пневмония);
- болезнь сопровождается тяжёлой клинической симптоматикой (лихорадка, спутанность сознания, кровохарканье, нарушение работы дыхательных центров);
- возраст до 1 года;
- невозможность обеспечить необходимый уход и постельный режим больному в домашних условиях.
Высококалорийная диета с большим содержанием витаминов, насыщенных жирных кислот, минеральных веществ, клетчатки, а также полный покой и соблюдение норм гигиены являются обязательными при лечении воспаления лёгких в любом возрасте.
Обзор эффективных антибиотиков нового поколения
Наиболее эффективными при пневмонии считаются антибиотики нового поколения. Их преимущество заключаются более быстром воздействии, что распространяется на большинство патогенных микроорганизмов. Кроме того, в ходе многочисленных исследований было установлено, что такие медикаменты вызывают меньше побочных эффектов и легче переносятся больными. Антибиотики широкого спектра действия необходимо принимать 1-2 раза в сутки, тогда как препараты 1 или 2 поколения — до четырех. Кроме того, в зависимости от течения болезни, лечащие врачи могут подобрать лекарственную фору, наиболее удобную для пациента — это могут быть уколы, таблетки, капсулы, сиропы.
Цефалоспорины
Ввиду высокой эффективности и низкой токсичности — одни из самых часто назначаемых антибактериальных препаратов. Допускается лечение детей и беременных женщин, начиная со второго триместра. При внебольничной пневмонии можно принимать пероральные формы:
Супракс (действующее вещество цефиксим) — выпускается в виде капсул и гранул для приготовления суспензии
С осторожностью назначается малышам до 6 месяцев, пожилым людям, пациентам с почечной недостаточностью, а также псевдомембранозным колитом в анамнезе.
Лечить госпитальную пневмонию лучше уколами, колоть которые можно внутривенно или внутримышечно:
Тарцеф, Цефабол (цефтазидим) — кристаллический порошок для приготовления раствора для инъекций. Колоть лекарство следует каждые 8 или 12 часов. Возможно применение для лечения бронхитов или пневмоний у новорожденных детей. Уколы лекарства запрещены беременным и кормящим женщинам.
Основные побочные реакции — аллергические проявления либо расстройства пищеварения, повышенная утомляемость, нервозность.
Курс лечения цефалоспоринами длится 7-10 дней.
Абсолютным противопоказанием к применению является гиперчувствительность к основному действующему веществу, а также антибиотикам пенициллиновой группы.
Пенициллины
При лечении пневмонии у взрослых доктора назначают следующие виды препаратов:
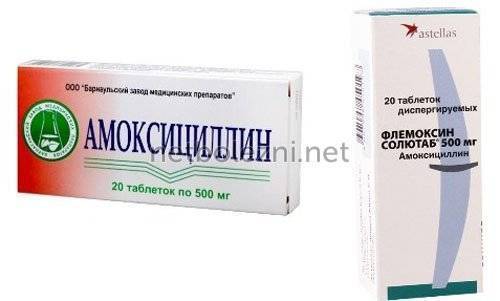
Амоксициллин, Хиконцил, Флемоксин Солютаб, Оспамокс — капсулы или суспензии для перорального приема на основе амоксициллина. Длительность лечения — от 10 до 14 дней. Разрешены к применению беременными женщинами и маленькими детьми. В некоторых случаях наблюдается низкая эффективность препаратов в связи с выработкой некоторыми микроорганизмами бета-лактамазы — вещества, разрушающего структуру средства.
Среди частых побочных проявлений можно выделить расстройства в работе пищеварительной системы, а также аллергические реакции (от крапивницы до отека Квинке).
Фторхинолоны
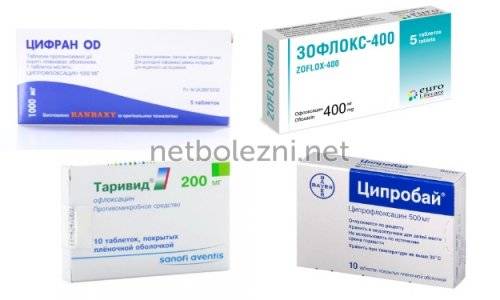
Самый мощный разряд антибактериальных средств, предназначенный для лечения тяжелых форм пневмонии. Чаще назначают Зофлокс, Таривид — препараты на основе офлоксацина или Ципробай, Цифран — медикаменты с ципрофлоксацином. Возможно пероральное или капельное введение. При внутривенном введении капельницы ставят на протяжении нескольких дней, до улучшения состояния больного, а затем переходят на пероральный прием.
Антибиотики широкого спектра действия, которые применяют при любых (включая атипичную) формах заболевания. Список эффективных медикаментов:
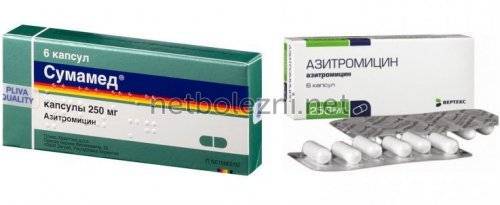
Сумамед, Азитромицин, Зитролид — таблетки или суспензия на основе азитромицина. Стандартная длительность применения — 3-5 дней. Запрещен детям до трех лет.
Прием препаратов данной группы свыше 10 дней крайне нежелателен. Поскольку патогенные микроорганизмы способны к быстрой выработке устойчивости, что затрудняет дальнейшее лечение.
Макролиды не применяются для лечения воспаления легких или других воспалительно-инфекционных заболеваний при наличии болезней печени.
Даже самый лучший и щадящий антибиотик оказывает сильное воздействие не только на возбудителей заболевания, но и на весь организм. Сколько бы дней не длился прием такого средства, нормальная микрофлора кишечника и сопротивляемость к инфекциям значительно снизиться. Поэтому даже при легком протекании пневмонии не стоит полагаться на отзывы других пациентов и собственную интуицию, а доверить выбор подходящего препарата лечащему доктору — это поможет в кратчайшие сроки победить болезнь и безболезненно восстановиться после лечения.
Лечение антибиотиками воспаления легких: побочное действие
Каждые препарат имеет побочные эффекты. Все они изложены в инструкции завода-изготовителя. Информацию о них можно получить от врача или фармацевта. Что необходимо знать о побочных эффектах:
- Нужно взвесить пользу и вред, положительных моментов бывает намного больше;
- Побочное действие исчезает после прекращения приема;
- Если действие не проходит, дальнейшую тактику следует согласовать с врачом.
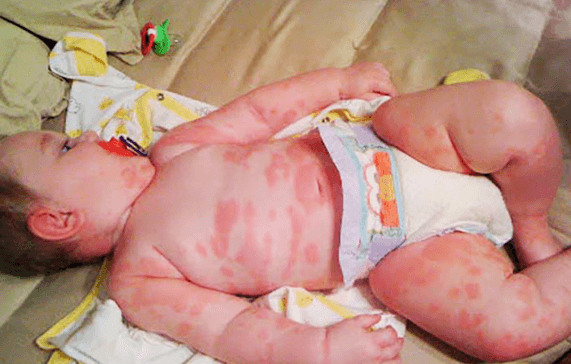
- Одышка с переходом в удушье;
- Отечность лица, языка и горла.
- Антибактериальные препараты оказывают побочное действие на организм в виде следующих симптомов:
- Диспепсия (тошнота, рвота);
- Вкус металла на языке;
- Головокружение.
Прием фторхинолонов и тетрациклина повышает чувствительность кожи к солнечным лучам. На протяжении курса приема, нужно избегать солярия и загара. Солнцезащитный крем, в этом случае, не блокирует ультрафиолетовые лучи. В этот период открытые участки нужно закрывать одеждой.
Исследования показали, что определенные виды антибиотиков блокируют ферменты печени (эритромицин), повышают риск внезапной сердечной смерти. Гентамицин, ванкомицин приводят к потере слуха.
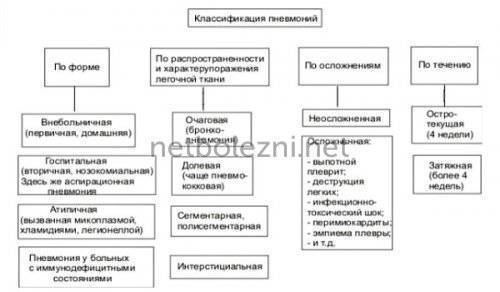
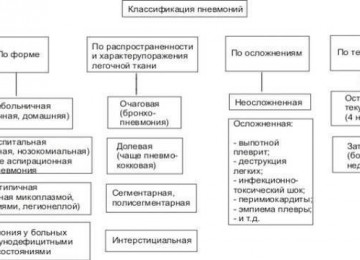
Классификация патологии
Все пневмонии делят на:
- внегоспитальные;
- госпитальные.
Внегоспитальные формы развиваются на дому или в коллективах и, как правило, поддаются традиционным методам лечения, так как вполне устраняются с помощью антибиотиков и других лекарственных средств. Под госпитальными видами воспаления легких подразумевают те, которые развиваются в стенах больниц на фоне проникновения различных инфекций. Продолжительность лечения таких форм обычно дольше, так как эти возбудители резистентны ко многим лекарствам.
Классификация пневмонии подразумевает разделение видов заболевания в зависимости от:
- вида возбудителя;
- морфологических особенностей;
- характера течения;
- распространенности процесса;
- механизма развития;
- стадии тяжести;
- наличия осложнений.
Определить воспаление легких, и что стало возбудителем, может только специалист после проведения клинических исследований.
По морфологическим особенностям пневмонию можно разделить на такие разновидности:
- крупозная;
- паренхиматозная;
- очаговая;
- интерстициальная;
- смешанная.
Па механизму развития пневмонии выделяют:
- первичную;
- повторную (возникшую на фоне других патологий);
- аспирационную;
- посттравматическую.
Атипичную пневмонию бывает сложно распознать, так как некоторые симптомы нехарактерны для этой группы заболеваний.
В зависимости от распространенности патологического процесса пневмония бывает:
- сливной;
- очаговой;
- мелкоочаговой (чаще вялотекущая);
- сегментарной;
- долевой;
- среднедолевой;
- прикорневой;
- тотальной;
- субтотальной;
- односторонней;
- двусторонней.
По характеру протекания заболевания выделяют три стадии тяжести. При легкой форме возможно лечение в домашних условиях. При развитии обострения, необходим стационар.
Осложнения, как правило, возникают при недолеченной пневмонии и при наличии опухолевых процессов. К примеру, на фоне онкологических опухолей может развиваться параканкрозная пневмония. Возможно возникновение деструктивных изменений, что приводит к необратимым последствиям.
При проникновении бактериальной инфекции может возникнуть гнойная пневмония. На фоне такого состояния высок риск развития опаснейшей формы заболевания – септической. В тканях легких могут образовываться полости, запускаются некротические процессы. Особую опасность представляет скрытая форма, так как пациент теряет немало времени, пока патологию диагностируют.
Когда возбудитель проявляет резистентность к применяемым препаратам, у пациентов наблюдают затяжную пневмонию. Чтобы не умереть от осложнений заболевания, необходимо знать симптомы патологии и своевременно реагировать при их возникновении.
Классы антибиотиков для лечения пневмоний
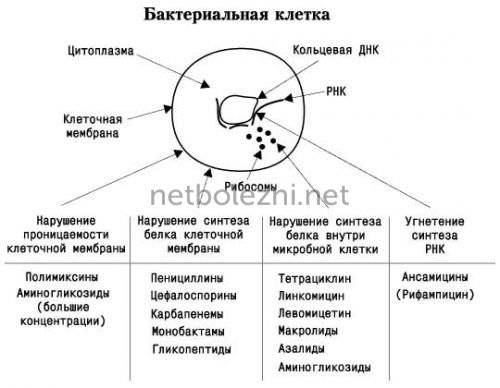
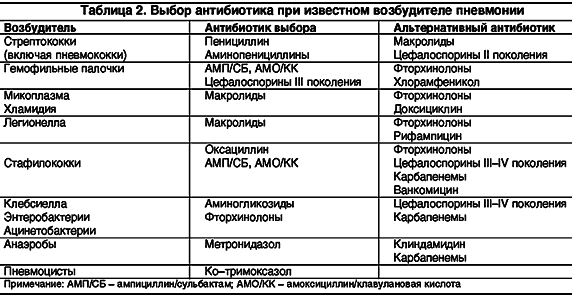
Все лекарственные препараты, относящиеся к группе антибактериальных средств, подразделяются в зависимости от свойств и воздействия на бактерии на несколько классов:
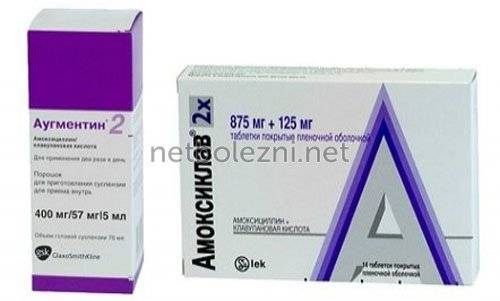
- Пенициллины. Являются наиболее проверенными временем с хорошо изученными свойствами. При пневмонии используются средства из подкласса аминопенициллинов: Ампициллин, Амоксициллин, Аугментин, Амоксиклав. В состав некоторых входит клавуановая кислота, защищающая от разрушающих ферментов бактерий;
- Цефалоспорины. По действию на бактерии близки к пенициллинам, однако превосходят их по силе;
- Макролиды. Отличаются от предыдущих групп высокой эффективностью в отношении внутриклеточных возбудителей;
- Фторхинолоны. Характеризуются малой токсичностью, однако не используются в педиатрии из-за возможного влияния на развитие костно-мышечной системы.
Против бронхопневмонии
На начальных стадиях бронхопневмонии рекомендуется принимать «Кларитромицин»
Бронхопневмония (очаговая пневмония) – воспаление отдельных небольших участков легкого. Поскольку болезнь является многовариантной, характер лечения может быть также различным.
При бронхопневмонии возбудителями болезни тоже могут быть не только бактерии, но вирусы и грибы. Поэтому важным является проведение качественного исследования для определения наиболее эффективного лечения.
Терапия без госпитализации бронхопневмонии использует «Фторхинолон», «Аминопенициллин», «Кларитромицин», «Доксициклин» (при средней и легкой форме болезни), «Азитромицин», «Цефтриаксон», «Цефотаксим» (при тяжелой).
Лечение в стационарных условиях предусматривает применение антибиотиков первой линии — «Цефтазидим», «Цефепим», «Амоксициллин», «Пенициллин». Альтернативные препараты (при индивидуальной непереносимости) — «Тикарциллин», «Ципрофлоксацин», «Цефотаксим». Также по назначению врача может использоваться сочетание сразу нескольких медикаментов.
При неэффективности (тяжелое течение бронхопневмонии, комбинированный возбудитель) используются лекарства второй линии — Меропенем», «Тикарциллин», «Фторхинолон».
Против бронхита
Следует помнить, что острая форма бронхита зачастую вызывается не только бактериальной инфекцией, но и вирусной. В таком случае применяется противовирусное лечение, а антибактериальные средства наносят лишь вред.
«Амоксициллин» лечит воспаления слизистых тканей бронхов
Лечение антибиотиками воспаления слизистых тканей бронхов осуществляется следующими препаратами – «Амоксициллин», «Клавуланат», «Левофлоксацин», «Моксифлоксацин», «Ципрофлоксацин», «Эритромицин». Препараты выбора – «Доксициклин», «Кларитромицин», «Азитромицин».
Как правило, при заболевании бронхитом детей по возможности стараются не использовать антибиотики из-за их побочных эффектов. Если же без антибактериальных препаратов не обойтись, то по назначению врача применяются лекарства последнего поколения с более мягким действием – «Эреспал», «Цефтазидим».
При терапии хронической формы заболевания лекарств с антибиотиком не избежать. Применяются полисинтетические пенициллины («Ампиокс»), цефалоспорины («Цефотаксим»), аминогликозиды («Амикацин», «Гентамицин»), макролиды («Олеандомицин», «Эритромицин»), тетрациклины длительного действия («Доксициклин», «Метациклин»).
Общие принципы назначения
Этиотропное лечение, основой которого является применение антибиотиков, имеет решающее значение для эффективного и быстрого воздействия на патогенную микрофлору. Использование препаратов этой группы происходит в соответствии со следующими правилами:
- Применение лекарственного средства в самые ранние сроки после постановки диагноза;
- Препаратами первого ряда являются антибиотики из группы пенициллинов;
- После определения возбудителя при тяжелом лечении заболевания к первично назначенному препарату добавляется более сильное средство. Однако в самых тяжелых случаях при лечении в стационаре возможно использование двух препаратов с самого начала. Рекомендуемые сочетания: пенициллин с мономицином, эритромицином, стрептомицином, тетрациклин с мономицином, олеандомицином;
- Не рекомендуется применение более 2 препаратов одновременно, принятие малых доз препарата (это может привести к резистентности микробов);
- Длительное использование антибиотиков (более 7-10 суток) способствует развитию дисбактериоза, поэтому при затяжном лечении рекомендуется прием пробиотиков;
- Если прием препаратов длится более 3 недель, назначается 7-дневный перерыв, с последующим использованием сульфаниламидов или препаратов нитрофуранового ряда;
- Даже после исчезновения симптомов принимается полный курс, не прерывая лечение. В то же время при неэффективности лекарства в течение 2 суток необходима замена препарата.
Одним из главных принципов проведения антибиотикотерапии является выбор лекарственной формы, напрямую связанный с непрерывным поступлением лекарства. Наиболее актуален этот вопрос при амбулаторном лечении. Инъекции обеспечивают более быструю доставку лекарства в очаг воспаления, одновременно оказывая более щадящее воздействие на ЖКТ. В то же время пероральное принятие препарата более доступно. Иногда назначают сочетание лекарственных средств – 2 раза инъекции, 2 – таблетки или капсулы. Главное – непрерывное обеспечение требуемой концентрации антибиотика в крови.
Какие антибиотики принимают при лечении воспаления легких? Основой антибактериального лечения у взрослых является выбор наиболее действенного препарата с учетом стадии заболевания
При этом немаловажное значение играет индивидуальное состояние здоровья и переносимость определенного препарата:
- Авелокс с Доксициклином или Амоксиклавом. Назначают при нетяжелом течении внебольничной пневмонии для взрослых до 60 лет с отсутствием хронических соматических заболеваний;
- Авелокс с Цефтриаксоном. Назначают при отсутствии одышки и чувства нехватки воздуха лицам после 60 лет либо при наличии хронических заболеваний лицам до 60 лет;
- Левофлоксацин или Таваник с Цефтриаксоном или Цефепимом. Назначаются при средней тяжести заболевания и применяются, главным образом, при лечении в стационаре с комбинацией внутривенного и внутримышечного введения;
- Сочетания: Сумамед или Фортум и Таваник, Меронем с Таргоцидом или Сумамедом. Используются при лечении самых тяжелых форм пневмонии в реанимационных отделениях.
Антибиотикотерапия должна проходить под контролем квалифицированного специалиста, несоблюдение сроков приема или дозировки препарата может иметь самые негативные последствия – от перехода заболевания в более тяжелую стадию до развития осложнений и появления резистентного вида микроорганизма, невосприимчивого к антибиотику.
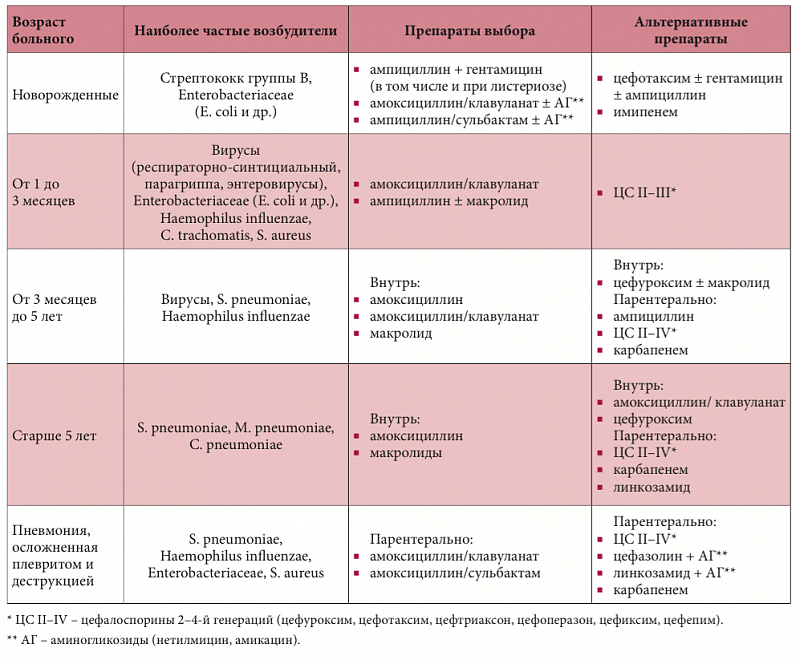
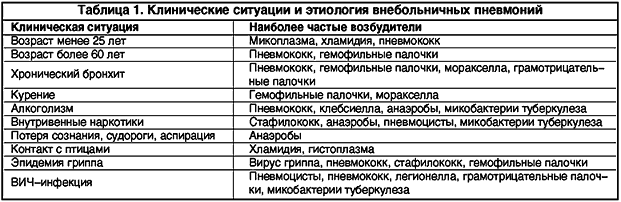
Лечение пневмонии у детей имеет свои нюансы при выборе действенной антибиотикотерапии, и это напрямую связано с их возрастом, т. к. с ростом ребенка меняется спектр возбудителей пневмонии:
- У новорожденных – кишечная палочка, клебсиелла, стрептококки группы В, листерия;
- У 1-3-месячных малышей – пневмококк, гемофильная палочка, золотистый стафилококк;
- В возрасте от 3 мес. до 5 лет – гемофильная палочка и пневмококк;
- У детей старше 5 лет спектр микроорганизмов-возбудителей почти не отличается от причин болезни у взрослых: микоплазмы, пневмококки, хламидофилы.
Возникновение пневмонии у новорожденных – всегда опасно для жизни и должно лечиться только в стационаре. При появлении заболевания у более взрослых детей тактика лечения зависит от степени тяжести заболевания и проводится под контролем педиатра.
Виды пневмоний
Правильный подбор антибиотика начинается из идентификации этиопатогенетической классификации пневмонии, которая дает представление о происхождении и условиях развития болезни. В мировой практике различают:
- Внебольничную (амбулаторную, домашнюю) форму — острое заболевание дыхательных путей, что возникло во внебольничных условиях и сопровождается симптомами инфекции. При обследовании у пациентов выявляют свежие инфильтратные изменения в тканях легких. Зачастую внебольничную пневмонию вызывают стрептококки или стафилококки, реже — микоплазма, хламидии, клебсиелла, легионелла.
Чаще всего патология вызвана нетипичными микроорганизмами (грибами, вирусами, бактериями), которые не вызывают воспаления легких у здоровых людей.
Адекватное лечение пневмонии антибиотиком не возможно без изучения этиологии заболевания.
Помимо первопричины патологии, при выборе антибиотика необходимо учитывать возраст и тяжесть состояния больного, возможные побочные реакции организма, а также степень резистентности возбудителя к тому или иному антибактериальному препарату.
Особенности противомикробной терапии у детей
Лечение воспаления легких у детей, особенно в острой форме, требует максимально оперативного начала терапии, т. к. детский организм еще не обладает достаточно сильным иммунитетом. Поэтому выделяют несколько возрастных категорий с наиболее характерными видами возбудителей:
- От 1 до 6 мес. (типичная) – наиболее часто возбудителем выступает стафилококк и энтеробактерии, реже – пневмококк, гемофильная палочка, вирусы. Препаратами первого ряда являются Ампициллин, Амоксициллин в сочетании с Клавулантом, Оксациллином или Сульбактамом. При атипичных формах возбудителем чаще всего выступают хламидии, а препаратами первого ряда выбираются макролиды;
- От 6 мес. до 6 лет (типичная) – в числе постоянных возбудителей выступает пневмококк, гемофильная палочка, вирусы. Для начального лечения выбирают амоксициллин или препараты из группы макролидов;
- От 6 до 15 лет – при типичных формах наиболее часто возбудителем является пневмококк, при атипичных – микоплазмы. Лечение практически не отличается от терапии в предыдущей группе, при атипичных формах используются макролиды.
Как лечить пневмонию антибиотиками
Какие принимать антибактериальные препараты решает только доктор. Самостоятельное лечение пневмонии в домашних условиях может привести к смертельному исходу. Антибиотикотерапия проводится не более 10 дней, так как многие препараты токсичны. При двухстороннем воспалении легких лечение может быть продлено на более длительный срок. Специалист учитывает общее состояние больного, его возраст и лекарственную форму препарата. Нужна такая дозировка антибиотика в крови, чтобы он был эффективен при данной степени заболевания.
У взрослых
После 18 лет назначают антибиотики при пневмонии в дозировке, рассчитанной индивидуально. Взрослому врач может прописать применение, как одного препарата, так и антибактериальные средства нескольких групп. В основном применяются лекарства в ампулах, ведь некоторые современные препараты, например, Цефтриаксон, в таблетках не выпускаются. К тому же специалисты утверждают, что антибиотики более эффективны, если их колоть, а не пить.
Если по истечении 3 суток терапевтический эффект отсутствует, то врач должен заменить лекарство другой группой антибиотиков. Часто менять препараты тоже не рекомендуется, чтобы не развить к ним устойчивость микроорганизмов. Когда причиной воспаления является вирус, то дополнительно назначаются иммуномодуляторы:
- Гропринозин;
- Амиксин;
- Арбидол.
Узнайте больше методов лечения пневмонии у взрослых.
У детей
Особенно опасна детская пневмония, ведь она возникает скрыто после перенесенных ОРВИ, а не как самостоятельная болезнь. Ребенок становится вялым, теряет аппетит, появляются кашель, хрипы, высокая температура. Основой детской терапии тоже являются антибиотики, которые вводятся парентерально. Малышам прописывают природные и полусинтетические пенициллины или макролиды, при которых продолжительность лечения длится не более 5 дней. Предварительно педиатры делают пробу на чувствительность к назначенному ребенку антибиотику.
Можно ли применять антибиотики детям при пневмонии?
Конечно, антибиотики опасны для неокрепшего детского организма. Они могут вызвать серьезные последствия. Так, известны случаи развития нарушения сердечной деятельности и функционирования различных органов. Самое опасное последствие у детей – плеврит. Это заболевание носит воспалительный характер, с образованием гноя в легких.
Эффективное и результативное лечение на начальных стадиях развития воспаления легких считается прием антибиотиков из группы пенициллинов. Среди популярных препаратов – Цефикс, Цедекс, Аугментин.
Перед тем как назначит конкретное антибактериальное средство, врач обязательно должен учесть массу тела ребенка, его возраст и непосредственный вид возбудителя пневмонии.
Уже после первых дней приема антибиотика у ребенка заметно снижается температура, а также наблюдаются изменения в лучшую сторону. Поэтому можно смело прекращать инъекционное введение и переходить на прием таблеток или суспензий.
Конечно, для эффективного лечения назначается лечение комплексное. В него входят такие составляющие: пробиотики, антигистаминные препараты, обильное питье, жаропонижающие средства.
Если пневмония развивается, то наблюдаются осложнения: отит, ларингит, или появляются другие признаки хронических заболеваний.
Для того чтобы снизить интоксикацию организма, помогает обильное питье. Хороший способ при борьбе с симптомами – паровая ингаляция. Также необходимо делать специальную лечебную гимнастику. Однако ее следует применять только в случае, если нет повышенной температуры тела.
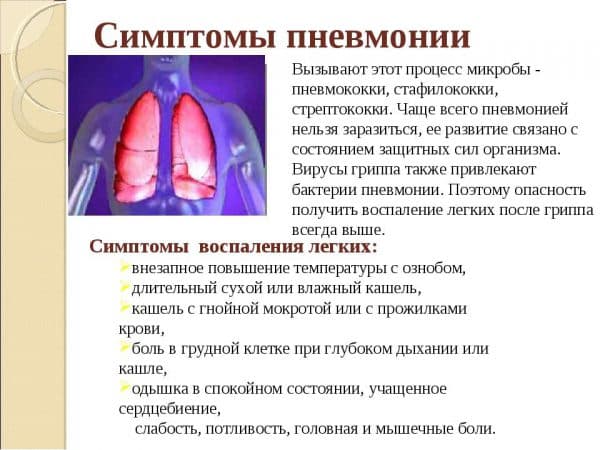
Симптомы
Проявление пневмонии достаточно разнообразно. Сейчас очень часто встречается бессимптомное течение заболевания, когда не повышается температура, нет кашля, нет мокроты. Поэтому такую пневмонию начинают лечить поздно, а это чревато развитием серьезных осложнений.
Основные симптомы пневмонии:
- Повышение температуры до тридцати семи-тридцати девяти с половиной градусов.
- Одышка.
- Насморк.
- Постоянный кашель с выделением мокроты.
- Озноб.
- Простудные заболевания, которые длятся более недели, особенно, когда за улучшением следует резкое ухудшение состояния.
- Не происходит снижения температуры после приема Парацетамола.
Для воспаления легких характерен такой симптом, как боль в груди при глубоком вдохе. Обычно она появляется в том месте, где находится основной очаг воспаления.
Стоит отметить, что кашель – это не характерный признак пневмонии, так как инфекция может находиться вдали от основных дыхательных путей. Иногда может изменяться цвет кожи, появляться головная боль, лихорадка.