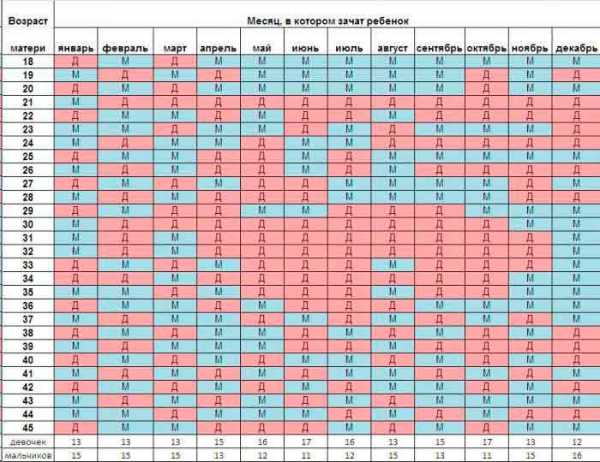
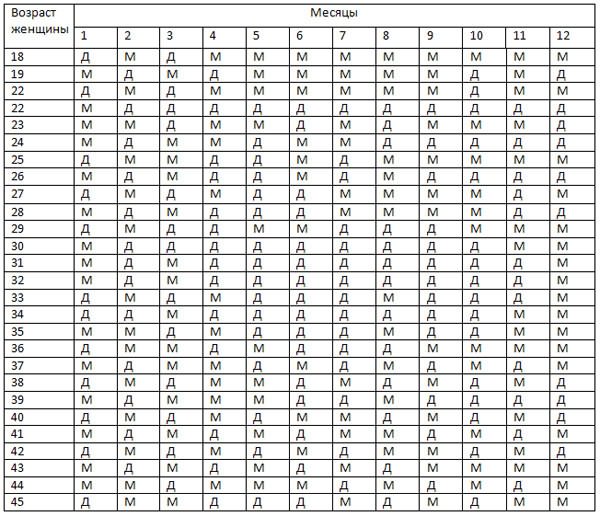
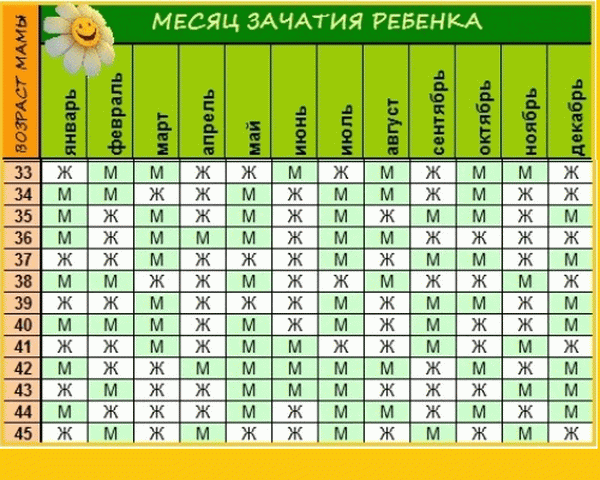
Определение пола ребенка сердцебиению: миф или реальность?
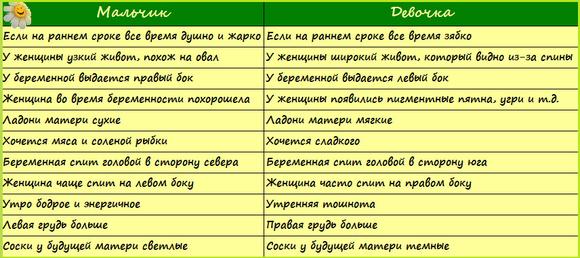
Среди населения распространен стереотип о том, что по частоте сокращения сердца можно заранее узнать, кто родится: мальчик или девочка. Считается, что у мальчиков сердце бьется немного реже, чем у девочек. Но можно ли с уверенностью полагаться на эти данные?
Не секрет, что на сердцебиение влияют многие факторы, например:
- Двигательная активность малыша;
- Время суток (сон или бодрствование);
- Индивидуальные особенности иннервации сердечной мышцы и проводящей системы сердца;
- Влияние гормональных факторов;
- Уровень гемоглобина матери и плода;
- Наличие или отсутствие тех или иных патологических состояний при беременности (гипоксия, тяжелый гестоз, кровотечения, резус-конфликт и др.).
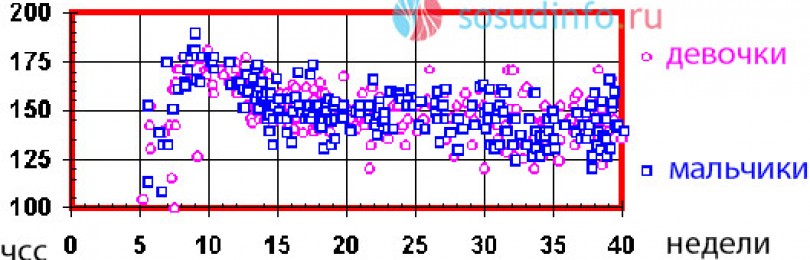
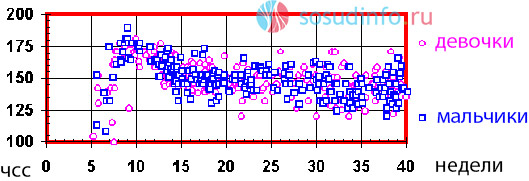
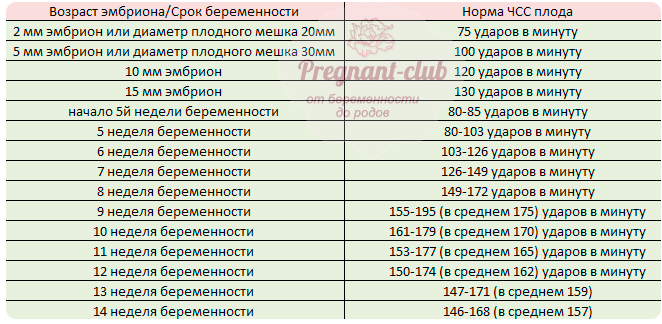
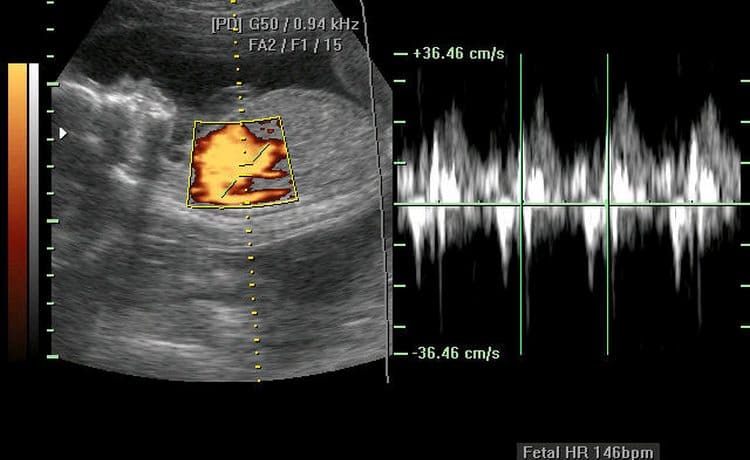
пример выборки ЧСС у плодов – мальчиков и девочек. Как видно, значения внутри пола распределяются без явных закономерностей
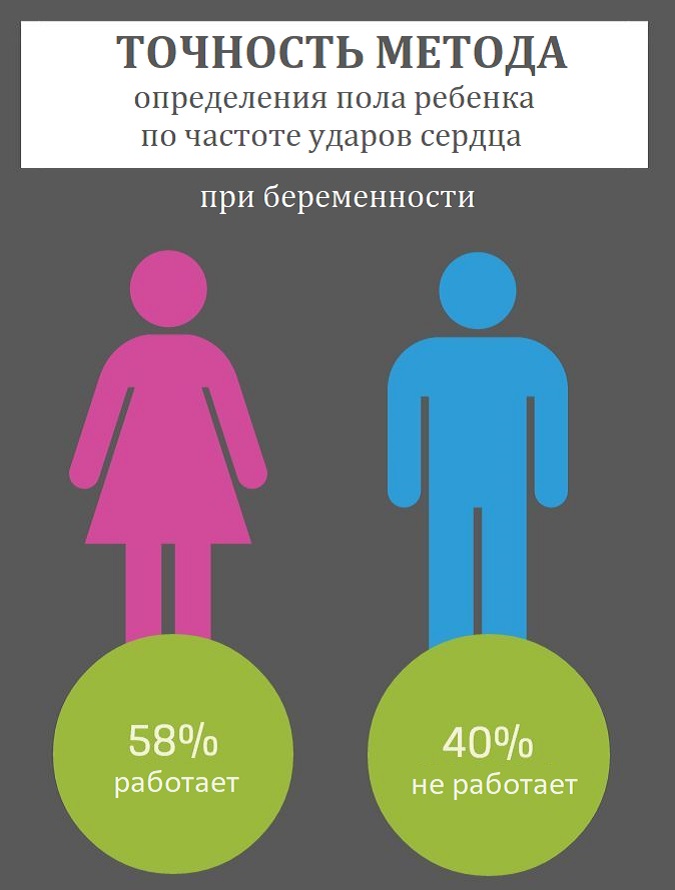
Учитывая столь большое количество факторов, изменяющих сердечный ритм, можно ли оценивать частоту сердечных сокращений только с одной позиции – определения пола? Безусловно, нет. Более того, было проведено исследование, при котором определялся пол ребенка исключительно по характеру сердцебиения, и достоверность этой методики составила лишь 50%, а это значит, что она приравнивается к банальной теории вероятности: вариант один из двух. Таким образом, узнать пол ребенка только по оценке сердечной деятельности не представляется возможным.
***
Сердечный ритм является индикатором многих процессов, протекающих в организме плода. В структуре ритма сердца заложено большое количество информации.
Несмотря на развитие сложных, инвазивных методик, позволяющих досконально изучить состояние плода, их опасность порой очень высока и неоправданна. По этим причинам все женские консультации, а также родильные дома оснащены кардиомониторами, УЗ-аппаратами, а все акушеры практически “не расстаются” со стетоскопом, ведь это позволяет осуществлять должный контроль за сердцебиением малыша, не навредив ему.
2012-2020 sosudinfo.ru
Вывести все публикации с меткой:
Кровообращение плода
Перейти в раздел:
Заболевания сердца и аорты, аритмология, функц. диагностика, кардиофармакология и хирургия
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
Когда и зачем измеряют?
С конца 5 недели и до самого момента родов частота сердечных сокращений плода измеряется на каждом ультразвуковом исследовании. Это не дань традиции, а важная характеристика состояния малыша на момент прохождения обследования. На то, с какой частотой стучит сердечко крохи, в протоколе УЗИ указывает аббревиатура ЧСС – частота сердечных сокращений.
В разные сроки беременности появляются и дополнительные методы выслушивания детского сердца. Примерно с 18 акушерской недели можно проводить эхокардиографию. УЗИ с допплером и в цвете дает представление не только о том, насколько правильно сформировано сердце и как оно стучит, но и о том, как циркулирует кровь в магистральных сосудах.
С середины второго триместра применяется метод аускультации – выслушивания при помощи акушерской трубки с широким дистальным концом (стетоскопа). Такая есть в кабинете каждого акушера-гинеколога и с процедуры выслушивания начинается обычно каждый плановый прием беременной. Этот метод не позволяет подсчитать ЧСС в числовом значении, но дает представление врачу о том, насколько ритмично и четко стучит сердце ребенка, а также предположить его предлежание – при обнаружении стука сердца ниже пупка женщины говорят о головном предлежании, при биении в области пупка, вправо или влево от него, предполагают поперечное расположение крохи, а если стук сердца слышен выше пупка, с большой долей вероятности малыш находится в тазовом предлежании.
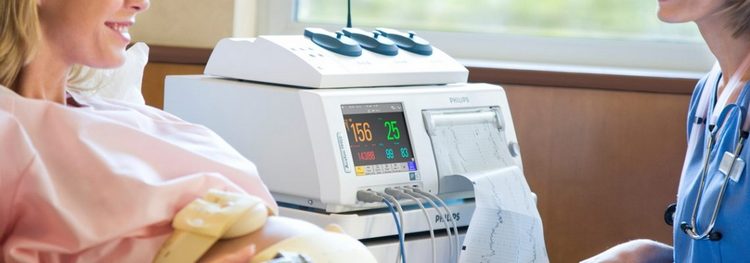
С 30 недели беременности становится доступным еще один метод – КТГ (кардиотокография). Ее делают как по показаниям, так и для контроля всем будущим мамам. Метод основан на регистрации двух показателей датчиками – фиксируются сердцебиение и шевеления плода, а также отслеживается связь между шевелениями и учащением сердцебиения (малышам это свойственно).
В процессе родов тоже часто возникает необходимость в регистрации ЧСС и схваток посредством прикрепления к животу роженицы датчиков аппарата КТГ. Так отслеживается состояние плода в процессе родов.
В домашних условиях услышать, как у малыша стучит сердце, женщина может несколькими способами, но все они предназначены исключительно для того, чтобы удовлетворить любопытство – свое и будущего отца. Женщине нужны специальные медицинские знания, чтобы понять, что означает то или иное изменение ритма биения детского сердечка. Речь не идет о ситуациях, когда домашний контроль ЧСС рекомендован доктором – в этом случае используют специальные портативные фетальные мониторы, которые на время дают будущей маме для того, чтобы она могла соблюдать рекомендацию доктора.
Для домашнего выслушивания также может быть использован акушерский стетоскоп – после 24 недели беременности, но самой женщине такой метод недоступен, поскольку слушать будет кто-то другой, например, муж. Сегодня в продаже имеются фетальные допплеры – небольшие приборы с ультразвуковым датчиком. Использовать его дома можно уже с 13-14 недели беременности.
ЧСС – показатель, по поводу которого у медиков нет единого мнения
Чаще считается, что он не обладает высокой диагностической точностью, поскольку причин, по которым сердцебиение может замедляться или ускоряться, может быть множество, и даже обычное волнение мамы или ее неважное самочувствие обязательно скажется на результате ЧСС. Зачем же тогда измерять частоту сердечных сокращений?
Во-первых, для диагностики самой беременности – на 5 неделе. Маленькое плодное яйцо может быть незаметно в полости матки, но его биение и характерный звук не дадут доктору просмотреть кроху. Во-вторых, сердечная мышца малыша реагирует на любые изменения его состояния, что может быть важным в составе комплексной оценки состояния плода. В качестве самостоятельной меры, которая позволяет поставить диагноз, измерение ЧСС не выступает. Но выгодно дополняет информацию, которую удается собрать в ходе проведения УЗИ, лабораторных анализов.
Можно ли и как прослушать сердце плода в домашних условиях?
Стетоскоп
- Если вам не терпится послушать сердцебиение своего малыша, то стетоскоп вам в этом не поможет. А даже наоборот: во время прослушивания различные дополнительные шумы маминого организма присоединяются к биению маленького сердечка.
- Потому лучше использовать другой аппарат — портативный ультразвуковой допплеровский детектор сердцебиения плода. Детектор зафиксирует сердцебиение крохи, и вы сможете услышать его через наушники. У тех, кто воспользуется данным способом прослушивания биения дорогого сердечка появиться еще одна возможность: сделать запись уникальных звуков, чтобы потом можно было прослушивать стук сердца еще не рожденного малыша на компьютере.
Можно ли и как прослушать сердце плода в домашних условиях
Можно ли услышать фонендоскопом сердечные сокращения? Те, кого интересует, как прослушать сердцебиение в домашних условиях, могут применять несколько методов. Услышать дома этот приятный для родителей звук можно с помощью стетоскопа, портативного устройства – фетального допплера и, наконец, просто приложив ухо к животику.
Как дома послушать сердцебиение, речь пойдет ниже. Ведь для этого нет необходимости посещать женскую консультацию. Если у будущей мамы и ее окружения есть опыт, сердце можно услышать раньше. Ведь более опытная женщина раньше замечает и шевеление плода при второй беременности. Норма сердцебиения, впрочем, должна обязательно контролироваться врачом.
При желании можно купить специальный прибор — фетальный допплер. Это портативный ультразвуковой детектор, который работает, как обычный аппарата КТГ, однако на пленке изображение не фиксируется. Иногда в комплекте идут и наушники, чтобы можно было четко слышать звуки. С помощью допплера слышать звуки сердца можно, начиная с 8 недели. Однако лучше начать пользоваться этим прибором немного позже
Важно, чтобы само исследование не длилось дольше десяти минут
В качестве плюсов этого прибора нужно отметить возможность прослушивать сердцебиение на ранних сроках, а также простоту использования и возможность женщины делать это без помощи.
Минусами применения допплера являются его большая стоимость, ограничения в применении. К тому же не следует использовать этот прибор без меры.
Иногда услышать сердце можно, просто приложив ухо к животику. Это возможно в последние недели вынашивания плода. Однако получить позитивный результат можно только в том случае, если у будущей мамы нет слишком большой прослойки жира.
Методы диагностики сердцебиения будущего ребенка
Современная медицина обладает целым арсеналом диагностических приборов, способных рассказать о всевозможных изменениях в человеческом организме. Прогресс не обошел стороной и акушерство. Сегодня существует ряд устройств, которые помогаю врачам прослушать удары сердца плода. И хоть они принципиально отличаются друг от друга, но алгоритм выслушивания сердцебиения плода у них одинаков.
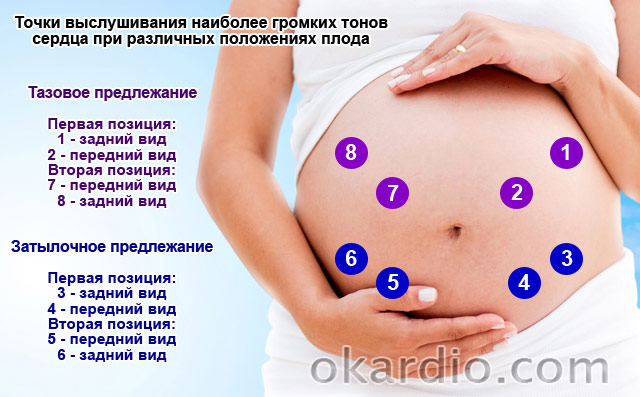
Существует несколько точек, в которых отлично прослушивается стук сердца будущего малыша, в зависимости от его внутриутробного расположения.
Точные данные о частоте сердечных сокращений дают такие методы диагностики: УЗИ, эхокардиография (ЭКГ), аускультация сердца плода и кардиотокография (КТГ).
Ультразвуковое исследование
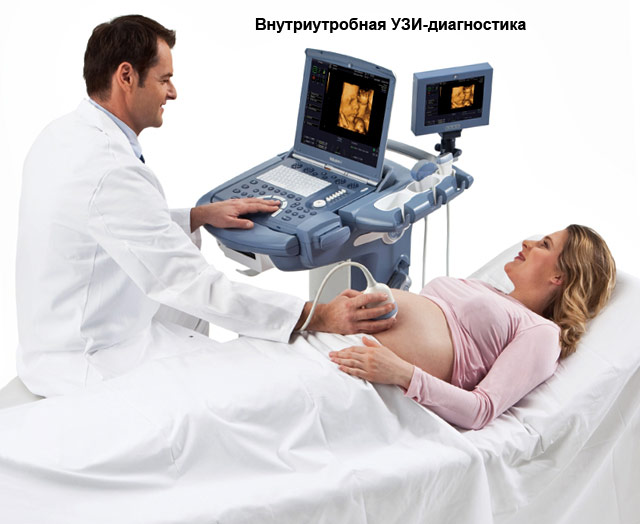
Большинство будущих мам интересуется у врачей, когда же слышно сердцебиение плода на УЗИ. Самые первые сердцебиения малыша возможно прослушать с помощью трансвагинального датчика на аппарате ультразвукового исследования. Таким методом ЧСС можно измерять уже с четвертой недели беременности. А начиная с седьмой недели, на УЗИ удары сердца можно прослушать и через трансабдоминальный датчик.
Эхокардиография (ЭКГ)
Данный метод исследования в большинстве случаев назначается при выявлении на УЗИ нарушения норм ЧСС, задержки внутриутробного развития, патологии развития сердца или плода. С помощью ЭКГ можно получить более подробную информацию о строении сердца, нарушениях в функционировании сердца и кровотока. Кроме направления после прохождения УЗИ, эхокардиографию назначают женщинам, чей срок беременности 38 недель, или беременным с нарушением работы эндокринной (сахарный диабет) и сердечно-сосудистой систем (к примеру, врожденный порок сердца), либо же тем, у которых уже есть дети с врожденным пороком сердца.
Кардиотокография (КТГ)
Этот метод диагностики возможно провести с 32-й недели беременности. Он дает возможность одновременного определения нормальной работы сосудов плода и матки. Если нет основных симптомов к проведению кардиотокографии, то врач может и не назначать ее.
Суть метода заключается в том, что на живот женщине крепится два датчика, с которыми она лежит в течении часа. В это время у нее в руке находиться специальная кнопка, подключенная к аппарату, на которую необходимо нажимать после каждого движения малыша. Бывают случаи, что ребенок во время процедуры засыпает, и маме необходимо перевернуться в неудобную позу, чтобы заставить малыша двигаться.
Аускультация сердца плода
Такой метод анализа частоты сердцебиения актуален с 20-й недели. Именно с этого периода сердце плода начинает биться отчетливее. Диагностика проводится специальной деревянной, или пластиковой, или алюминиевой трубкой, которая прикладывается к животу женщины. Таким способом определяется расположение плода по наиболее прослушиваемому месту сердцебиения, а также ритмичность сердечных сокращений.
Вы можете задаться вполне логичным вопросом: «А можно ли услышать сердцебиение плода стетоскопом»?» Конечно же, да. Это также достаточно распространенный вариант диагностики сердечного ритма плода.
Отклонения от нормы, о чем они говорят
Основной параметр сердцебиения, на который ориентируются для оценки внутриутробной патологии плода любого пола, – это частота сердечных сокращений. Учащение ЧСС – более частый, но менее опасный вид нарушений, чем замедление.
Учащенный ритм, независимо от пола ребенка, сигнализирует об угрожающей или возникшей внутриутробной гипоксии (кислородном голодании и недостаточности кровообращения) при:
- нарушении структуры и кровообращения в плаценте, а также любой ее патологии, сопровождающейся плацентарной недостаточностью;
- низком уровне гемоглобина (анемия) у матери или плода;
- сердечных и других пороках;
- угрозе прерывания беременности и кровотечениях;
- интоксикации и повышенной температуре тела у беременной;
- патологии пуповины (короткая, длинная, перекруты, узлы);
- патологии мозга, сопровождающейся повышением внутричерепного давления у ребенка.
Стойкое замедление ЧСС по сравнению с нормой, описанной в таблице раздела «Какими они должны быть в норме», говорит о:
- тяжелой внутриутробной патологии;
- выраженной гипоксии плода;
- нарушениях обмена веществ в организме матери и ребенка;
- пороках развития и заболеваниях сердца;
- передозировке бета-блокаторов беременной;
- повышенном уровне калия в крови.
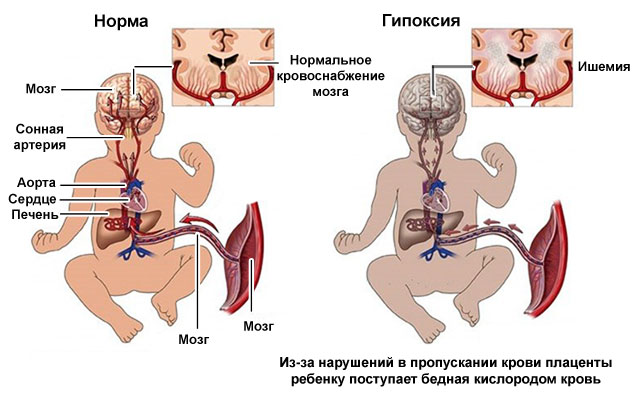
Кратковременное замедление (на несколько минут) сердцебиений может быть вызвано длительным пребыванием беременной в положении на спине, что приводит к сдавливанию сосудов таза и полой вены.
Простое – не значит плохое. Это правило распространяется на оценку сердцебиений плода. Несмотря на простоту определения этого показателя, его ценность ничем не меньше, чем результаты других методов внутриутробной диагностики.
Каким образом и на каком сроке прослушивается сердцебиение малыша в утробе матери?
Стетоскоп
Как устранить болезнь, решают в зависимости от индивидуальных особенностей организма женщины и ребенка, формы и выраженности тахикардии. Обычно состояние нормализуется само по себе. Врач наблюдает за плодом и будущей матерью, регулярно измеряя частоту сокращений сердца с применением допплеровского монитора. Проверять пульс нужно не реже двух раз в сутки.
При наличии осложнений в виде дисфункции клапана или миокарда женщине следует употреблять препараты для стабилизации ритма сердца у ребенка. Подбирать средство должен врач, так как противоаритмические лекарства достаточно опасны.
В случае неправильного использования они повышают нагрузку на сердце и могут стать причиной гибели плода.
В зависимости от вида патологического состояния используют такие варианты терапии:
Чтобы вылечить полиморфную тахикардию, назначают Лидокаин, препараты магния, Пропранолол. Их вводят в вену или принимают перорально. Если наблюдается тахикардия желудочкового типа с удлиненным интервалом QT, то беременную госпитализируют
Лечение должно проводиться с особой осторожностью, так как некоторые препараты удлиняют интервал и усугубляют течение аритмии. Если сердце сокращается с частотой выше двухсот ударов, состояние стабилизируют Соталолом или Амиодароном
Иногда используют Флекаинид. Но этот препарат при нарушениях функций желудочков может стать причиной остановки сердца и гибели эмбриона. При наличии признаков миокардита женщине назначают курс Дексаметазона длительностью в одну или две недели.
Хороших результатов можно добиться с помощью медикаментозного лечения при формировании эктопического очага над желудочками. Правильно составленная схема в большинстве случаев обеспечивает полное выздоровление.
Приступы могут беспокоить на протяжении беременности любую женщину. Поэтому необходимо знать, как бороться с патологией.
Основные методы подбирает врач, но некоторые правила помогают облегчить самочувствие:
- Если начался приступ, нужно присесть или принять горизонтальное положение. Нагрузка на сердце при этом снизится, и оно начнет сокращаться медленнее.
- Помогает стабилизировать состояние глубокий вдох и медленный выдох. Эти действия нужно повторить несколько раз. Дыхательные упражнения хорошо устраняют приступ.
- Избегать эмоциональных нагрузок и переживаний. При затяжных приступах заболевания необходимо сделать кардиограмму.
Норма сердцебиения
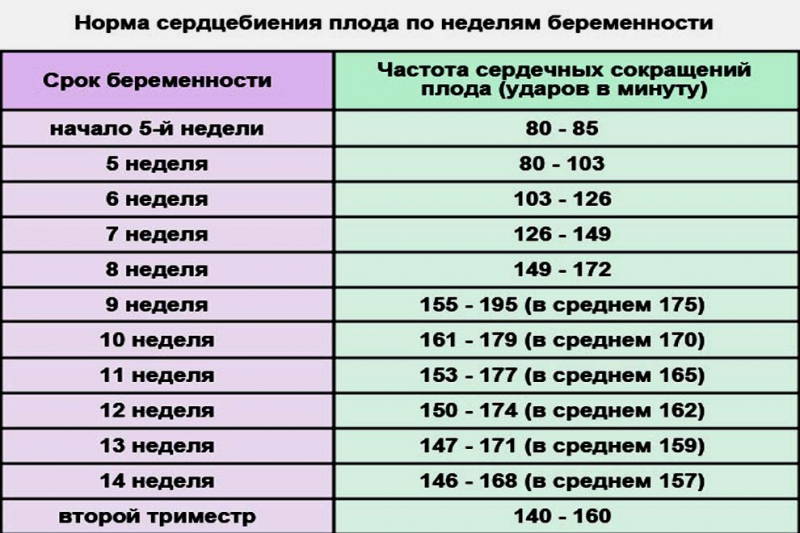
По биению на первых месяцах опытный акушер легко определит срок вынашивания и даже пол ребенка. До 12-13 недель маленький моторчик работает по-разному, в зависимости от срока изменяя ритм и частоту сокращений. Профессионал-гинеколог по частоте сердечных сокращений эмбриона сможет сказать с большой уверенностью, будет у мамочки мальчик или девочка. Более точный прогноз можно дать после 20 нед. вынашивания.
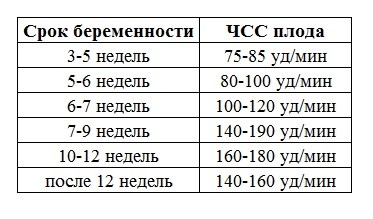
Норма развития плода определяется по частоте сердечных сокращений:
- 7 нед. — должно быть 110-130 сокращений в минуту;
- 12-13 нед. – от 140 до 160 биений за минуту.
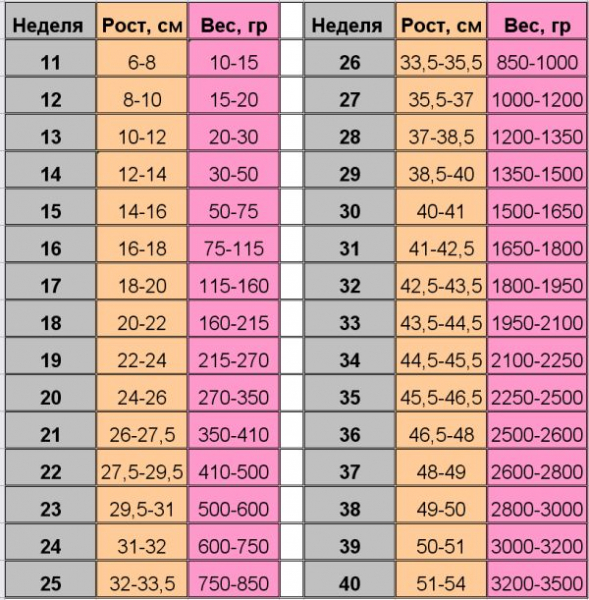
Таблица частоты сердцебиения эмбриона
При отклонении от нормы в большую или меньшую стороны следует уделить особое внимание снабжению плода кислородом, как указание на сопутствующие заболевания беременной. Отклонения от нормы могут быть следствием развивающихся патологий эмбриона, но судить об этом без дополнительных исследований трудно
- многоводия;
- наличия лишнего веса у беременной;
- прикрепления детского места на передней стенке матки.
Отсутствие сердечных толчков говорит о гибели плода и требует хирургического вмешательства, искусственной стимуляции родовой деятельности.
Норма сердцебиения
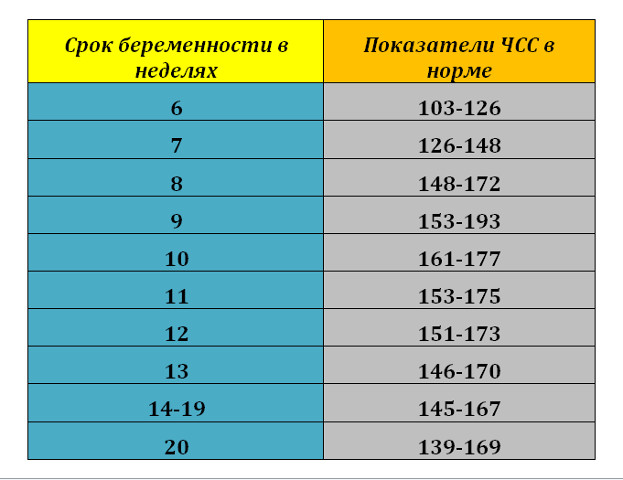
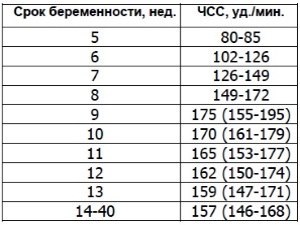
Знание нормальных показателей сердцебиения в разные триместры беременности позволяют вовремя обнаружить отклонения в развитии малыша. У мальчиков и у девочек нормы ЧСС идентичны. В таблице приведены нормальные показатели ЧСС на каждом сроке беременности:
| Триместр | Срок беременности | Норма ударов в минуту |
| I | До 5 недели | 80—130 |
| С 5 по 8 неделю | 120—170 | |
| С 9 до 14 недели | 170—190 | |
| II | 15—20 неделю | 130—160 |
| С 20 до 26 неделю | 130—160 | |
| III | 27—32 неделю | 130—160 |
| С 33 по 40 неделю | 140—160 |
Почему могут происходить отклонения?

Порой на прослушивании ЧСС плода обнаруживаются отклонения в работе сердца
Необходимо принять во внимание это патологическое состояние и пройти дополнительные обследования, которые помогут выявить первопричину нарушенного сердцебиения. У плода может отмечаться частое сердцебиение (тахикардия) или редкое (брадикардия)
Причины тахикардии:
- неправильное обращение крови в матке и плаценте;
- малокровие у беременной;
- недостаточный уровень гемоглобина у малыша, при котором ускоряется кровяной ток;
- недостаточность плаценты;
- внутреннее кровотечение у беременной из-за отслойки плаценты;
- нарушения в развитии сердца;
- высокая температура у беременной;
- воспаление, происходящее в области плодных оболочек;
- применение беременной женщиной запрещенных лекарственных средств;
- нарушения в пуповине (удвоение сосудов, обвитие);
- при гипоксии нередко показатели ЧСС повышаются до 220 ударов;
- увеличение внутричерепного АД у плода.
Источниками брадикардии бывают:
- продолжительное пребывание беременной в лежачем положении, при котором сдавливается нижняя полая вена;
- употребление медикаментов, которые блокируют симпатический отдел ЦНС;
- кислотно-щелочной дисбаланс в крови малыша из-за нарушений в обменных процессах;
- патологии развития сердца;
- увеличенное количество калия в крови плода или беременной женщины, что провоцирует нарушенный сердечный ритм;
- передавливание пуповины или формирование на ней узла.
Что такое сердцебиение плода
Определение ЧСС плода по неделям (частоты сердечных сокращений) является важным показателем, по которому специалисты могут установить, как развивается малыш. На результат прослушивания тонов влияет несколько факторов: анатомические особенности строения сердца ребенка, степень содержания в крови гемоглобина и кислорода, состояние вегетативной нервной системы, влияние гормонов. Врачи определяют частоту сердцебиения плода, чтобы вовремя обнаружить отклонения в его здоровье и развитии.
Практически все проводимые при беременности исследования направлены на то, чтобы вовремя выявить возможную кислородную недостаточность (гипоксию), которая способна вызвать в организме еще не родившегося малыша целый комплекс негативных изменений.
Обычно причиной недостатка кислорода у плода являются различные патологии в организме беременной, в плаценте и в организме самого плода.
- гипоксия нарушает функционирование всего организма;
- гипоксия изменяет ход обменных процессов в организме;
- гипоксия в начале беременности ведет к аномалиям развития эмбриона;
- в конце беременности нехватка кислорода приводит к замедлению роста, повреждению ЦНС, нарушению адаптационных возможностей плода.
За счет компенсаторных способностей в организме плода поддерживается необходимый уровень кровотока. К таким механизмам компенсации относятся высокая ЧСС до 160 ударов в минуту и особый фетальный гемоглобин, строение которого помогает лучше захватывать и удерживать кислород по сравнению с обычным гемоглобином.
Вследствие этого происходит задержка развития структур головного мозга ребенка, нарушается строение и функционирование сосудов, что нарушает развитие гематоэнцефалического барьера, который защищает нервную систему от повреждений. Без него любое, даже самое незначительное воздействие губительно для головного мозга ребенка.
При этом небольшая гипоксия не имеет таких разрушительных последствий, а вот длительная и значительная гипоксия вызывает ишемию и некроз тканей плода. Поэтому нехватка кислорода в период беременности после родов может вылиться как в функциональные расстройства нервной системы, так и в задержку психического развития.
Определение ЧСС, ритмичности и характера сердечных сокращений необходимо на протяжении сей беременности. Эти показатели дают возможность проследить за состоянием малыша и не пропустить возможные пороки развития, а также своевременно оказать необходимую помощь, если потребуется.
Понаблюдать за сокращениями необходимо для того, чтобы:
- Подтвердить, что зачатие произошло и эмбрион развивается. Если появились первые проявления беременности, женщине рекомендовано ультразвуковое исследование для исключения внематочной беременности. С помощью современных технологий сокращения сердца плода могут зафиксировать через три недели после зачатия. Если с помощью обследования удалось подтвердить беременность, но при этом пульс не обнаруживается, не нужно нервничать. Повторное обследование уже через неделю помогает услышать биение сердца. Но, если и в дальнейшем не получится ничего услышать, выявляют замирание беременности. Помочь в этой ситуации нельзя, поэтому полость матки очищают.
- Оценить состояние плода. Стрессовые ситуации, болезни матери, физические нагрузки, уровень кислорода, периоды сна и бодрствования влияют на показатели пульса плода. Но это временные изменения. При слишком быстром пульсе на протяжении длительного времени диагностируют фетоплацентарную недостаточность, когда эмбриону не хватает кислорода. Эта проблема часто имеет хроническое течение. Если сердцебиение замедлилось, это говорит об истощении компенсаторных механизмов и ухудшении состояния плода. Поэтому придется прибегнуть к экстренному родоразрешению.
- Следить за состоянием плода в процессе родовой деятельности. Для этого периода характерно значительное повышение нагрузки на организм малыша. Он сдавливается родовыми путями и страдает от недостатка кислорода. В большинстве случаев организм хорошо переносит нагрузки, но при отслойке плаценты, пережатии пуповины и в других случаях нужна срочная помощь.
Самостоятельное прослушивание сердца плода. Особенности процедуры и на что обращают внимание?
Самостоятельный контроль матери за развитием сердца ребенка и количеством его ЧСС возможен. Для этого необходимо приобретение в Медтехнике стетоскопа.
Чтобы услышать сокращения сердца своего ребенка, нужно прикладывать его рабочую часть к разным участкам живота до тех пор, пока не обнаружатся еле уловимые звуки пульсации, производимые с частотой, соответствующей сроку беременности.
Для непрофессионала главной трудностью в выслушивании сердцебиения плода составляет трудность его дифференциации со следующими факторами:
- звуками, производимыми работой материнского кишечника;
- пульсация сосудов матки;
- звуки, производимые плодом, вследствие икоты и пр.
Нужно также иметь в виду, что плод может изменять в течение суток несколько раз свое положение, поэтому точка наилучшего прослушивания периодически смещается.
При прослушивании сердцебиения нужно сконцентрировать внимание на характере ударов:
- насколько они отчетливы,
- насколько ритмичны,
- соответствует ли их частота нормальной для срока беременности,
- не замедляется ли периодически сердцебиение,
- не ускоряется ли.
- Все, что удастся зафиксировать во время прослушивания, нужно записывать в блокнот, чтобы на очередном приеме в ЖК производить консультацию со специалистом по спорным вопросам. Также произведенные записи помогут в будущем сравнивать показатели частоты сердцебиения, с дальнейшим развитием беременности.
- Производить выслушивания можно начинать с 20-22 недели. С увеличением срока, удары сердца становятся более отчетливыми и ясными. Норма сердцебиения плода на 38 неделе — 120-130 ярких, отчетливых, хорошо слышных ударов в минуту.
- Также выслушивать сердечную деятельность ребенка можно с помощью другого инструмента – фетального допплера. Прибор имеет ультразвуковые возможности и наушники для удобства прослушивания, входящие в комплект. Данный способ позволяет услышать сердцебиение плода уже на 18 неделе. Единственным минусом такого аппарата является его высокая стоимость.
- Если есть сомнения в вопросах самостоятельного прослушивания детского сердца, всегда можно обратиться в женскую консультацию к специалисту.Так выслушивание ЧСС будет произведено качественно, точно и профессионально. Дополнительным плюсом в этом случае станет отсутствие повышенного нервного фона из-за неправильно подсчитанного самостоятельно ЧСС и, как следствие, прихода к ложным выводам о болезни сердца своего ребенка.
Для непрофессионала главной трудностью в выслушивании сердцебиения плода составляет трудность его дифференциации со следующими факторами:
- Все, что удастся зафиксировать во время прослушивания. нужно записывать в блокнот, чтобы на очередном приеме в ЖК производить консультацию со специалистом по спорным вопросам. Также произведенные записи помогут в будущем сравнивать показатели частоты сердцебиения, с дальнейшим развитием беременности.
- Производить выслушивания можно начинать с 20-22 недели. С увеличением срока, удары сердца становятся более отчетливыми и ясными. Норма сердцебиения плода на 38 неделе — 120-130 ярких, отчетливых, хорошо слышных ударов в минуту.
- Также выслушивать сердечную деятельность ребенка можно с помощью другого инструмента – фетального допплера. Прибор имеет ультразвуковые возможности и наушники для удобства прослушивания, входящие в комплект. Данный способ позволяет услышать сердцебиение плода уже на 18 неделе. Единственным минусом такого аппарата является его высокая стоимость.
- Если есть сомнения в вопросах самостоятельного прослушивания детского сердца, всегда можно обратиться в женскую консультацию к специалисту.Так выслушивание ЧСС будет произведено качественно, точно и профессионально. Дополнительным плюсом в этом случае станет отсутствие повышенного нервного фона из-за неправильно подсчитанного самостоятельно ЧСС и, как следствие, прихода к ложным выводам о болезни сердца своего ребенка.
Методы выслушивания
Ультразвуковое исследование
УЗИ позволяет не только слышать стук сердца, но и визуально оценивать размеры будущего младенца и состояние плаценты. С особой тщательностью выслушивают тоны и исследуют строение сердца будущего ребенка, если у женщины есть пороки развития или предыдущие дети были рождены с пороками сердца и сосудов, а также если будущая мать перенесла во время беременности инфекционные болезни.
Во втором и третьем триместрах во время УЗИ определяют ЧСС и расположение сердца у будущего ребенка, строение предсердий и желудочков, наличие врожденных пороков.
КТГ (кардиотокография)
Аппарат, с помощью которого проводят исследование, представляет собой датчик, посылающий сигнал сердцу плода. Он улавливает обратный и фиксирует результат на пленке. Кроме основного ультразвукового датчика, устанавливают еще один, который фиксирует сокращения матки и показывает степень ее активности. Новые аппараты оснащены датчиками движения плода, которые будущая мать может фиксировать сама.
КТГ считается безвредным и очень информативным методом. С его помощью удается выявлять кислородное голодание на ранних этапах развития. Процедура длится около часа, что позволяет застать и фазу активности плода, и фазу сна. В случае необходимости датчики могут установить на животе беременной на сутки.
Проводят КТГ дважды во время вынашивания – в 32 нед. и перед самыми родами. Раньше 32 нед. делать кардиотокографию нет смысла, поскольку результаты не информативны. Только после 31-32 нед. прослеживается связь между сердцебиением будущего малыша и его двигательной активностью.
Результат КТГ считается хорошим, если ЧСС находится в пределах нормы, при шевелении плода она возрастает, не наблюдается урежения ударов сердца.
Результат считается плохим, если обнаружилась гипоксия плода, которая является самой частой причиной отклонения ЧСС от нормы. При дефиците кислорода сердце плода начинает биться быстрее, и число его сокращений в минуту увеличивается. Отклонением от нормы считается уменьшение ЧСС во время шевеления ребенка или при схватках.
Изменения на ленте аппарата появляются, если пуповина оказалась прижатой к костям или голове плода, при этом состояние плода нормальное. Еще одна причина плохого результата – неправильная установка датчиков.
Неоднократное проведение КТГ показано в следующих случаях:
- при задержке развития плода;
- при маловодии или многоводии;
- при поздних токсикозах;
- при хронических болезнях беременной и инфекциях, протекающих с повышенной t°;
- при преждевременном старении плаценты;
- при рубцах на матке после оперативного вмешательства;
- при перехаживании срока беременности.
Эхокардиография
Исследование наиболее информативно в период с 18 по 28 неделю. Его назначают только при выявлении пороков сердца или если есть подозрение на их развитие. К основным показаниям можно отнести:
- врожденные пороки у беременной;
- пороки сердца у ранее рожденных детей;
- сахарный диабет у будущей роженицы;
- беременность после 38 лет;
- инфекции у женщины;
- пороки у ребенка в других органах;
- задержку развития будущего малыша в утробе матери.
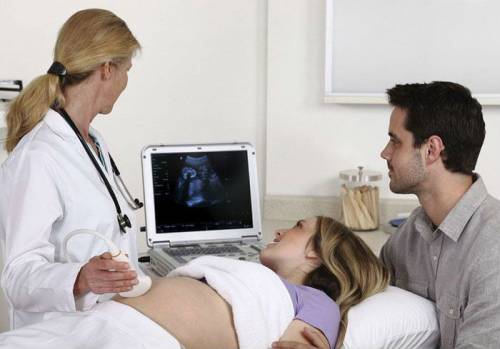
Аускультация
Этот метод заключается в выслушивании сердцебиения будущего ребенка стетоскопом акушерским.
Используют этот метод и во время родов (выслушивают каждые 20 минут).
Биение сердца плода слушают через брюшную стенку, когда женщина лежит на кушетке
В первую очередь уделяется внимание параметрам, которые отражают состояние плода:
- ритму;
- частоте;
- характеру (четкие, приглушенные, глухие тоны);
- точке, где тоны выслушиваются лучше всего.
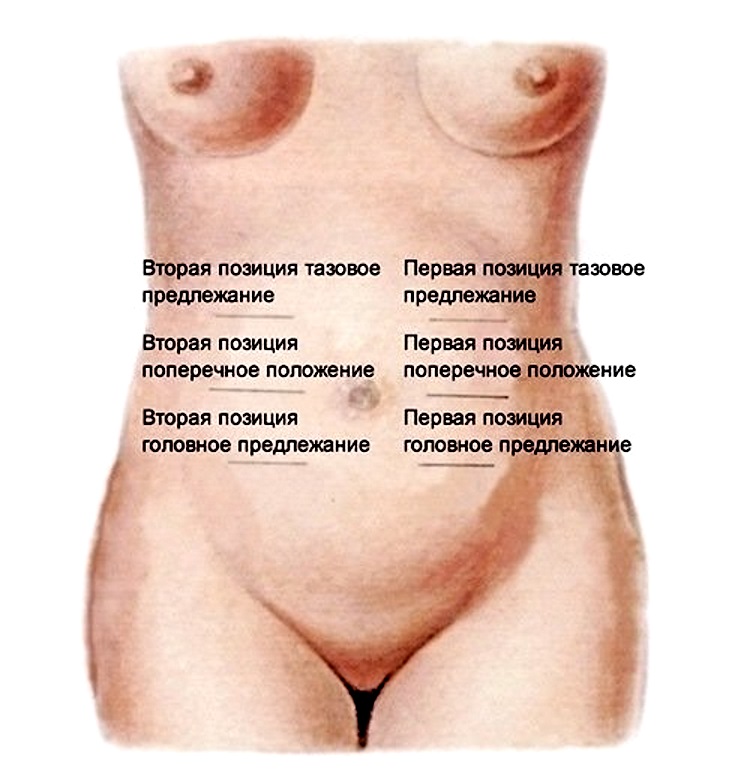
По месту наилучшего выслушивания определяется положение будущего ребенка:
- ниже материнского пупка – головное предлежание;
- на уровне пупка – поперечное предлежание;
- выше пупка – тазовое предлежание.
Аускультация затруднена при слишком большом объеме околоплодных вод или, наоборот, слишком малом, при избыточной массе тела женщины, если плацента находится по передней стенке детородного органа.
При многоплодной беременности удары сердца прослушиваются в разных отделах матки после 24 недель.