Жизнь после шунтирования сосудов сердца
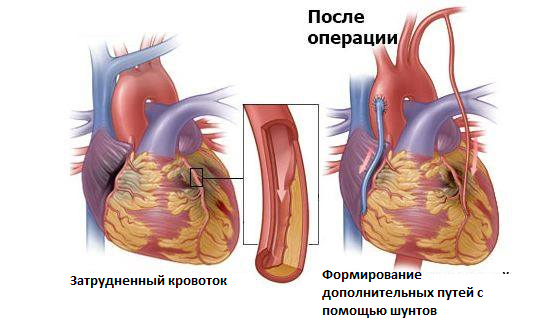
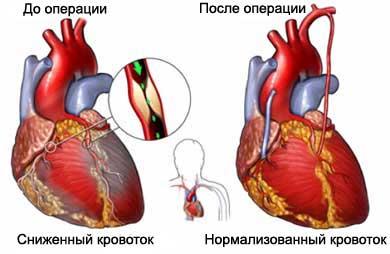
Пациент должен понимать, что операция была сделана для того, чтобы постепенно нормализовать показатели кровообращения и обменных процессов. Это возможно только при условии внимания к своему состоянию и переходе на здоровый образ жизни: отказ от вредных привычек, расширение физической активности и правильное питание.
Диета для здорового сердца
Главным фактором нарушения кровообращения при ишемии миокарда является избыток холестерина в крови. Поэтому нужно исключить животные жиры, а добавить в рацион продукты, которые могут вывести его из организма и не допустить формирования атеросклеротических бляшек.
К запрещенным продуктам относятся:
- свинина, баранина, субпродукты (мозги, почки, легкие), утка;
- большинство колбасных изделий, мясные консервы, полуфабрикаты, готовый фарш;
- жирные сорта сыра, творога, сметаны и сливок;
- сливочное масло, маргарин, все покупные соусы;
- фастфуд, чипсы, снеки;
- кондитерские изделия, сладости, белый хлеб и сдоба, слоеное тесто;
- все жареные блюда.
В рационе должны преобладать овощи, лучше всего в виде салатов, свежая зелень, фрукты, рыбные блюда, морепродукты, отварное мясо говядины или курицы без жира. Первые блюда лучше готовить вегетарианскими, а мясо или рыбу добавлять при подаче. Молочные продукты нужно выбирать пониженной жирности, свежие. Полезны кисломолочные напитки домашнего приготовления. В качестве источника жира рекомендуется растительное масло. Его суточная норма – 2 столовые ложки.

Очень полезным компонентом диеты являются отруби из овса, гречки или пшеницы. Такая добавка к пище поможет нормализовать работу кишечника, вывести из организма избыточное количество сахара и холестерина. Их можно добавлять, начиная с чайной ложки, а затем увеличить до 30 г в день.
О том, какие продукты лучше кушать после операции на сердце, смотрите в этом видео:
Правила питания и водного баланса
Диетическое питание должно быть дробным – пища принимается небольшими порциями 5 — 6 раз в день. Между тремя основными приемами пищи нужны 2 или 3 перекуса. Для кулинарной обработки используется отваривание в воде, на пару, тушение и запекание без масла. При избыточной массе тела обязательно понижается калорийность, а раз в неделю рекомендуется разгрузочный день.

Важным правилом является ограничение поваренной соли. Блюда не разрешается солить при приготовлении, а вся норма соли (3 — 5 г) выдается на руки. Жидкость также нужно принимать в умеренном количестве – 1 — 1,2 литра в день. В этот объем не включаются первое блюдо. Кофе, крепкий чай, какао и шоколад не рекомендуются, так же, как и сладкие газированные напитки, энергетики. Абсолютный запрет накладывается на алкоголь.
Физические упражнения в послеоперационный период
Самым доступным видом тренировок после операции является ходьба. Она позволяет постепенно повышать уровень тренированности организма, ее легко дозировать, меняя продолжительность и темп. При возможности это должны быть прогулки на свежем воздухе, с постепенным увеличением пройденного расстояния. При этом важен контроль за частотой сердечных сокращений – не выше 100 — 110 ударов за минуту.
При отечности нижних конечностей рекомендуется компрессионный трикотаж или эластичные бинты на голени.
Могут быть использованы и специальные комплексы лечебной гимнастики, которые на первых порах не дают нагрузку на плечевой пояс. После полного заживления грудины можно заниматься плаванием, бегом, ездой на велосипеде, танцами. Не стоит выбирать виды спорта с нагрузкой на грудную клетку – баскетбол, теннис, поднятие тяжестей, подтягивания или отжимания.
Дополнительные рекомендации
Управлять автомобилем можно спустя месяц после проведения операции. Возможность совершения длительных поездок и перелетов необходимо обговаривать с врачом.
В случаях, когда прежняя работа связана с тяжелой физической или эмоциональной нагрузкой, ее необходимо оставить.
Кроме социальной, человеку после операции очень важна психологическая реабилитация. Психолог, родственники и друзья, оказав поддержку, исправят ситуацию.
Если по состоянию здоровья человек не может вернуться к трудовой деятельности, то ему положена группа инвалидности. Перед тем, как ему будет присвоена инвалидность, необходимо пройти специальную комиссию, которая назначается после восстановления.
Жизнь человека после хирургического вмешательства должна быть более размеренной, это не означает, что необходимо полностью исключить всяческие физические нагрузки. Все движения должны быть без спешки.
Продлить жизнь после операции можно, осуществляя методическое лечение под надзором специалистов. Выполнение оздоровительных процедур на первых этапах реабилитации – основа успешного восстановления здоровья. Смена привычного образа жизни – залог успеха. Будьте здоровы!
Реабилитация и восстановление
Как долго проходит кардиологическая реабилитация и восстановление после установки внутрисосудистого стента, зависит от многих факторов.
В первую очередь, следует добросовестно выполнять все медицинские рекомендации после стентирования сосудов сердца.
В частности, умеренные физические нагрузки и гимнастика после стентирования сердца должны стать неотъемлемой частью образа жизни. Специалисты утверждают, что лучше всего подходят аэробные упражнения – в виде регулярных прогулок пешком или на велосипеде, которые особых усилий не требуют, но напрягают большинство мышц и способствуют активизации кровообращения. Только нужно следить за состоянием пульса и не допускать тахикардии.
Любителям попариться в бане придется довольствовать душем в своей ванной комнате. Обычным автолюбителям необходимо воздержаться от вождения в течение двух-трех месяцев. А если стент был имплантирован при обострении коронарного синдрома, угрозе инфаркта или во время него, вряд ли будет возможна связанная со стрессами работа водителем после стентирования сосудов сердца. Как раз в таких случаях может быть установлена инвалидность после стентирования сердца.
Нужна ли диета после стентирования сердца? Да, поскольку нельзя допускать повышения уровня холестерина в крови, и пожизненные ограничения в рационе должны коснуться общей калорийности (в сторону ее снижения, чтобы избежать ожирения), а также употребления животных жиров, поваренной соли и ферментированных продуктов. О том, что можно есть после стентирования на сердце, подробнее читайте в публикации – Диета при повышенном холестерине и статье – Диета при атеросклерозе
О запрете на курение говорилось выше, а вот алкоголь после стентирования сосудов сердца – только качественное красное вино (сухое), и только один бокал – изредка можно.
В первые четыре-пять месяцев секс после стентирования сердца кардиологи приравнивают к сильным физическим нагрузкам, так что это нужно учитывать, чтобы не переусердствовать и не вызвать сердечный приступ.
В случае сильного приступа, когда загрудинные боли не снимает нитроглицерин, как себя вести после стентирования сосудов сердца? Вызывать неотложку, причем лучше кардиологическую!
Кроме того, ежедневно принимаемый Клопидогрел (Плавикс) снижает агрегацию тромбоцитов, то есть остановить любое случайное кровотечение будет сложно, и это нужно учитывать всем пациентам. Другие побочные эффекты данного лекарственного средства: повышенная кровоточивость и кровотечения (носовые, желудочные); церебральные кровоизлияния; проблемы с пищеварением; головные, суставные и мышечные боли.
В общем, несмотря на это, боли в сердце прекращаются в семи случаях из десяти, и пациенты с коронарным стентом чувствуют себя намного лучше.
Что после операции?
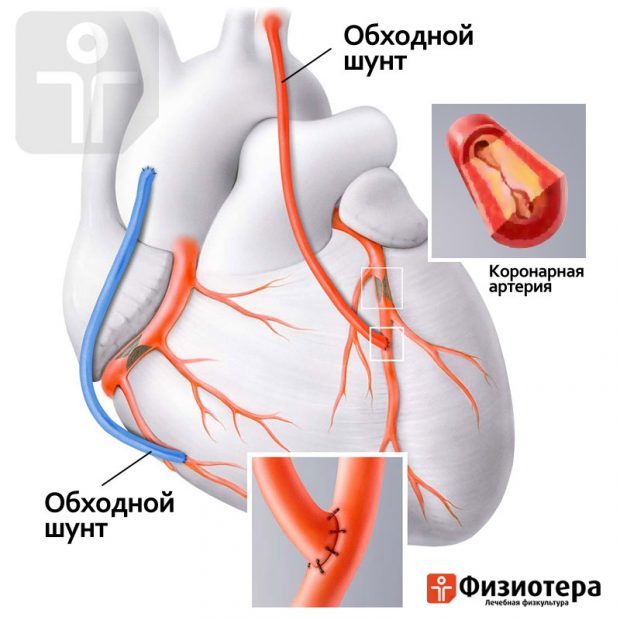
Реабилитация после аортокоронарного шунтирования сердца начинается с момента выхода из реанимации. Больному будет выдан список правил, которые необходимо соблюдать. На первом этапе самыми важными можно назвать:
- Ложиться и вставать только при помощи специального троса. Он крепится на больничной кровати так, чтобы человек мог хвататься за него руками и не опираться на локти. В противном случае существует риск расхождения грудной клетки.
- Дренаж сохраняется в течение первых двух суток постоперационного периода, затем удаляется.
- Поскольку при наркозе страдают легкие, рекомендовано разрабатывать их с помощью специального аппарата. Можно использовать обыкновенный детский мяч.
- Нельзя постоянно лежать. После тяжелой операции люди испытывают упадок сил, но врачи настоятельно рекомендуют проходить хотя бы несколько раз по больничному коридору.
В первые дни послеоперационного периода острая боль купируется при помощи обезболивающих средств. Однако неприятные ощущения в грудной клетке и ноге могут сохраняться до года.
При благополучном течении выписку производят на седьмой-десятый день. Однако к полноценной жизни возвращаться можно будет нескоро. Три месяца предписано использовать трос для того, чтобы ложиться на кровать и вставать с нее. Бандаж носится постоянно, снимать его на ночь или потому что «слишком туго» нельзя. Родственникам больного придется научиться обрабатывать грудные и ножные швы. Для этого понадобится:
- стерильный бинт;
- медицинский пластырь;
- раствор хлоргексидина либо перекиси водорода;
- бетадин.
Обработка швов проводится во избежание воспалений и появления лигатурных свищей дважды в день. Также прописываются медикаменты: антибиотики, препараты, разжижающие кровь и способствующие заживлению. Поскольку стенокардия и другие показания АКШ часто сопровождаются гипертоническим синдромом, нужно внимательно следить за давлением с помощью тонометра. Диабетикам потребуется поддерживать оптимальный уровень сахара в крови и соблюдать диету особенно строго.
После приезда домой: когда экстренно обратиться к врачу, плановые посещения
Обычно при выписке доктор назначает дату следующей плановой консультации (через 1 — 3 месяца) в лечебном учреждении, где было проведено хирургическое лечение. При этом учитывается сложность и объем шунтирования, наличие у пациента патологии, которая может осложнить послеоперационный период. В течение двух недель нужно посетить участкового врача для последующего профилактического наблюдения.
Если имеются признаки вероятных осложнений, то к кардиохирургу нужно обратиться немедленно. К ним относятся:
- признаки воспаления послеоперационного шва: покраснение, усиление боли, выделения;
- повышение температуры тела;
- нарастание слабости;
- затрудненное дыхание;
- внезапный рост массы тела, отеки;
- приступы тахикардии или перебоев в работе сердца;
- сильная боль в грудной клетке.
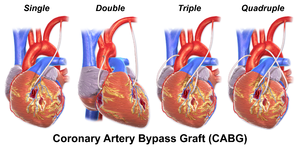
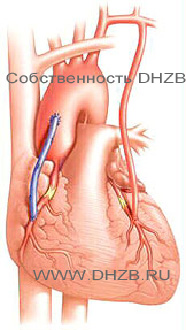
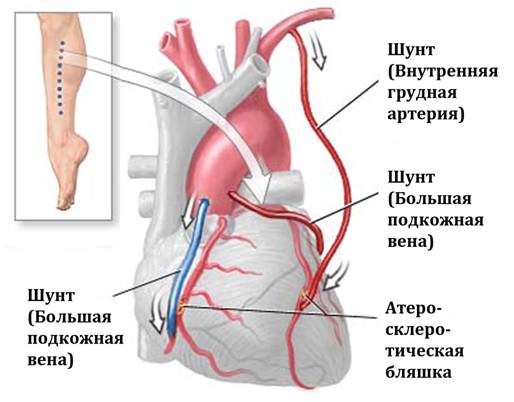
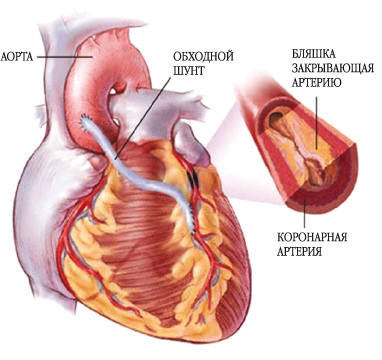
10 основных отличий стентирования от шунтирования
Итак, в чем же разница между двумя сложными для врачей, больного и его родственников операциями.
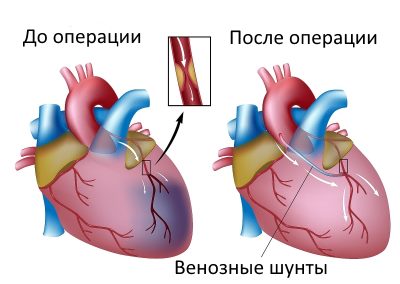
- Обезболивание. Стентирование – внутрисосудистое вмешательство. Для нее не требуется делать больших операционных разрезов, накладывать швы, проводить гемостаз. Поэтому пациенту достаточно местной анестезии в проекции артерии, через которую будет вводиться стент. Трансплантация шунта – длительное и объемное вмешательство, которое проводится под наркозом.
- Доступ. Для введения стента чаще всего используется бедренная артерия. Из нее зонд попадает в подвздошную, а затем в аорту. Из аорты – в нужный сосуд, а из него – в пораженную ветвь. Для шунтирования зачастую требуется рассечение грудины, реже – разрез нескольких ребер или межреберных промежутков, вскрытие перикарда.
- Возраст больных. Поскольку шунтирование проводится тем пациентам, у которых стентирование уже невозможно, становится ясным, что средний возраст прошунтированных намного старше простентированных.
- Применение аппарата искусственного кровообращения. Необходимо только при шунтировании, проводимом на отключенном сердце. В других случаях АИК не требуется. Тем более что кровь при передвижении в аппарате травмируется: разрушаются красные кровяные тельца, снижается свертываемость, погибают иммуноциты.
- Необходимость ангиографии. Рентгеноконтрастное исследование сосудов необходимо в любом случае. Именно оно определяет вид будущей операции. Только стентирование может проводиться во время коронарографии, а вживление сосудистого протеза – после нее. Сужение просвета атеросклеротическими бляшками от 75% является абсолютным показанием к проведению шунтирования. Если сосуд еще можно расширить, применяют стентирование.
- Длительность операции. На установку стента уходит несколько минут, на трансплантацию шунта – до 6 часов. На продолжительность хирургического вмешательства влияет количество пораженных участков, блок на которых необходимо устранить. Играет роль и течение операции: каждое внутриоперационное осложнение удлиняет сроки выхода из операционной.
- Выписка. После шунтирования за больным необходим контроль, поэтому его выписывают при отсутствии осложнений на 10–14 день после операции. Стентирование не требует длительного наблюдения за прооперированным: пациент может покинуть клинику уже на следующие сутки.
- Период восстановления. Реабилитация после установки стента длится до двух недель, восстановление после вшивания шунта занимает до 3–4 месяцев. Связан такой срок с заживлением послеоперационных ран и сращением вскрытой грудины. Причем в отличие от стентирования, после шунтирования с рассечением костной ткани больному необходимо пользоваться специальным корсетом.
- Рецидив. Возможен в обоих случаях. Только при стентировании закупорка сосуда развивается быстрее: инородное тело, а также завихрение крови у концов стента, способствуют тромбообразованию. Поэтому перенесшие операцию больные обречены принимать препараты, снижающие свертываемость. Шунт тоже может стенозироваться образующимися атеросклеротическими бляшками. Но этот процесс идет медленно, и ощутимое поражение шунта фиксируется через 10 лет после операции. В обоих случаях при несостоятельности кровотока в миокарде показана повторная операция.
- Сколько лет живут пациенты. Все зависит от качества сократительной функции сердечной мышцы на момент операции, наличия сопутствующей патологии, соблюдения послеоперационных предписаний врача. Например, ожирение, сахарный диабет, продолжающаяся гиперхолестеринемия отягощают прогноз.
По статистическим данным годовая выживаемость после стентирования составляет 95%, трехлетняя – 91%, пятилетняя – 86%. Использование шунта позволяет продлить жизнь еще на 15–25 лет (при условии соблюдения всех рекомендаций врача).
➜ Подробнее о шунтированию сердца
➜ Подробнее о стентированию сердца
Статистические данные по шунтированию
Согласно статистическим данным и результатам социологических опросов, как в нашей стране, так и за границей большинство операций проходит успешно. Только 2 % больных не переносят шунтирование. Для выведения этой цифры были изучены 60 тыс. историй болезни.
На результат АКШ влияет не только профессионализм кардиохирургов, но и индивидуальные факторы, такие как: переносимость наркоза, сопутствующие заболевания и состояние организма в целом.
В одном из исследований участвовали 1041 пациент. По результатам около 200 больных не только успешно перенесли операцию, но и перешагнули девяностолетний рубеж.
Cardio-Life→Операции→
Послеоперационный период
В ранний послеоперационный период, который включает пребывание в стационаре в течение двух-трех суток (в некоторых лечебных учреждениях несколько дольше), пациентам следует до 10-12 часов соблюдать постельный режим после стентирования сосудов сердца.
К концу первых суток, если самочувствие после стентирования сосудов сердца у пациентов нормальное, им можно ходить, но первые две недели физическая нагрузка должна быть максимально ограниченной. Обязательно выдается больничный лист после стентирования сосудов сердца.
Пациентов предупреждают, что нельзя после стентирования сосудов сердца принимать горячий душ или ванну, поднимать тяжести, также под строгим запретом курение после стентирования сосудов сердца.
Следует иметь в виду, что температура после стентирования сосудов сердца может незначительно повышаться из-за вводимого за полчаса до начала операции гепарина (его применяют, чтобы минимизировать риск образования тромбов). Но лихорадочное состояние может быть связано и с инфицированием при введении катетера.
Отмечается высокое давление после стентирования сосудов сердца, особенно у пациентов с артериальной гипертензией: ведь установкой стента в коронарном сосуде проблемы с артериальным давлением и атеросклерозом не решаются. Колебания АД после стентирования объясняют и вагусными сосудистыми реакциями, опосредуемыми тироксином: йодсодержащие рентгеноконтрастные средства повышают уровень этого гормона щитовидной железы в крови, а назначаемая в больших дозах ацетилсалициловая кислота (Аспирин) снижает.
Транзиторное снижение сосудистого тонуса и низкое давление после стентирования сосудов сердца также может быть одним из побочных эффектов контрастных веществ, содержащих йод. Кроме того, негативным фактором является воздействие на организм рентгеновского облучения, средняя доза которого во время установки коронарных стентов колеблется от 2 до 15 мЗв.
[], [], []Быстро и эффективно
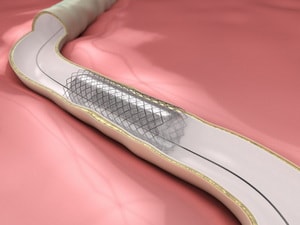
Стентирование один из способов восстановления кровотока, считается малоинвазивным и базируется на введении стента в пораженную область. Стент – это своеобразный каркас в виде трубки из сетчатого материала. При его установке используется рентгенэндоваскулярная методика. То есть, через небольшой прокол на бедре или руке по артерии к месту закупорки при помощи катетера подводится сдутый баллон с металлической сеткой на нем.
На нужном месте баллон надувается, тем самым раздвигая и устанавливая каркас. Сетка вжимается в стенки сосуда, создавая необходимый для нормального кровотока просвет. После этого сдутый баллон с катетером удаляется тем же путем, которым был введен. Процедура стентирования занимает не более часа и проводится с использованием рентгенологического оборудования и контрастных препаратов.
Благодаря тому, что операция происходит без больших разрезов и под местным наркозом, вероятность развития осложнений сводится к минимуму. Больной после такой операции уже через несколько дней может вставать, а вскоре и выписываться из стационара. Но, несмотря на многие положительные отзывы со стороны пациентов и докторов, малый травматизм и безопасность, данная процедура также имеет и свои противопоказания.
Подготовка к процедуре
Если выбор кардиолога остановился на шунтировании, значит больной прошел необходимые исследования, отражающие состояние артерий сердца, и другие методы лечения ему уже не подходят. Речь идет в первую очередь о коронарографии: именно она играет решающую роль в дальнейшей тактике ведения пациента. Ангиографию проводят с введением контрастного вещества в сосудистое русло с последующей рентгенографией, или пользуются уникальными возможностями магнитного резонанса исследовать кровеносную магистраль без контраста.
Обязательными исследованиями перед кардиологической операцией являются ЕКГ и УЗИ сердца: они определяют необходимость использования АИК и диктуют объем вмешательства. Возможно, потребуется попутная кардиопластика или трансплантация искусственного клапана. А ультразвуковая диагностика внутренних органов даст представление об общем состоянии больного.
Остальное предоперационное обследование проводится по стандарту: анализы крови (развернутый общий, биохимический, коагулограмма, ускоренная реакция на сифилис, группа и резус), мочи, кала. При наличии серьезной хронической патологии делают и специфические анализы для определения степени ее компенсации, пересматривают схемы лечения, отменяют лекарственные средства, разжижающие кровь. Собирают аллергологический анамнез и проводят пробы на переносимость препаратов, которые будут вводиться в ходе АКШ.
Накануне шунтирования пациенту запрещается принимать пищу позже 18-00, пить после полуночи, назначают препараты для очищения кишечника. Особо нервным прописывают успокоительные. При необходимости в день операции делают очистительную клизму.
Осложнения и их лечение
В послеоперационный период очень важно отмечать все жалобы больного и своевременно предотвратить негативные последствия, связанные с установкой шунта. Для этого ежедневно проводится обработка ран антисептическим раствором и накладывается асептическая повязка
Тромбоз
В некоторых случаях у пациента может развиваться анемия, которая является следствием значительной кровопотери. В таком случае рекомендуется соблюдать богатую железом диету, чтобы восстановить уровень гемоглобина. Если это не помогает, врач назначает железосодержащие препараты.
При недостаточной двигательной активности может возникать пневмония. Для ее профилактики используется дыхательная гимнастика и лечебная физкультура.
В области швов иногда появляется воспалительный процесс, который связан с аутоиммунной реакцией организма. Лечение такой патологии заключается в противовоспалительной терапии.
Достаточно редко могут встречаться такие осложнения, как тромбоз, почечная недостаточность и недостаточное восстановление грудины. В некоторых случаях у больного происходит закрытие шунта, в результате чего операция не приносит никакого эффекта, т.е. оказывается бесполезной. Предотвратить развитие этих проблем в послеоперационный период поможет комплексное обследование больного до хирургического лечения. Также нужно будет периодически посещать врача с момента выписки из стационара и следить за состоянием здоровья.
Кроме того, осложнения могут развиваться, если операция проводилась при наличии прямых противопоказаний. К ним относятся диффузные поражения коронарных артерий, онкологические патологии, хронические болезни легких, а также застойная сердечная недостаточность.
В послеоперационный период могут возникать различные осложнения, которые оказывают влияние на дальнейшее состояние пациента. Больной должен понимать, что его здоровье находится лишь в его руках и правильно вести себя после операции. Только полное избавление от вредных привычек и устранение негативных факторов может повлиять на качество жизни и продлить ее.
Таким образом, после шунтирования сердца человек может прожить еще долго, если откажется от вредных привычек и будет соблюдать предписания врача. Избежать осложнений в послеоперационный период поможет правильное питание, зарядка и дыхательные упражнения.
Советуем почитать: прижигание сердца
Противопоказания
Оснований для отказа довольно много. Это связано с общей травматичностью и тяжестью операции. Среди них можно назвать:
- Декомпенсированный сахарный диабет. Вызывает генерализованные нарушения работы всех органов и систем. Сосуды страдают чуть ли не в первую очередь. Отсюда повышенная вероятность тромбозов и осложнений. В том числе встречаются и обратные явления. Коагулопатии. Когда свертываемость крови падает.
- Острые инфекционные процессы. Относительное противопоказание. Операцию нельзя делать до тех пор, пока состояние не минует. После лечения и полного восстановления можно прибегнуть к вмешательству. Контролируют динамику по результатам клинических, лабораторных тестов.
- Заболевания легких с декомпенсированой дыхательной недостаточностью. То же самое, пока процесс не отойдет на второй план. Делать операцию пациентам с пульмонологическими болезнями опасно, поскольку резко возрастает вероятность отека легких. Также возможна пневмония после проведенного вмешательства.
- Опухоли, рак. Злокачественные процессы в принципе исключают хирургическое лечение не по профилю. Это большие и совершенно напрасные риски. Поэтому ограничиваются менее радикальными методами. По крайней мере, до тех пор, пока онкологию не устранят или не переведут в стойкую полноценную ремиссию.
- Поражения почек и печени. Суб- и декомпенсированные формы дисфункций. Например, на фоне запущенного нефрита, цирроза.
- Сужение конечных участков коронарных артерий. В этом случае большого смысла от лечения не будет. Нужны другие пути. Хотя формально противопоказаний к шунтированию нет.
- Обширный инфаркт. Опасно вмешиваться, поскольку можно спровоцировать остановку сердца. Или как минимум рецидив неотложного состояния.
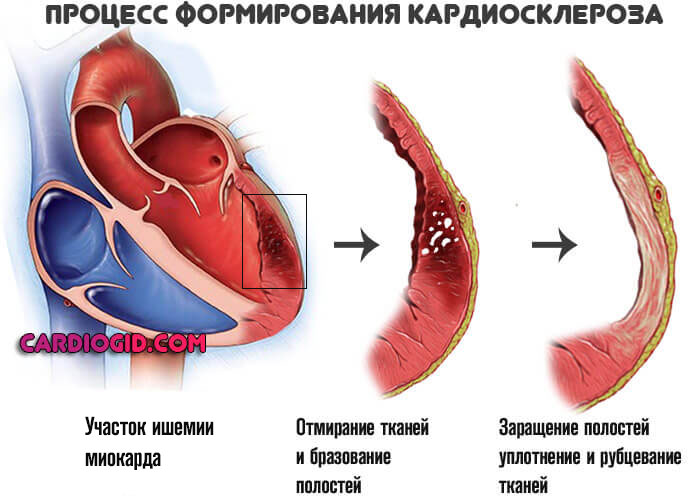
Выраженный кардиосклероз. Замещение функциональной активной ткани, миоцитов, на рубцовую. Она не способна сокращаться. Операция в этом случае бесполезна, поскольку восстановить кровоток невозможно из-за органических изменений миокарда.
Декомпенсированная сердечная недостаточность. На запущенных стадиях операция несет слишком большие риски. Потенциальная польза куда меньше вероятных осложнений.
Противопоказания к шунтированию коронарных артерий в основном связаны с общим тяжелым состоянием пациента. Риском, что он не выдержит вмешательство. Потому перед началом проводят полную всестороннюю диагностику.
Восстановление в санатории: стоит ли ехать?
Самые лучшие результаты могут быть получены, если восстановление проходит в специализированных кардиологических санаториях. При этом больному назначается комплексное лечение и режим питания, физические нагрузки, которые не могут быть квалифицированно проведены самостоятельно.

Большими преимуществами является постоянное наблюдение врачей, воздействие природных факторов, психологическая поддержка. При санаторном лечении легче приобрести новые полезные навыки для жизни, отказаться от вредной пищи, курения, приема алкоголя. Для этого имеются специальные программы.