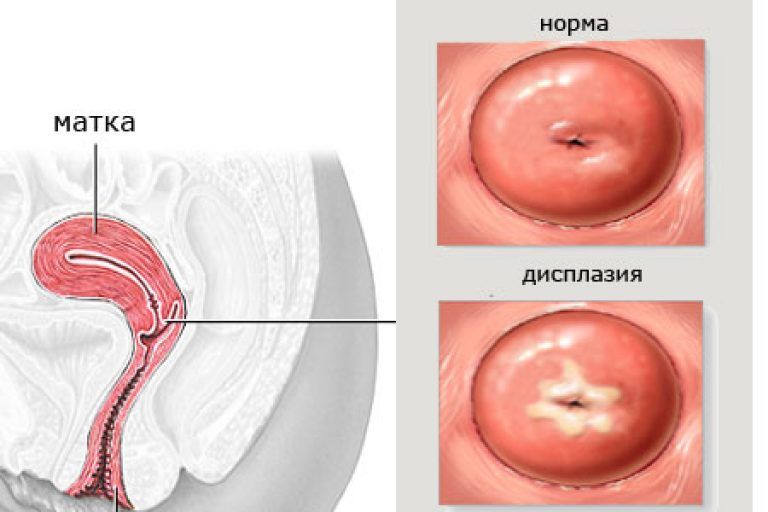
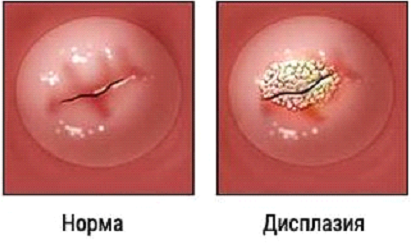
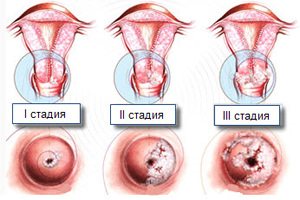
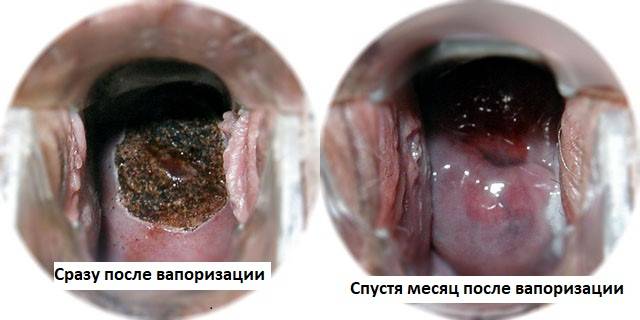
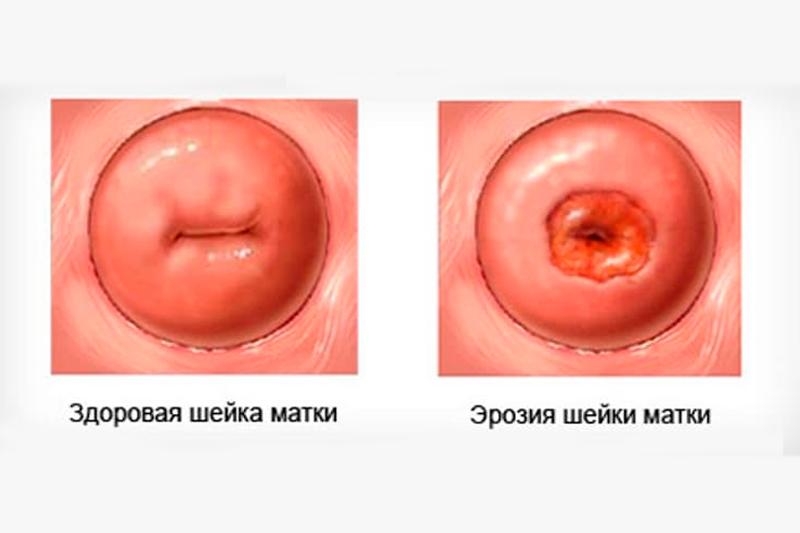
Причины и симптомы дисплазии
Прежде чем лечить атипию, необходимо определить её причину и провоцирующие факторы. В 95% случаев появление недуга обусловлено ВПЧ. Данный вирус передаётся половым путём и при влиянии неблагоприятных факторов вызывает клеточные изменения.
В большинстве случаев вирус папилломы исчезает из организма в течение года после заражения. Однако при недостаточной работе иммунной системы вирус способствует развитию атипии клеток.
ВПЧ насчитывает более сотни подтипов. И только некоторые из них считаются высокоонкогенными, то есть, способными провоцировать возникновение рака.
Дисплазия развивается и лечится в незначительном проценте случаев. Её появление связано с сочетанием ВПЧ и определёнными неблагоприятными факторами:
- половые инфекции, в частности, герпес;
- воспалительные процессы половых органов;
- ранние роды и интимная жизнь;
- наличие нескольких родов в анамнезе;
- беспорядочный образ половых отношений;
- выявленный рак члена у сексуального партнёра;
- недостаточная гигиена полового партнёра, что вызывает скопление смегмы под крайней плотью, обладающей канцерогенными свойствами;
- пассивное или активное курение;
- плохая экологическая обстановка;
- недостаточное поступление витаминов и минералов с пищей;
- иммунный, гормональный дисбаланс;
- длительный неконтролируемый приём КОК;
- наследственность;
- травмы шеечного эпителия хирургическими манипуляциями, например, абортами;
- псевдоэрозия, кондиломы, лейкоплакия.
Специалисты обращают внимание, что прежде чем лечить предраковое состояние, необходимо устранить провоцирующие факторы. Прогноз при наличии дисплазии отличается неопределённостью
Атипия может как регрессировать, так и прогрессировать.
В результате исследований было установлено, что скорость возникновения злокачественной опухоли напрямую связана со степенью атипии. От 1 степени до появления рака проходит, в среднем, около пяти лет. Если недуг имеет среднюю тяжесть, возникновения онкологии можно ожидать через три года. Менее благоприятный прогноз имеет последняя степень, так как рак выявляется уже через год.
Тем не менее прогрессирование дисплазии непредсказуемо. В 90% случаев 1 степень регрессирует самостоятельно и никак не лечится. При второй и третьей степени данный показатель существенно ниже. В связи с чем при выявлении атипии нужно проходить динамические обследования. Если существуют показания, дисплазия лечится посредством различных тактик.
Лечить патологию врачам часто приходится на запущенной стадии. Клиническая картина при развитии клеточных изменений не отличается выраженностью. Только регулярно обследуясь у гинеколога, можно обнаружить атипию на ранней степени и лечить её более щадящими методами.
Известно, что дисплазия нередко сопровождается различными гинекологическими заболеваниями, которые обуславливают появление характерной симптоматики:
- коричневые, жёлтые, слизистые или гнойные выделения и бели, иногда с неприятным запахом;
- дискомфорт в области половых органов, например, гиперемия, зуд, жжение;
- нарушения, связанные с продолжительностью цикла;
- кровотечения;
- боли в малом тазу.
Если женщина периодически наблюдает данные симптомы, необходимо обратиться к специалисту и исключить заболевания гинекологического характера. Поздняя степень атипии может сопровождаться тянущими ощущениями и болями в нижней части живота.
Народные методы лечения дисплазии шейки матки
Народные средства не помогут вылечить патологию развития эпителия шейки матки, зато их применение значительно улучшит общее состояние организма и повысит степень его сопротивляемости инфекциям, в том числе и половым.
- Мед – кладезь полезных веществ и микроэлементов. Широко используется для укрепления иммунных сил организма, ускоряет заживление и повышает степень регенерации клеток. Применяется при лечении заболеваний женских репродуктивных органов, в частности дисплазии. Из меда, льняного масла и воды делается раствор, настаивается в течение десяти дней. Затем смоченный в настое тампон вводится во влагалище. Длительность процедуры – десять дней.
- Алоэ – обладает регенерирующими, бактерицидными свойствами, также используется как средство против отеков. Сок листьев алоэ смешивается в равных пропорциях с медом, смоченный в растворе тампон вводят в вагину. Лечение проводится один месяц.
- Травяные настои – используются как общеукрепляющее средство. Сбор может состоять из листьев малины, смородины, мяты, также применяют цветы ромашки, календулы и зверобоя, плоды шиповника, облепихи и черники. Для приготовления настоя травы заливают кипятком, выдерживают в теплом месте, затем процеживают. Принимают внутрь по полстакана перед едой.
Применять лечение народными средствами в домашних условиях можно только после обследования, с одобрения лечащего врача, учитывая все советы и рекомендации.
Необходимо знать! Лечение тяжелой степени дисплазии только народными методами приводит к развитию необратимых осложнений, и как следствие – бесплодию.
Методы диагностики дисплазии шейки матки
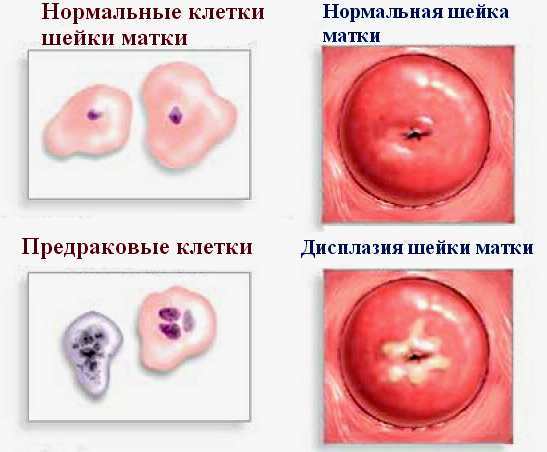
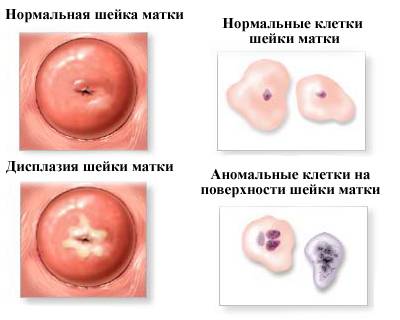
Самым простым и информативным тестом считают Пап-мазок. Анализ имеет и другие названия: Пап-тест, мазок на цитологию, мазок на атипичные клетки, мазок Папаниколау. Врач-гинеколог берет мазок с поверхности шейки матки во время осмотра, это безболезненная процедура. Затем врач-лаборант исследует под микроскопом форму, размер, количество, расположение, состав клеток. Исследование нужно проводить ежегодно, начиная с 18 лет.
Т.к. некоторые штаммы ВПЧ считают канцерогенными, проводят исследование мазка из влагалища на обнаружение ДНК этих возбудителей. Исследование выполняют методом полимеразной цепной реакции (ПЦР), делают качественный анализ с типированием. Исследование на онкогенные вирусы обязательно у женщин старше 30 лет и в том случае, если есть невыраженные изменения в Пап-тесте. Определение уровня антител к вирусам в крови не информативно.
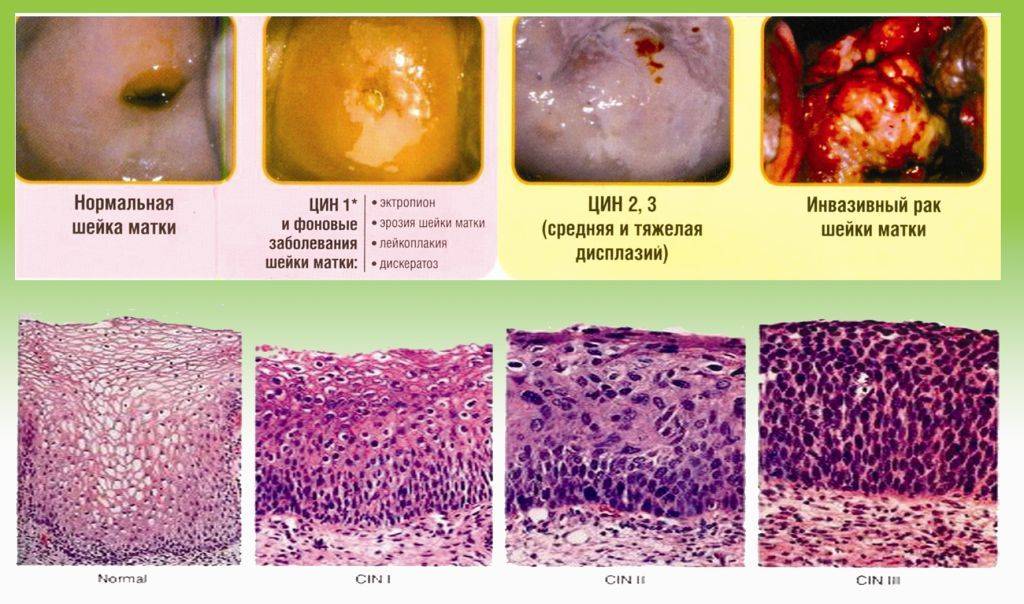
При обнаружении атипичных клеток в Пап-тесте проводят биопсию. Для этого во влагалище вводят оптическую систему – кольпоскоп. Она помогает врачу увидеть наиболее измененные участки и взять фрагмент ткани. По результатам исследования биоптата дисплазия – ее еще называют цервикальной интраэпителиальной неоплазией (CIN) – может быть сгруппирована по категориям.
Данные статистики: исход патологии
Прогноз для пациентки зависит от стадии обнаружения патологии, а также от своевременности проводимого лечения. При поражении легкой степени вероятность самостоятельного восстановления слизистых оболочек довольно высока и составляет порядка 50%. Риск развития рака шейки матки не превышает 1%, потому поддаваться панике не стоит.
При раннем выявлении поражения принимается выжидательная тактика. Медики контролируют состояние женщины. Показано проведение кольпоскопии с периодичностью 1-2 раза за 6 месяцев. При обнаружении прогресса проводят удаление очага поражения.
При обнаружении умеренной дисплазии откладывать лечение бессмысленно, потому что есть риск перехода заболевания в 3 (запущенную) стадию. Тяжелая дисплазия при отсутствии терапии непременно трансформируется в рак и требует лечения по другому протоколу.
Стоит обратить внимание на следующие статистические данные:
- скрытое течение прослеживается у 10% пациенток, потому нельзя отказываться от регулярных гинекологических осмотров;
- на 1000 пациенток в возрасте от 25 до 35 лет приходится 1.5 случая выявления дисплазии ШМ;
- рецидив болезни при ее лечении на 2-3 стадии составляет 10%;
- при своевременном выявлении полное выздоровление наблюдается в 98% случаев;
- в 50% нелеченая дисплазия трансформируется в рак и оканчивается летальным исходом.
Внимание! Главной опасностью дисплазии ШМ является плоскоклеточный рак. Он прогрессирует стремительно и отличается бессимптомным течением
Именно поэтому гинекологи не рекомендуют игнорировать столь серьезную патологию.
Почему болезнь настолько распространена в России – сказать сложно. Скорее всего, причина заключается в халатном отношении женщин детородного возраста к собственному здоровью. Слабовыраженные симптомы часто игнорируются, а необходимость посещения врача рассматривается лишь после перехода патологии на позднюю стадию.
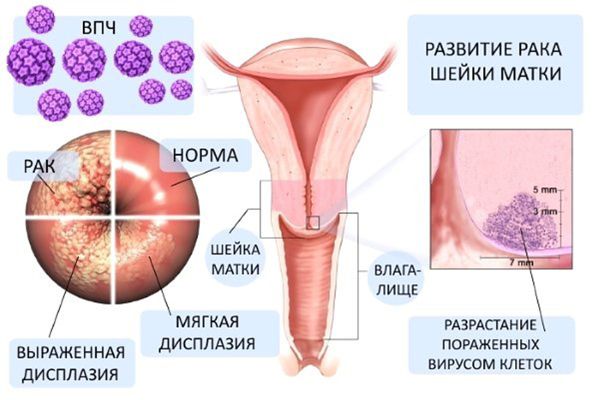
Как появляется
Причину развития слабовыраженной дисплазии шейки матки связывают с вирусным поражением, особую роль играет папилломавирус человека (ВПЧ). Почти у всех женщин, больных раком шейки матки, ретроспективно выявляют этот патоген. Однако не все носители заболевают, поэтому роль вируса велика, но помимо ВПЧ есть и другие, пока не уточненные факторы.
Роль вируса папилломы
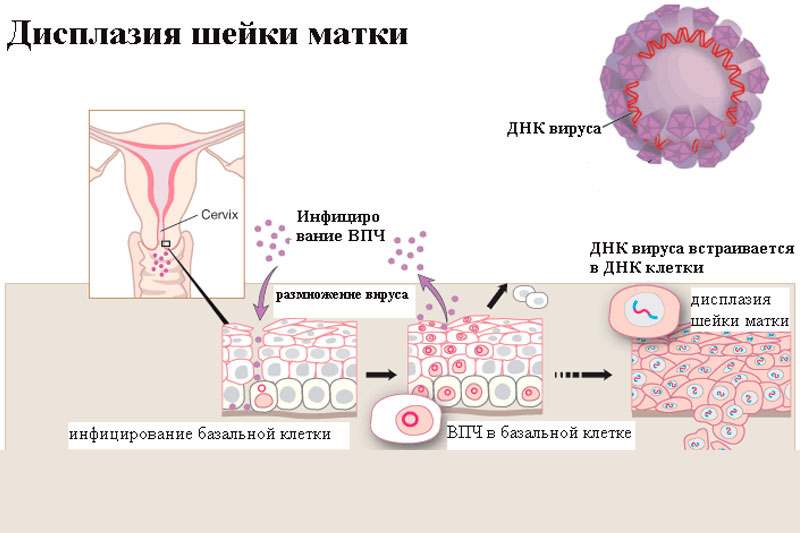
С началом активной половой жизни и до 30 лет 95% девушек встречается с ВПЧ. Передается он половым и даже контактным путем (например, через предметы личной гигиены, нестерильные инструменты). Но у большинства иммунитет дает хороший ответ, и патоген, некоторое время побыв в клетках, бесследно элиминирует. В таких случаях женщина никогда не вспомнит, что она перенесла ВПЧ-инфекцию, так как протекает она бессимптомно. В остальной части случаев вирус проникает в клетки шейки матки и затем встраивается в их генетический материал.
Получается, что для организма ВПЧ «невидимый», но клетка функционирует по-другому и впоследствии высока вероятность ее ракового перерождения. При этом «умный вирус» настраивает клетку на воспроизведение большого количества ВПЧ, которые точно также затем поражают остальные ткани и «прячутся» от иммунитета организма. Количество ВПЧ-копий растет в геометрической прогрессии. Вирус стимулирует образование в организме женщины одной из разновидностей эстрогена, который потенцирует синтез новых патогенов.
Существует огромное количество штаммов вируса папилломы человека. Наиболее опасные и онкогенные для половых органов — 16, 18, а также 31, 33, 35, 39, 45, 51, 52, 54, 56, 66 и 68. Другие вызывают следующие изменения:
- остроконечные кондиломы;
- подошвенные папилломы;
- обычные бородавки;
- папилломы гортани;
- изменения эпителия кожи и слизистых без разрастаний.
У многих женщин ВПЧ никак себя не проявляет и не приводит к злокачественной опухоли. Но при сочетании ВПЧ и дисплазии прогноз наименее благоприятный. Учитывая то, что установить заранее активность иммунитета невозможно, в некоторых странах активно проводится иммунизация девочек-подростков против ВПЧ. По некоторым данным, частота дисплазий и рака шейки матки при этом уменьшается в разы.
Группы риска
Несомненно, есть механизмы, которые пока установить не удалось. Многолетние клинически наблюдения позволяют выделить группу риска женщин по развитию интраэпителиальной неоплазии и высокому риску ее дальнейшего злокачественного перерождения.
- Курящие. Продукты сгорания сигареты и никотин проникают в кровь женщины и разносятся по всему организму, обнаруживаются они и в цервикальном секрете. Здесь они негативно влияют на клетки шейки матки. Помимо этого, у курящих снижен иммунитет против ВПЧ.
- Многорожавшие. Женщины, которые имели трое и более родов, также входят в группу риска по развитию рака. Считается, что это связано со снижением иммунитета во время вынашивания и активации в это время вируса.
- С ранним опытом. Чем раньше девушка начинает половую жизнь, тем больше у нее партнеров и вероятность заболеть какими-то половыми инфекциями.
- С ИППП. Хламидии, уреаплазмы, трихомонады, микоплазмы, гонококки, вирус простого герпеса помогают ВПЧ внедряться в эпителиальные клетки и активно там размножаться. Помимо этого, все эти патогены самостоятельно могут вызывать диспластические изменения, чаще всего легкой степени и поддающиеся лечению.
- Родившие рано. Замечено, что среди девушек, которые родили до 16 лет, также повышена частота рака шейки матки. Однозначного объяснения этому нет.
Также важны следующие факторы.
- Наследственность. При наличии рака шейки матки у близких родственников вероятность заболеть возрастает в два-три раза. Также повышен риск в тех семьях, где наблюдается общая предрасположенность к раку любой локализации.
- Контрацепция. Во время такой контрацепции у женщины меняется гормональный фон. Защищенные от беременности девушки более активны в половых контактах. Все это повышает риски озлокачествления.
- Диэтилстилбестрол. В середине XIX века этот препарат назначался беременным при проблемном вынашивании. Сегодня изучены отдаленные последствия такого лечения — девочки, которые родились от тех матерей, подвержены развитию одной из форм рака шейки матки — аденокарциномы.
- Иммунодефицит. Подобное может быть на фоне ВИЧ, гепатитов и болезней иммунной системы. При этом организм не может адекватно реагировать на внедрение ВПЧ.
Диагностика
Диагностика дисплазии и других заболеваний, причиной которых является вирус папилломы человека, комплексная и предполагает проведение визуального осмотра, кольпоскопического исследования, тестирования на ВПЧ, использование цитологического и/или гистологического методов. С целью исключения заболеваний матки и ее придатков проводятся бимануальное исследование и исследование влагалищной флоры.
Цитологическое исследование
Цитологическое исследование проводится либо во время профилактического осмотра, либо при ежегодном плановом посещении гинеколога. Материал для исследования берется с помощью шпателя или щеточки с поверхности эндо- и эктоцервикса и с участка на границе цилиндрического и многослойного эпителия. Далее он наносится на предметное стекло и окрашивается, после чего изучается под микроскопом с большим увеличением. При цитологическом исследовании изучаются только клетки, при гистологическом — все слои, включая поверхностный слой и строму.
Материал, полученный для цитологического исследования, используется для проведения теста на выявление генома ВПЧ — полимеразной цепной реакции (ПЦР).
Кольпоскопия
Кольпоскопия проводится в случае обнаружения в мазках отклонений от нормы, процедура проводится с помощью аппарата кольпоскопа.
Для изучения состояния тканей под большим увеличением используется кольпомикроскопия. Используется также расширенная кольпоскопия с биопсией тканей с подозрительных участков или кольпоскопия с выскабливанием слизистой шейки матки и при необходимости полости матки.
Кольпоскопия с применением пробы с 3% раствором уксусной кислоты называется расширенной. Обработка раствором Люголя не обязательна.
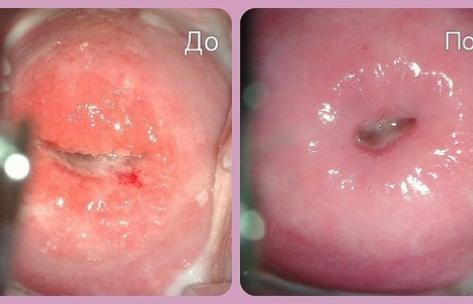
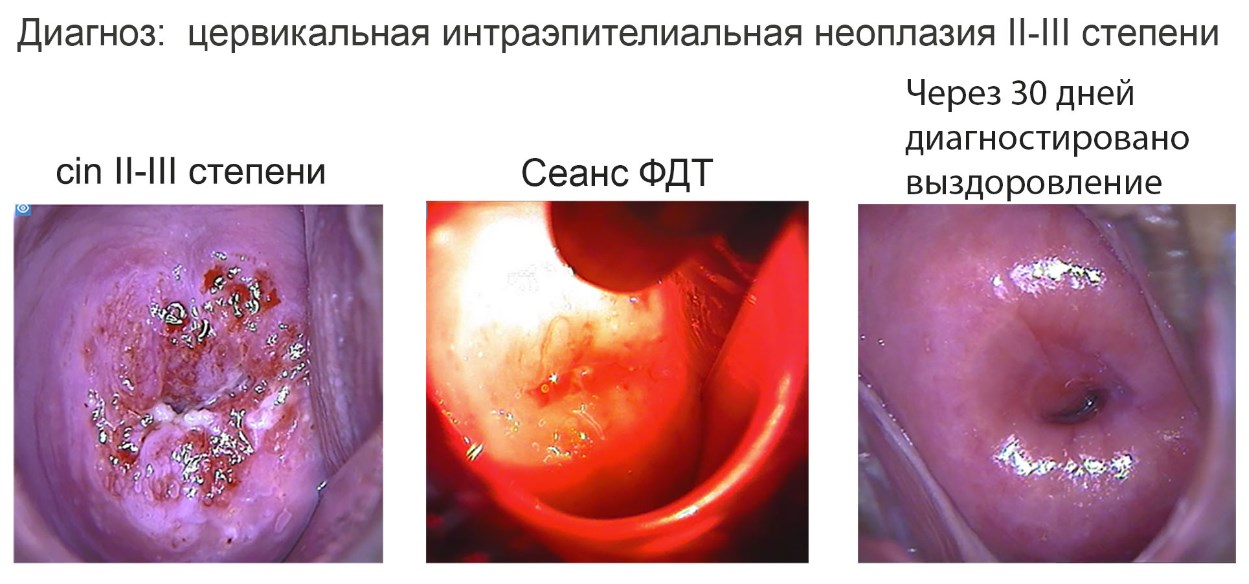
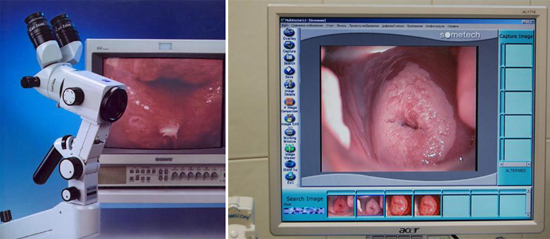
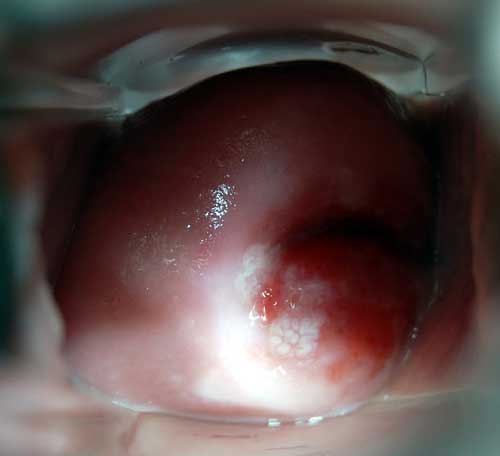
Рис. 11. На фото слева видеоскоп. На фото справа картина дисплазии шейки матки тяжелой степени.
Проба с уксусной кислотой
Суть пробы заключается в том, что при обработке шейки матки 3% раствором уксусной кислоты происходит сужение сосудов подэпителиального слоя слизистой оболочки, коагуляция белков и изменение цвета, что позволяет выявлять атипические места (площадки). Далее при помощи кольпофотографии делаются снимки, которые изучаются врачом. На возможную атипию указывают такие признаки, как длительное сохранения серо-белой окраски, выраженная интенсивность цвета, четкие границы побеления.
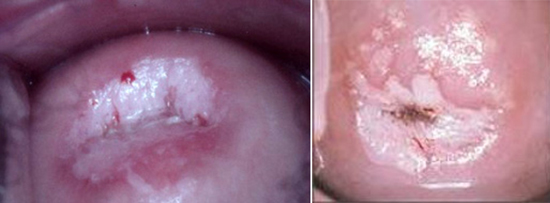
Рис. 12. Положительный тест с 3% уксусной кислотой при поражении шейки матки. Тест позволяет выявить участки атипии и определить границы повреждения.
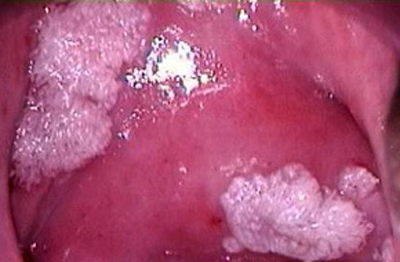
Рис. 13. Хорошо просматриваются при проведении теста с 3% уксусной кислотой объемные образования — остроконечные кондиломы.
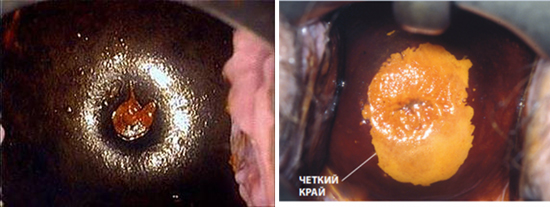
Применение раствора Люголя (проба Шиллера)
При нанесении раствора Люголя (содержит йод) на шейку матки происходит окрашивание эпителиальных клеток. В норме клетки окрашиваются равномерно, чему способствует гликоген, входящих в их состав. При патологии пораженные участки не окрашиваются или окрашиваются неравномерно, что является поводом к проведению прицельной биопсии. Проба Шиллера позволяет определить локализацию и размер патологического участка.
Рис. 14. Слева вид нормальной шейки матки при окрашивании раствором Люголя, справа отсутствие окраски в зоне развития патологического процесса.
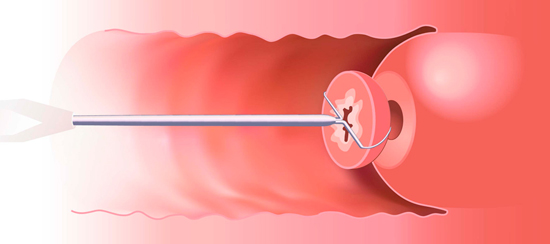
Прицельная биопсия
Исследование проводится под контролем кольпоскопа. Забор материала осуществляется методом диатермоэксцизии с подозрительных участков.
Рис. 15. Схематическое изображение проведения прицельной петлевой биопсии с помощью аппарата Сургитрон.
Гистологическое исследование
Гистологическому исследованию подлежат срезы кусочка ткани, полученного при биопсии. В микроскопе при исследовании срезов просматриваются все слои эпителия: поверхностный слой, эпителиальная мембрана и строма (при цитологическом исследовании изучаются только клетки).
Гистологическое исследование в постановке диагноза дисплазии является ведущим.
Стадии развития дисплазии
Диспластический процесс — продолжение гиперплазии — увеличения количества клеток, вызванного хроническим воспалением и перерождением. Часто к гиперплазии и дисплазии присоединяется атрофия (отмирание) тканей, так как эти процессы имеют общие генетические механизмы.
Если быть точными, термин «дисплазия» для характеристики переходных предраковых процессов в медицине не применяется. При патологии во влагалищном секторе шейки матки состояние обозначается CIN (cervical intraepithelial neoplasia), предраковые изменения во влагалище обозначаются — VaIN, вульвы — VIN.
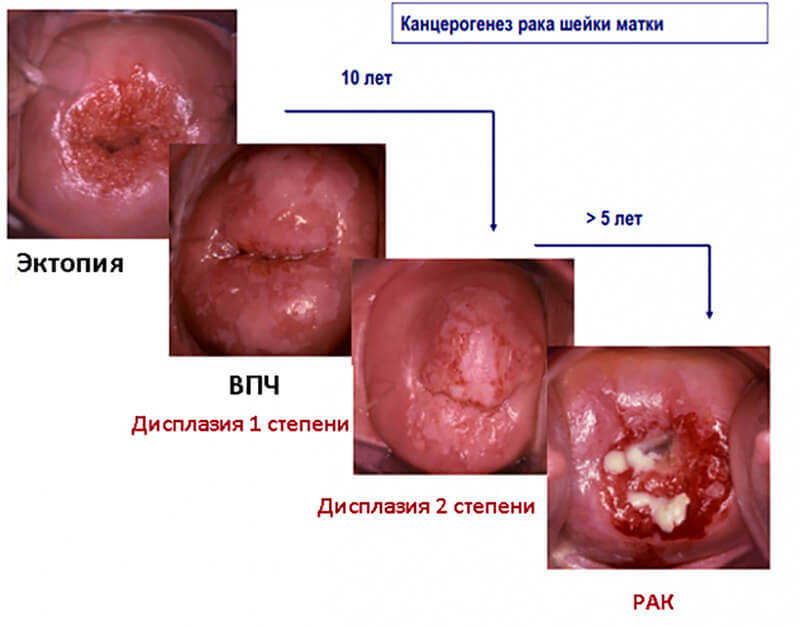
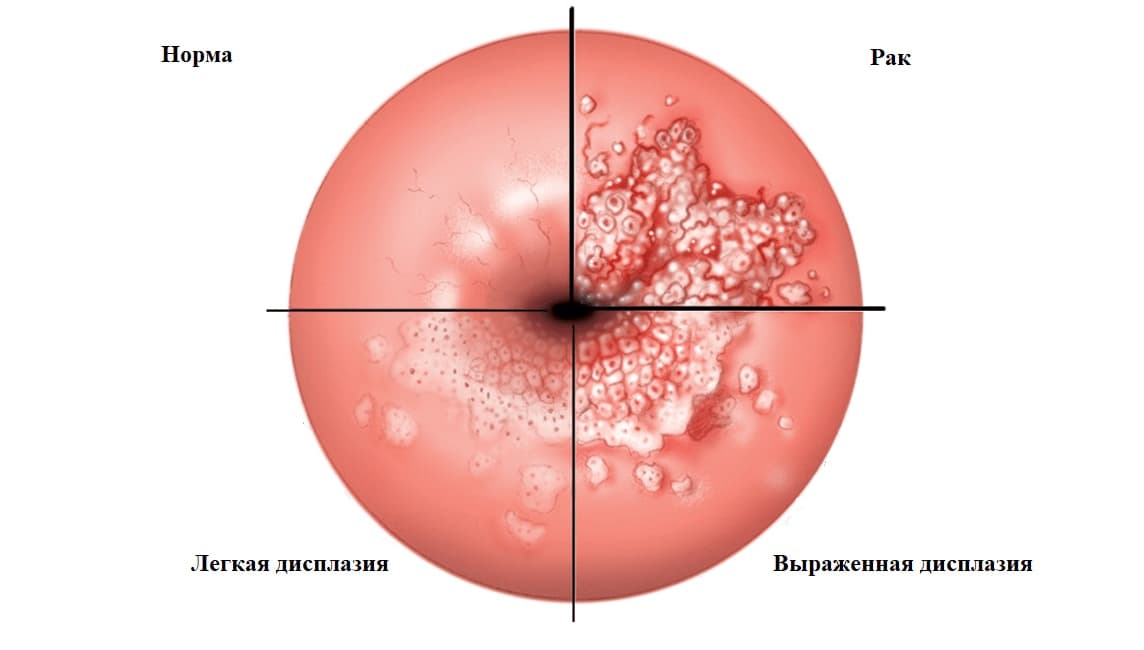
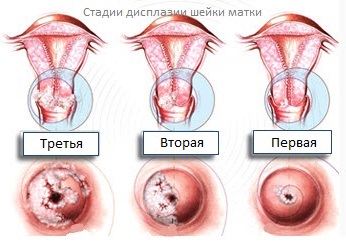
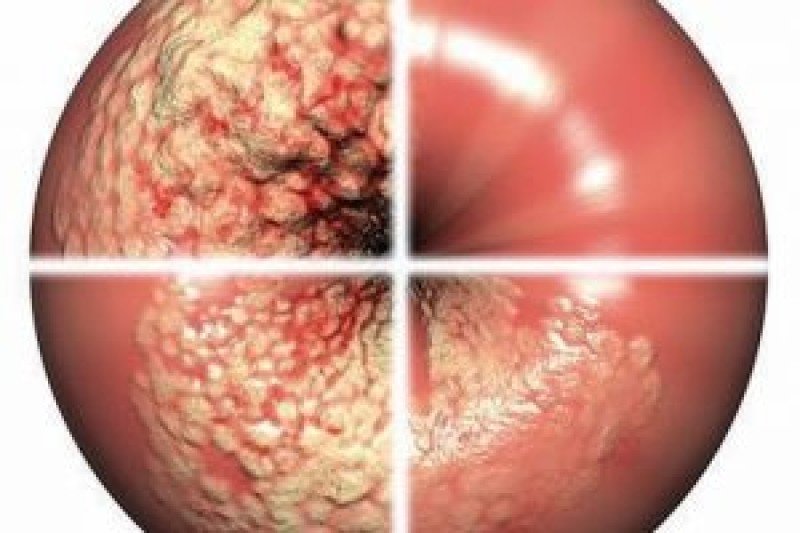
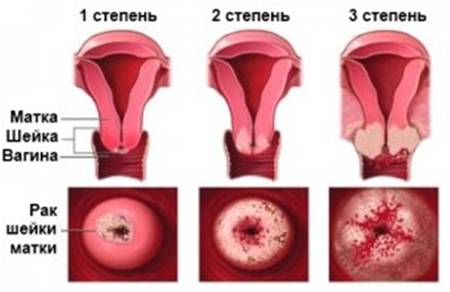
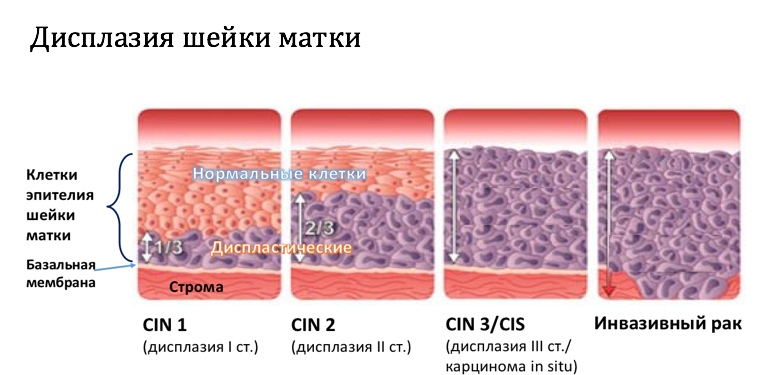
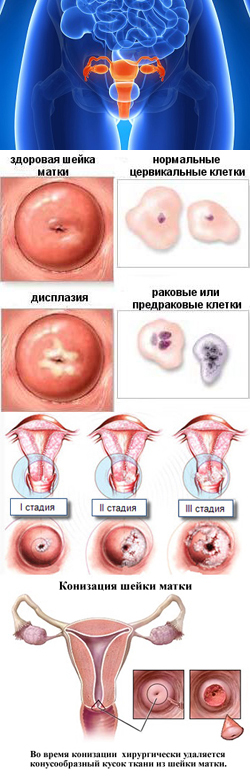
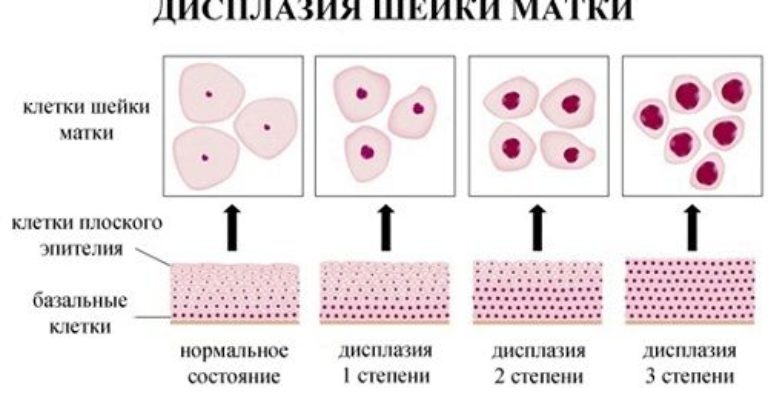
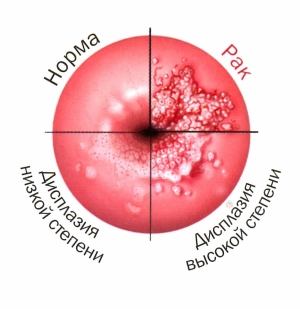
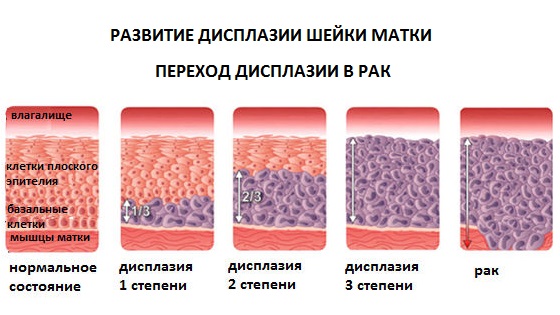
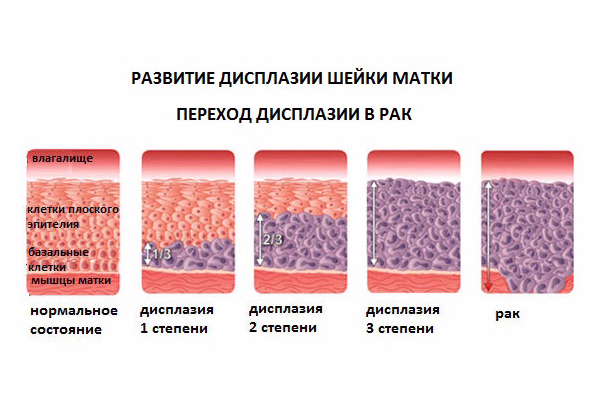
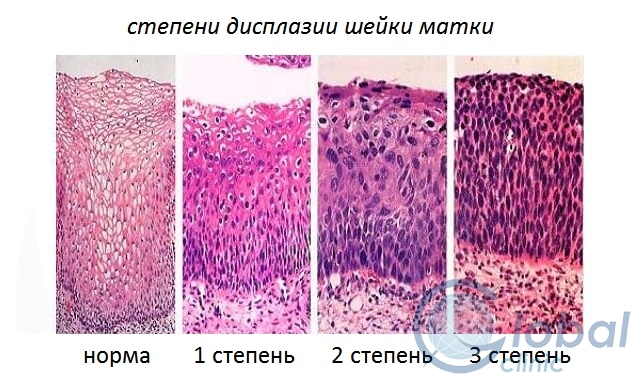
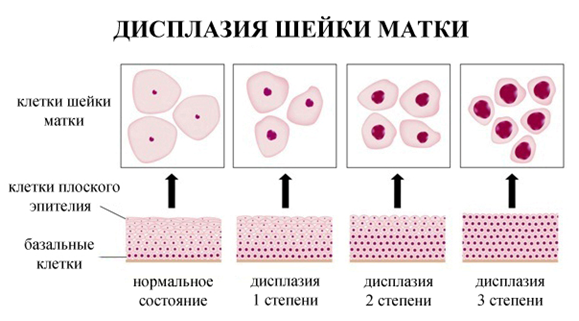
Различают три степени дисплазии:
- Легкая, слабо выраженная (Д I) – затронуто до 1/3 толщины эпителиального слоя;
- Умеренная, средняя (Д II) – измененные клетки прорастают на 2/3 эпителиальной ткани;
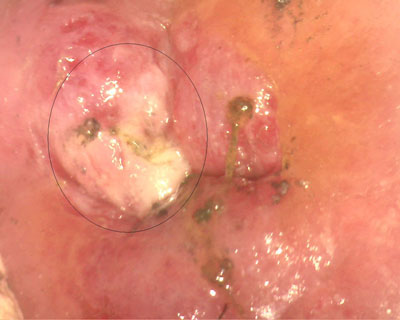
- Тяжелая, выраженная (Д III) — весь слой изменен. Эта степень дисплазии — начальная стадия рака шейки и влагалища.
Определяющий критерий степени дисплазии — выраженность клеточной атипии. Чем тяжелее степень, тем больше размер, гиперхромность и полиморфизм клеточных ядер. Дисплазия эпителия может регрессировать (обратный процесс), быть стабильной или прогрессировать. Как быстро пойдет процесс озлокачествления зависит от степени выраженности и длительности заболевания. Чем значительнее дисплазия, тем меньше вероятность регрессии.
Дисплазия тяжелой степени расценивается гинекологами как облигатный предрак, гарантирующий развитие рака. Поэтому больные облигатным предраком ставятся на учет к онкологу.
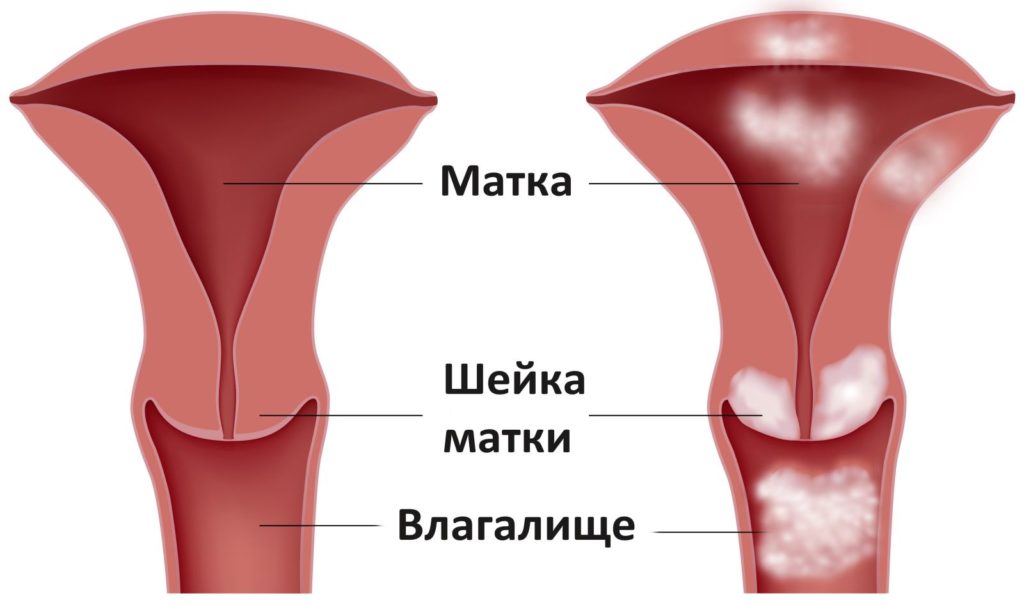
Что это за болезнь и почему опасна
При интраэпителиальной неоплазии изменениям подвергаются только наружные слои тканей. При CIN клетки приобретают атипичное строение и впоследствии легко перерождаются в рак. В зависимости от выраженности изменений выделяют CIN1, CIN2 и CIN3, что соответствует легкой, умеренной и выраженной дисплазии. После CIN3 изменения классифицируются как рак in situ — местный, не распространенный.
Новообразование не формируется моментально. Чтобы появился рак шейки матки, уходит до 10-15 лет с момента минимальных клинических изменений
Поэтому так важно уловить именно тот период, когда патология еще обратима или измененные ткани можно удалить полностью. Статистические данные указывают на следующее:
- легкая степень дисплазии — только в 1-3% случаев озлокачествляется; даже без лечения в 90% случаев она проходит (если нет сопутствующей инфекции), но в 10% случаев трансформируется в умеренную и затем — в выраженную;
- тяжелая степень дисплазии — у 15-20% пациенток заканчивается раком шейки матки.
Дисплазия не появляется на «пустом» месте. В 95% случаев она ассоциируется с половыми инфекциями, особенно вирусного характера — герпеса, папилломы. Поэтому любое лечение дисплазии начинается с обследования на инфекции, передающиеся половым путем (ИППП) и санации половых путей. При CIN1 часто этого достаточно, чтобы все изменения ушли.
Чаще всего участки дисплазии формируются в зоне трансформации — особом месте на шейке матки, где плоский эпителий переходит в цилиндрический. В молодом возрасте граница хорошо заметна, особенно при наличии эктопии. По мере взросления она смещается внутрь цервикального канала, поэтому выявить патологические клетки сложнее.
Особенности
Интраэпителиальная неоплазия шейки матки имеет характеристики:
- развивается у женщин всех возрастов;
- часто возникает на фоне половых инфекций;
- поражает только шейку матки;
- начинает формироваться в зоне трансформации;
- в отсутствии терапии в 40% случаев трансформируется в рак шейки матки;
- в 75% требует оперативного лечения (иссечения участков);
- после радикального лечения женщина еще около двух лет состоит на учете.
Увеличение количества «молодого рака» или слабой степени шейки матки, даже у девушек 16, 18 и 20 лет, обусловлено ранним началом сексуальных контактов, частой сменой партнеров и пренебрежительным отношением ко своему здоровью. Часто подростки скрывают свои связи, не посещают гинеколога и не лечатся.
Беременность и роды с дисплазией шейки матки
Дисплазия не помеха для зачатия. Причем иногда патологические изменения на шейке матки обнаруживаются именно во время беременности
Особый гормональный фон способствует прогрессированию заболевания, поэтому в этот период важно тщательно и регулярно проходить обследование, чтобы вовремя установить прогрессирование и провести лечение. Хирургические способы при вынашивании не используются, так как это может привести к потере беременности
То, можно ли и нужно ли использовать медикаментозные средства после того, как получилось забеременеть, решает лечащий врач.
Роды при установленной дисплазии проводятся преимущественно путем операции кесарева сечения, чтобы избежать негативных последствий в первую очередь для женщины (например, кровотечения, разрывов) и для малыша (заражение ВПЧ или ВПГ при хронической инфекции).
роведение ЭКО возможно только после полного излечения болезни. Если женщина не рожала или планирует в будущем беременность, лечение должно быть эффективным, но максимально щадящим по отношению к анатомии шейки матки.
Лечение
Лечение зависит от ряда факторов: степени заболевания, возраста пациентки, площади поражения тканей, наличия сопутствующих патологий или желания больной иметь детей в будущем. В целом оно проводится в двух направлениях: медикаментозная терапия и оперативное вмешательство (удаление поражённых тканей).
Медикаментозная терапия
Медикаментозное лечение назначается после выявления причины заболевания. Если болезнь вызвана инфекцией, применяются специальные противовирусные препараты. Благодаря противомикробной терапии женщина может полностью избавиться от недуга за несколько месяцев, и, при желании, заняться планированием беременности.
Зачастую дисплазия протекает в сочетании со следующими половыми вирусными или бактериальными инфекциями:
- гонорея
- хламидиоз
- трихомониаз
- уреаплазмоз
- микроплазмоз, и т. д.
Важно учитывать, что пройти курс лечения половых инфекций должна не только сама пациентка, но и её сексуальный партнёр. Медикаментозная терапия рекомендуется для лечения пациенток с лёгкой степенью дисплазии
После приёма курса антимикробно-противовоспалительных препаратов женщине следует проходить обследования у гинеколога каждые 3 месяца. Это позволит своевременно заметить возникновение рецидива и предупредить возможные осложнения.
Во время лечения пациентке рекомендуется следить за своим питанием — включать в ежедневный рацион продукты, богатые на витамины, бета-каротин, фолиевую кислоту, а именно:
- пивные дрожжи
- молодой горох
- куриную печень
- пшенную крупу
- шпинат
- апельсины и грейпфруты
Для укрепления иммунитета больной назначаются специальные препараты — витамины и иммуномодуляторы, которые усиливают защитные силы организма, способствуют его борьбе с папилломавирусной инфекцией.
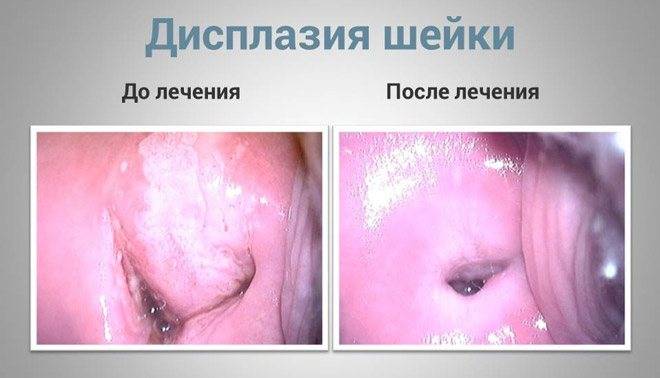
Оперативное лечение

Хирургическое удаление предраковых клеток показано при обнаружении дисплазии умеренной или тяжёлой степени. Для этого применяется конизация шейки матки —иссечение определённого участка ткани специальным инструментом-электродом в форме конуса. Это безболезненная процедура, после которой требуется не более 2-3 дней на восстановление. Также большой популярностью в современных медицинских клиниках пользуются:
- лазерная терапия (вапоризация, конизация)— процедуры выпаривания (прижигания) или удаления атипичных клеток с помощью лазера
- криотерапия — воздействие холодом на поражённые ткани, после чего аномальные клетки отмирают, а на их месте нарастают здоровые
Для удаления поражённых участков эпителиальных тканей врачи могут использовать обычный скальпель (ножевой способ), ультразвук, радиоволны. Все эти методики имеют свои плюсы и минусы. Нет универсального способа, который бы помог каждой пациентке избавиться от дисплазии, — лечение назначает специалист, учитывая индивидуальные особенности протекания болезни. Оперативное лечение с применением современного медицинского оборудования позволяет безболезненно и быстро избавиться от недуга.
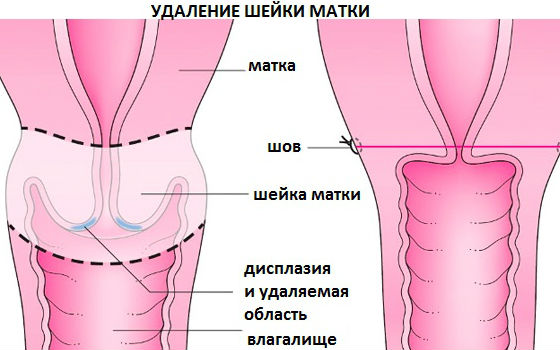
Крайняя мера, которая применяется на поздних стадиях, когда другие методы малоэффективны — хирургическое удаление (ампутация) матки. В зависимости от тяжести заболевания, эта процедура может проводиться в нескольких вариантах:
- ампутация шейки и матки
- ампутация шейки, матки и придатков
- удаление матки, шейки, придатков, лимфатических узлов
- ампутация самой шейки
Метод иссечения шейки матки применяется на поздней стадии заболевания, и отличается эффективностью в лечении третьей стадии дисплазии, когда консервативная терапия не даёт результатов.
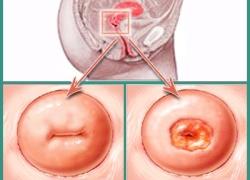
Степени при дисплазии
Изменения, характерные для недуга, происходят в шейке матки. Это своеобразная мышечная трубка между маточным телом и влагалищем. Шейка матки включает два отдела.
- Надвлагалищный отдел представляет собой невидимую для обследования область.
- Влагалищная часть исследуется гинекологом при осмотре.
В шейке матки находится цервикальный канал, соединяющий влагалище и мышечный орган. Канал отличается анатомической узостью и выполняет защитную функцию. Своей верхней частью цервикальный канал открывается в полость матки, образуя внутренний зев, а нижней — во влагалище, формируя наружный зев.
Изнутри цервикальный канал выстлан одним рядом цилиндрических клеток. Именно благодаря такому эпителию поверхность имеет красноватый оттенок и некоторую бархатистость. Железы, расположенные в цервикальном канале, продуцируют слизь, препятствующую проникновению вредоносной микрофлоры из влагалища в матку.
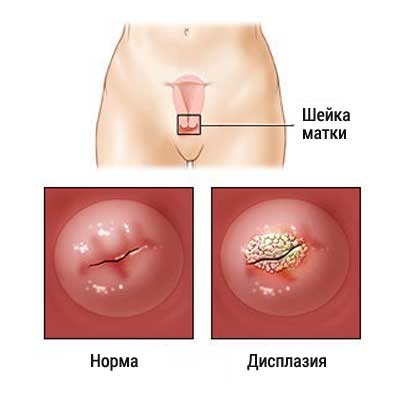
Влагалищная часть шейки матки является местом локализации различных патологических состояний, в том числе и дисплазии, которые следует лечить. Эпителий данной области содержит плоские клетки, расположенные в несколько слоев. Именно поэтому эпителий влагалищного участка шейки матки определяется как плоский многослойный.
Выделяют три слоя, образующих эпителий влагалищной части шейки матки.
- Базальный. Глубокий слой отличается наличием молодых развивающихся клеток. Каждая клетка имеет одно большое ядро и округлую форму. Поднимаясь в более высокие слои, клетки претерпевают закономерные изменения. Базальный слой граничит с нервами, мышцами и сосудами.
- Промежуточный. На данном этапе клетки завершают своё развитие, постепенно уплощаясь. Изменения отмечаются и в размере ядра в сторону его уменьшения.
- Поверхностный. Это функциональный слой, содержащий зрелые старые клетки. Благодаря их способности слущиваться, происходит обновление эпителия.
При нарушении физиологического процесса созревания клеток наблюдается дисплазия. Таким образом, клеточные элементы утрачивают свою форму. Количество ядер в одной клетке увеличивается в несколько раз. Данные элементы способны активно делиться, нарушая функционирование репродуктивной системы.
При способности к активному росту и проникновению в соседние ткани клеток наблюдается развитие злокачественной опухоли. Именно поэтому дисплазию следует наблюдать и своевременно лечить.
В зависимости от распространения патологических изменений выделяют несколько степеней дисплазии.
- Лёгкое течение отличается поражением нижней части эпителия.
- Умеренное прогрессирование характеризуется распространением атипичных клеток на среднюю часть слизистой.
- Тяжёлая степень совпадает по классификации с неинвазивным раком. Наблюдаются признаки злокачественного процесса, который не распространяется на соседние ткани. Поражение затрагивает всю толщу эпителиальной ткани. Деление на слои утрачивается.
Степень недуга определяет то, каким способом лечится атипия. Гинекологи подчёркивают, что тяжёлое течение выявляется нечасто. Это связано с регулярностью проведения обследования и своевременного обнаружения признаков атипии.
Как выявить и подтвердить
Признаки дисплазии клеток шейки матки могут обнаруживаться при следующих обследованиях.
Мазки на онкоцитологию
На территории России и постсоветского пространства проводится забор материала путем обычного мазка цитощеткой (шпателем Эйра, ватным тампоном) с поверхности шейки и из шеечного канала. После чего полученные ткани врач наносит на предметное стекло, которое впоследствии направляется на исследование в лабораторию.
Метод дает верные результаты лишь в 55-60% случаев даже при самом тщательном выполнении техники забора. Легко можно пропустить патологию, что часто и бывает. Вместо диагноза дисплазии, может фигурировать «воспаление». Поэтому настороженность врача при этом тоже должна быть предельной.
Жидкостная цитология
При этом происходит забор тканей (также можно цитощеткой) из поверхности шейки матки и цервикального канала, весь материал помещается в специальную среду и затем направляется в лабораторию. После чего врач-цитолог проводит забор клеток, он может повторить это несколько раз при необходимости или при появлении сомнений. Важным преимуществом жидкостной цитологии является то, что сразу же (без повторного посещения) при выявлении патологии можно провести дополнительное исследование, например, на выявление ВПЧ.
Достоверность жидкостной цитологии составляет 90-95%, это удобно для женщины и врача. Единственный минус — высокая стоимость исследования. Именно поэтому метод не является скрининговым и не выполняется всем без исключения как обычная цитология.
Биопсия
Проводится при наличии видимых измененных участков или подозрительной картины по кольпоскопии. После забора материала (иссечения обычным скальпелем, петлей, кусачками) ткани направляются на гистологическое исследование. После окраски и исследования под микроскопом врач может указать степень цервикальной дисплази.
Однако при этом нельзя выяснить глубину изменений и распространенность процесса. Недостатком метода является и то, что забор материала вероятен в месте с меньшей степенью выраженности дисплазии, когда одновременно на шейке могут присутствовать изменения, касающиеся всех трех стадий.
Соскоб из цервикального канала
Может выполняться в амбулаторных условиях. Но чаще проводится вместе с выскабливанием полости матки или в процессе гистероскопии. Преимущества соскоба в том, что после расширения цервикального канала свободно можно получить материал из всей глубины шейки, а не только ее поверхности. Поэтому метод предпочтителен для женщин после 45 лет, когда зона трансформации перемещается в глубину.
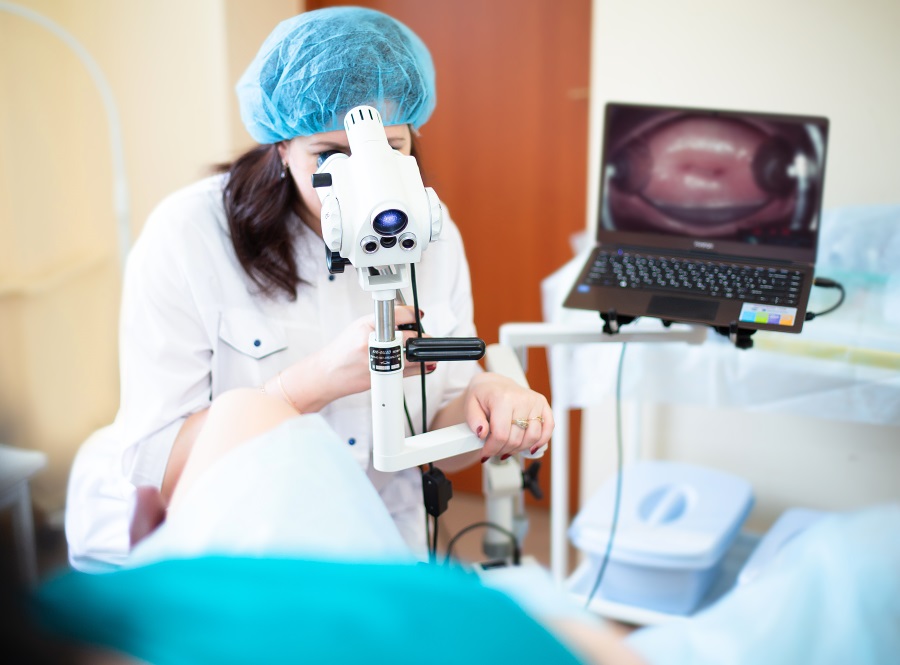
Кольпоскопия
Это один из современных видов диагностики заболеваний шейки матки. Но информативность кольпоскопии не превышает 40-60%, поэтому она имеет значение только как вспомогательный метод.
Суть исследования заключается в окрашивании эпителия шейки матки различными растворами (например, йода) и последующее изучение ее под микроскопом. По полученному изображению косвенно можно судить о патологии.
Для выполнения кольпоскопии не нужно специальной подготовки. Это безболезненная процедура, она напоминает обычный осмотр в зеркалах.