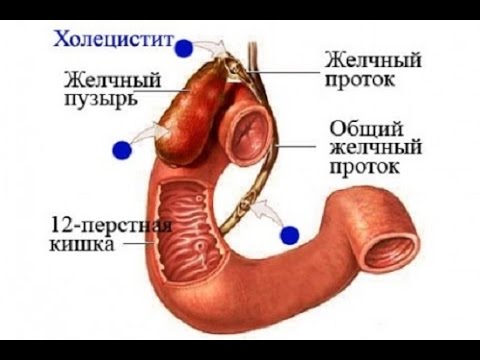
Лечение у детей
Для терапии у детей предпочтение отдается растительным препаратам. Они подбираются в зависимости от вида патологии.
Так, при гипомоторной дискинезии назначаются:
- препараты, стимулирующие образование желчи: холагол, холосас, аллохол, лиобил;
- медикаменты, повышающие тонус желчевыводящих путей: сульфат магния, сорбит или ксилит;
- растительная терапия: отвары из одуванчика, шиповника, кукурузных рылец, мяты;
- «слепые зондирования» с приемом сорбита или ксилита;
- минеральные воды: «Ессентуки 17».
При гипермоторной дискинезии лечение проводится:
- препараты-спазмолитики: эуфиллин, риабал;
- растительная терапия: отвары зверобоя, ромашки, двудомной крапивы;
- маломинерализованные воды: «Славяновская», «Смирновская»;
- электрофорез с новокаином на область желчного пузыря.
После купирования приступа проводится реабилитация в санатории, где назначаются минеральные воды, другие физиопроцедуры:
- СВЧ-терапия;
- гальванический воротник по Щербаку;
- ванны хлоридно-натриевые;
- для устранения спазма желчевыводящих путей: магнитотрапия, электрофорез спазмолитиков (но-шпы, папаверина) на область желчевыводящих путей;
- с седативной целью: хвойные ванны, бромэлектросон;
- для улучшения двигательной активности желчевыводящих путей: СМТ-терапия, электрофорез магния сульфата.
Диета, описанная выше, в полной мере относится к детям. Строгий режим питания назначается на год, далее – при отсутствии приступов желчной колики – можно понемногу расширять диету.
Дети с дискинезией состоят на учете у детского гастроэнеролога, невролога и педиатра. Им дважды в год назначается плановое проведение УЗИ. Также раз в 6 месяцев проводятся курсы желчегонной терапии. Раз или два в год ребенку даются направления на проведение санаторно-курортного лечения.
Нормализация рациона
Главной составляющей полного выздоровления считается соблюдение диеты. Только правильное питание способно нормализовать работу билиарной системы, причём оно означает не только употребление полезных продуктов в период лечения, но и на протяжении всей жизни.
Больные должны питаться дробно небольшими порциями, что способствует нормальному поступлению желчи в кишечник. При переедании может возникнуть гипертонус желчного пузыря, что становится причиной его спазма и приступа боли. Также стоит избегать употребления слишком холодных блюд, так как они вызывают блокировку поступления желчи и провоцируют её застой.
Необходимо контролировать баланс белков, жиров и углеводов. Стоит употреблять только приготовленные на пару, отварные блюда или продукты в запечённом виде. Можно есть овощи, фрукты, нежирное мясо (телятину, курицу, кролика), растительные масла, яйца, рыбу, нежирные кисломолочные продукты и творог. Запрещено есть острые, жирные, пряные, жареные блюда. Кроме того, стоит ограничить употребление белокочанной капусты в свежем виде, томатов, гороха. Из напитков можно употреблять зелёный чай, компоты, отвар шиповника, фруктовые и овощные соки. Последние способствуют усилению продукции желчи. С этой же целью рекомендуется пить минеральную воду.
Медикаментозная терапия
Она также имеет общие назначения, а также строится на типе дискинезии.
Общие рекомендации
Поскольку дискинезия считается заболеванием, основной причиной которой является нервная регуляция, зависящая напрямую от психики. Поэтому перед тем, как лечить нарушение двигательной активности желчевыводящих путей с помощью желчегонных препаратов, нужно начать с восстановления психического фона. Если патология возникла на фоне депрессивного состояния, назначается курс легких антидепрессантов. Если же нарушение желчеотделения было спровоцировано неврозами, выраженным беспокойством, целесообразно начать с транквилизаторов или нейролептиков.
Подобные назначения делает врач-психотерапевт или психиатр.
Кроме этого, проводится лечение причины, вызвавшей дискинезию: противоглистная терапия, лечение аллергии, ликвидация гиповитаминоза, коррекция дисбактериоза.
Гипотонически-гипокинетическая форма
В этом случае нужны желчегонные препараты, которые:
- будут повышать тонус желчного пузыря: сульфат магния, ксилит;
- улучшают моторику желчевыводящих путей: например, холецистокинин, панкреозимин.
В дополнение к желчегонным нужны и тонизирующие препараты: настойка жень-шеня, экстракт элеутерококка, настойка лимонника.
Гипертонически-гиперкинетическая форма
Здесь нужны препараты, увеличивающие образование желчи: ее станет больше, желчевыводящие протоки будут работать дольше, а не быстро сокращаться, вызывая приступ боли. Это такие медикаменты, как окафенамид, фламин, никодин.
Также, если сфинктеры перенапряжены, их расслабляют. Это делают препаратами-спазмолитиками: но-шпа, бускопаном.
Кроме этого, нужны такие средства, нормализующие баланс парасимпатической и симпатической систем: настойка валерианы, бромид калия, настойка пустырника.
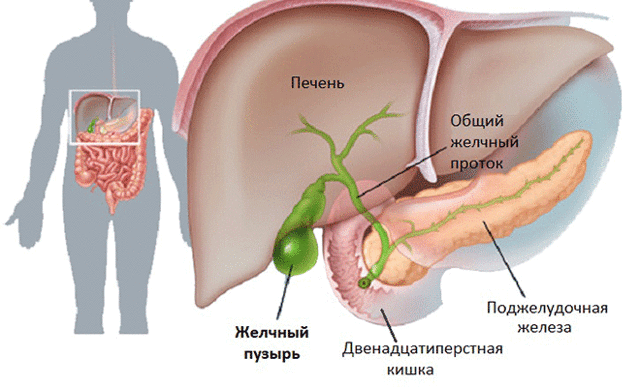
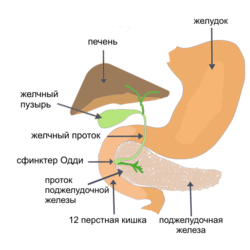
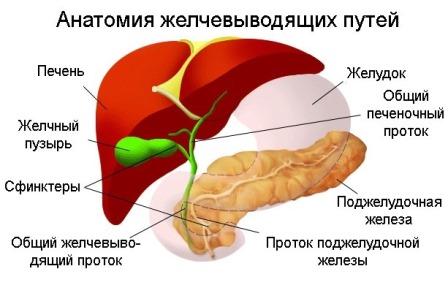
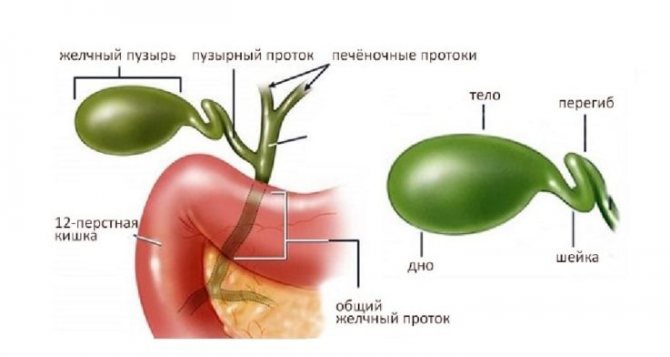
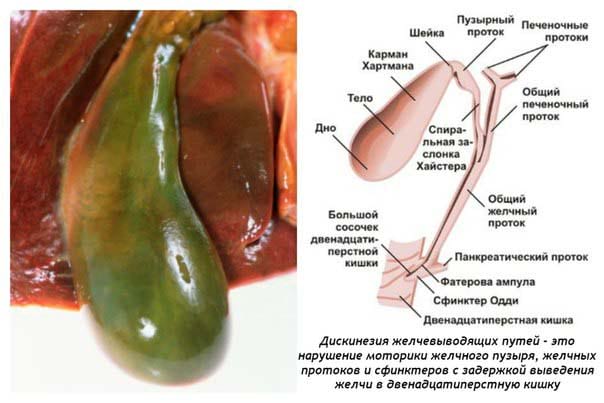
Зачем организму желчь?
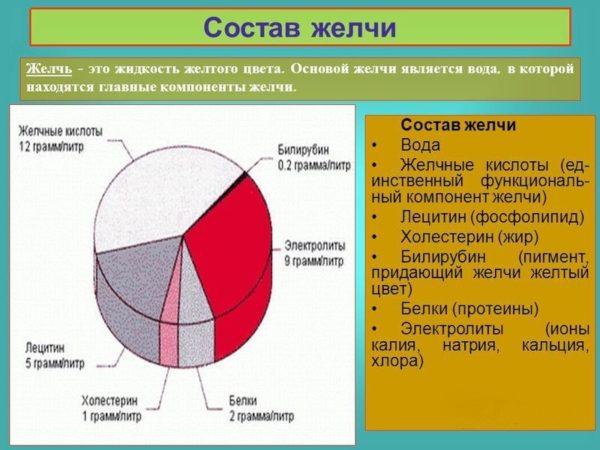
Желчь имеет достаточно сложный химический состав, основную массу которого (более 60%) составляют желчные кислоты. Они могут быть первичными (образующимися в клетках печени в процессе синтезирования печеночной желчи) и вторичными. Вторичные кислоты (урсодезоксихолевая, аллохолевая и т.д.) образуются в процессе первичного пищеварения в двенадцатиперстной кишке под действием микробной флоры и пищеварительных ферментов. В кишечнике происходит их всасывание, после чего они снова попадают в печень через воротную вену. Желчь, насыщенная вторичными кислотами, называется зрелой и накапливается в желчном пузыре, откуда поступает в кишечник и участвует в переваривании и расщеплении химуса.
Желчь имеет сложный химический состав
Достаточное поступление концентрированной (зрелой, пузырной) желчи имеет большое значение для правильной работы желудочно-кишечного тракта, так как такая желчь содержит в несколько раз больше органических веществ, ионов и фосфолипидов по сравнению с печеночной желчью. В ней также содержатся растительные стероиды и иммуноглобулины, принимающие участие в формировании иммунной защиты организма.
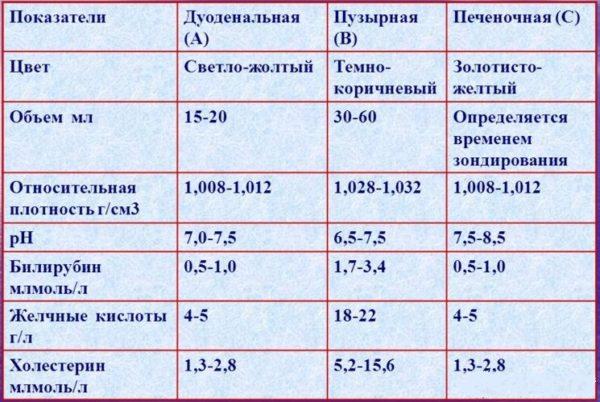
Сравнительные характеристики различных типов желчи
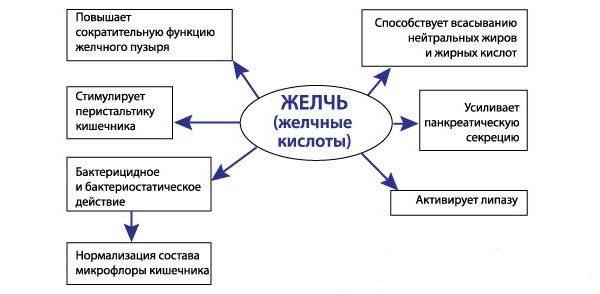
Основными функциями желчи являются:
- выведение из организма токсичных пигментов (билирубина), холестериновых кристаллов и других веществ, которые не могут фильтроваться почечной системой;
- создание благоприятных условий для ферментативной активности за счет угнетения пепсина, который может мешать выработке пищеварительных ферментов;
- стимуляция моторной функции кишечника (профилактика запоров);
- предупреждение сцепления бактериальных патогенов и некоторых сложных белков;
- участие в синтезе слизи, необходимой для правильного пищеварения и защиты слизистых оболочек кишечника (в частности, двенадцатиперстной кишки) от агрессивного действия пепсина, соляной кислоты и некоторых гормонов, например, гастрина.
Желчь выполняет сразу несколько важных функций в организме
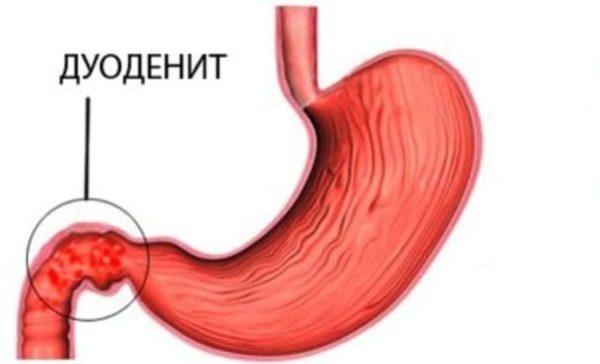
Нарушение в распределении и выработке желчи может стать причиной серьезных заболеваний, например, дуоденита
Диагностика
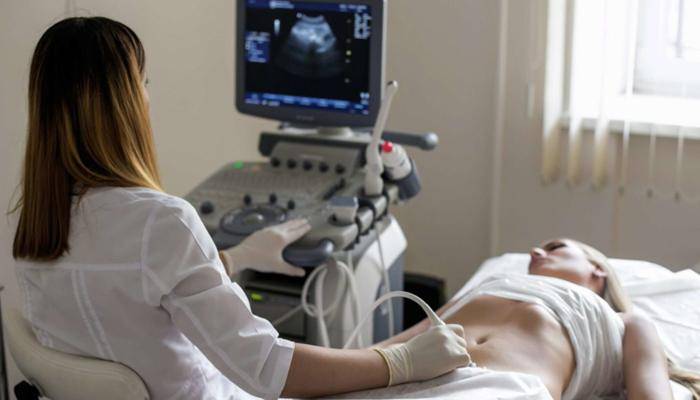
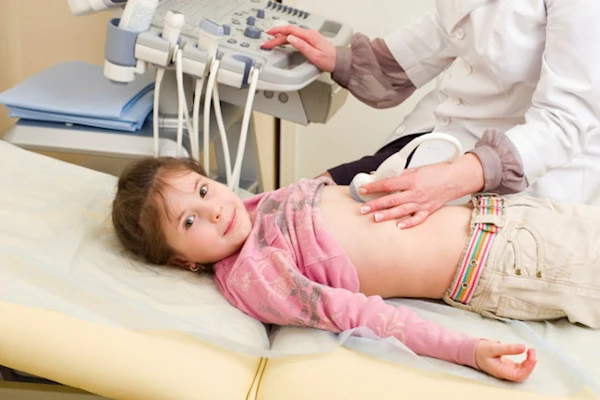
Основная цель врача диагноста — выявить тип дискинезии желчного пузыря и определить сопутствующие заболевания, способные спровоцировать дисфункцию. Часто для диагностики используется методика ультразвукового исследования. Такой способ позволяет точно установить форму патологического процесса и исключить наличие врожденных аномалий строения. Методика помогает обследовать желчный пузырь и установить степень его опорожнения.
К перечню показаний для УЗИ обследования относят:
- боли в области живота постоянного или периодического характера;
- пожелтение кожных покровов и склер глаз;
- наличие новообразования, ощутимого при пальпации;
- увеличение размеров печени и селезенки.
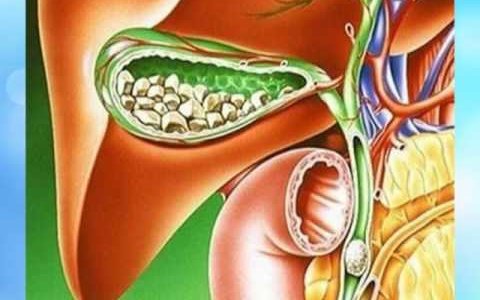
Расшифровкой результатов должен заниматься врач. Если желчный пузырь увеличен в размерах, можно заподозрить гипертоническую форму дискинезии. Если орган уменьшен — это признак гипотонического процесса или врождённого недоразвития желчного пузыря. Утолщение стенок означает холецистит. Наличие подвижных очаговых образований — этот эхопризнак свидетельствует об образовании конкрементов. Осадок на дне органа свидетельствует и подтверждает диагноз гипомоторная дискинезия желчного пузыря.
Для диагностики патологического процесса применяются лабораторные практики. В первую очередь, больному рекомендован общий анализ крови, но при первичной дискинезии, результаты остаются неизменными. При наличии воспалительного образования возможно незначительное повышение скорости оседания эритроцитов, а при инфицировании паразитами возрастают эозинофилы и лейкоциты. Биохимический анализ крови ценен при вторичном поражении. Диагноз подтверждается при повышении билирубина и амилазы. Возможен сдвиг лейкоцитарной формулы.

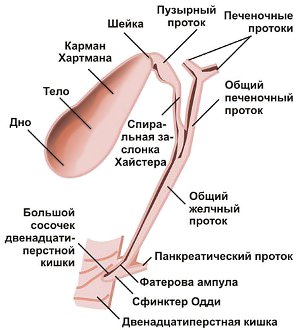
Используются рентгенологические методы обследования, например:
- обычная холецистография;
- инфузионная холецистография;
- холангиография чрескожная;
- чреспеченочная холангиография;
- ретроградная эндоскопическая холангиография;
- дуоденальное зондирование.
Лечение
В терапии заболевания используется комплексный подход, включающий прием медикаментов, нормализацию рациона, использование методов физической реабилитации. Возможно дополнительное посещение психотерапевта
Важно исключить негативное психосоматическое влияние, чтобы терапия была успешной
Медикаментозная терапия
Для гипотонического типа назначают:
- Слабительные средства, очищающие кишечник от застойных каловых масс. Примеры – Дуфалак, Пиколакс.
- Прокинетики (Мотилиум). Необходимы для нормализации кишечной перистальтики.
- Спазмолитики – Папаверин, Но-Шпа. Устраняют болезненные ощущения.
- Ферментативные средства – Мезим, Креон. Необходимы для улучшения переваривания еды.
- Пробиотики (лактобактерии кишечные) – требуются для нормализации кишечной микрофлоры.
- Дополнительные средства – анксиолитики, антидепрессанты, седативные препараты.

При гипермоторном типе вместо слабительных препаратов назначают скрепляющие (Лоперамид, Нифуроксазид), вместо пробиотиков – ветрогонные средства (Эспумизан).
Диета
В основе диеты лежат принципы правильного питания. Лицам с запорами нужно исключить закрепляющие продукты и добавить больше растительной пищи (салаты, огурцы, помидоры, яблоки). Запрещенная пища – черный шоколад, черный чай, рис, кисель, слизистые каши и супы, какао.
У лиц с поносом диета направлена на исключение продуктов, вызывающих повышенное газообразование и усиление кишечной перистальтики. К таким относятся:
- курага;
- чернослив;
- бобовые;
- овощи и фрукты в больших количествах;
- кисломолочные продукты;
- черный хлеб;
- пшеничная, гречневая и овсяная каши.
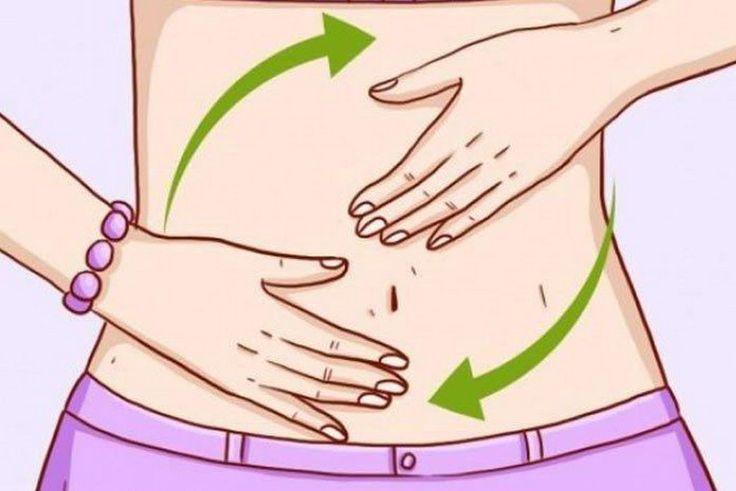
Массаж живота
Возможно использование энергетических методик для стимуляции или нормализации кишечной перистальтики. Подобные методы активно применяются у грудных детей в период наступления метеоризма. Нужно делать поглаживающие движения ладонью по часовой стрелке в области пупка.
Физиолечение
Из процедур физиотерапии могут назначать электрофорез с кальцием в область живота. Полезно заниматься ЛФК для предупреждения приступов. Лечебная гимнастика повышает двигательную активность, улучшает тонус брюшной стенки. Этот вариант терапии более актуален для лиц, страдающих запорами.
Народные средства
Терапия народными методами малоэффективна и зачастую небезопасна. В качестве альтернативного решения можно обсудить рецепты народных средств с лечащим врачом, если он одобрит.
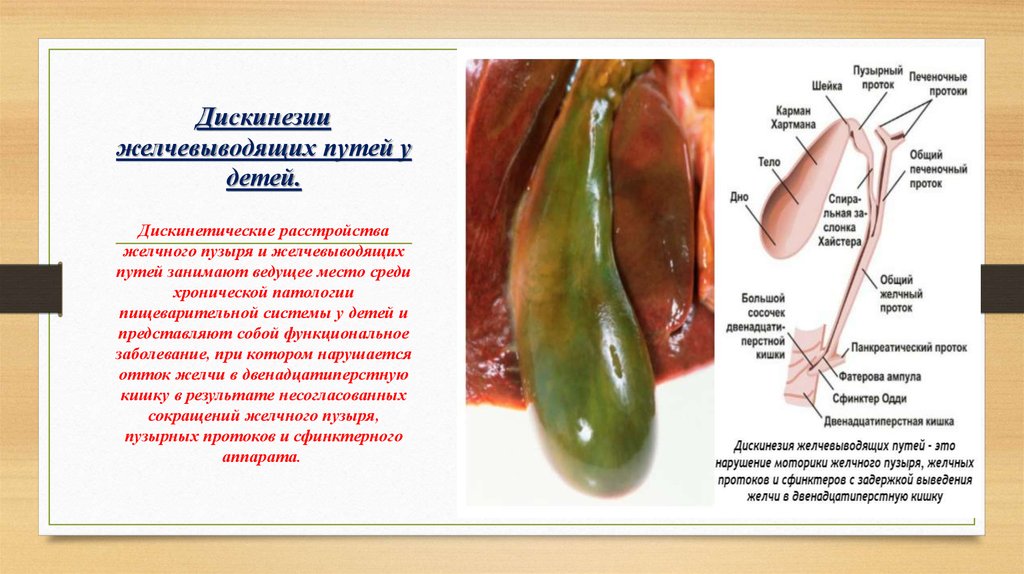
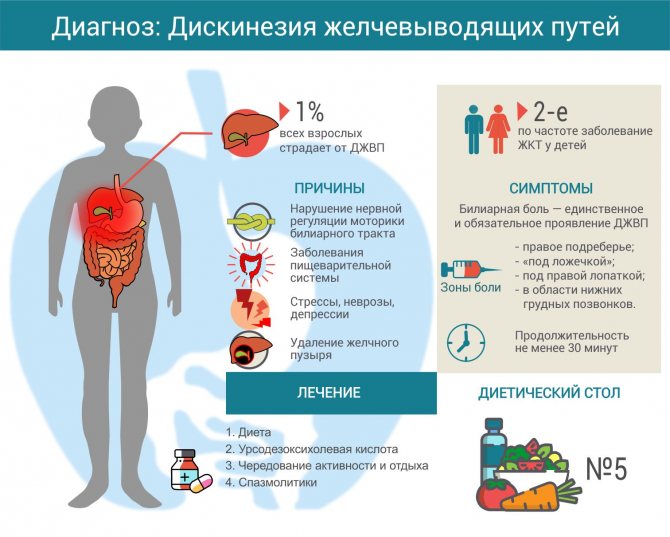
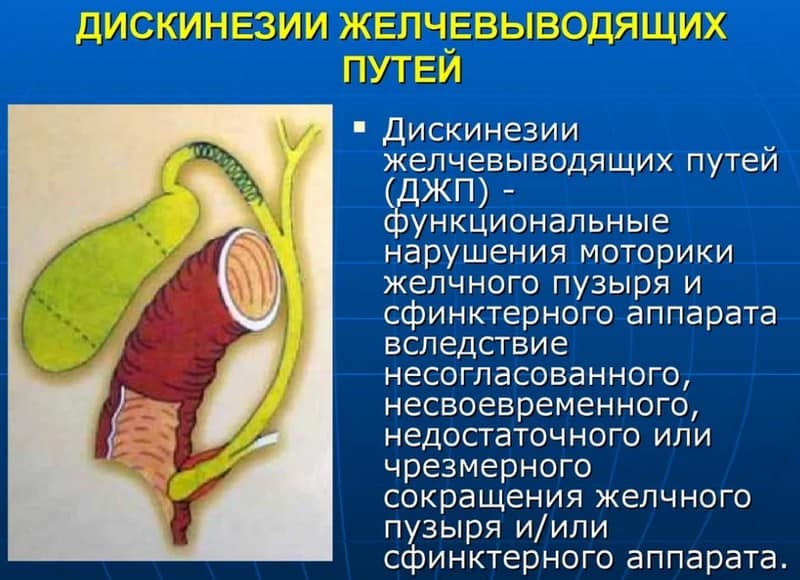
Классификация и особенности клинического течения
Патология может протекать в двух формах. При гипотонической (гипокинетической) дискинезии отмечается слабая перистальтика либо ее отсутствие. Дискинезия по гиперкинетическому типу, наоборот, характеризуется повышенным тонусом гладкомышечной мускулатуры желчного пузыря, спазмированием мышц и их хаотичными сокращениями, при которых нарушается равномерное отведение желчи в дуоденальное пространство тонкого кишечника.
Смешанная форма дискинезии
Формы билиарной дискинезии и их особенности
| Тип моторных нарушений | Чем характеризуется | Возможные симптомы |
|---|---|---|
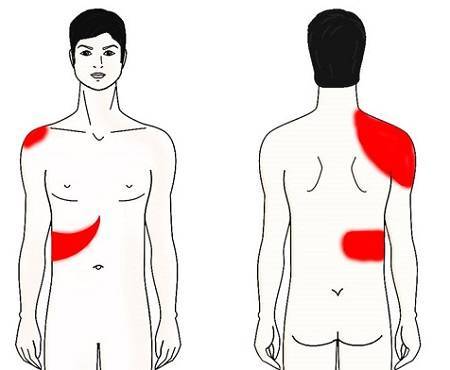
| Гипокинетический | Слабая мышечная перистальтика желчных протоков и желчного пузыря, приводящая к застою желчи в полости желчного мешка. | Боли при гипотонии желчевыводящих путей обычно имеют ноющий или тупой характер, возникают в области правого подреберья, могут иррадиировать в область грудной клетки, предплечье и руку (локализация болей – всегда с правой стороны). Из пищеварительных расстройств наиболее типичными являются: нестабильность стула (внезапные приступы запора или поноса), отрыжка, горечь и привкус металла во рту, тошнота, метеоризм. В тяжелых случаях возможно выделение рвотных масс темно-оливкового цвета с резким запахом и примесью желчных кислот. |
| Гиперкинетический. | Спазм желчевыводящих путей и слишком активное сокращение желчного пузыря, при котором желчь в кишечник выделяется неравномерными порциями. | Характер болей при гиперкинетической дискинезии определяется патогенетическими особенностями. Спазм желчных протоков вызывает острую, режущую, кинжаловидную или колющую боль в подложечной области справа. Типичным симптомом является постоянная тошнота, не связанная с приемом пищи. |
Характерным симптомом функциональных расстройств желчного пузыря и протоков является кратковременность болей и их связь с приемом пищи. Температура тела почти во всех случаях нормальная (исключение составляют дискинезии, осложненные холециститом, холангитом и другими заболеваниями билиарной системы). Печень и селезенка при данной патологии имеют нормальные размеры, а их увеличение говорит о вторичных патологиях, развивающихся на фоне длительного застоя желчи.
При дискинезии боли имеют кратковременный характер и обычно проявляются после приема пищи
Почему возникает дискинезия
Дискинезия в большинстве случаев фиксируется, как вторичное заболевание, т.е. развивается у человека вследствие некоторых перенесенных заболеваний, нарушающих работу желчевыводящих путей.
Повлиять на возникновение дискинезии могут следующие заболевания и состояния:
- Панкреатит;
- Дуоденит;
- Гастрит;
- Холецистит;
- Вирусный гепатит;
- Неврозы;
- Гипофункция щитовидной железы;
- Язва желудка (либо двенадцатиперстной кишки);
- Гипофункция эндокринных желез.
Первичные дискинезии связаны с наследственной предрасположенностью либо обусловлены врожденными пороками желчевыводящих путей (например, удвоение или сужение желчного пузыря, пооявление перегородок или перетяжек в желчном пузыре).
Причины появления дискинезии:
- Наследственность;
- Малоподвижный образ жизни;
- Лямблии и глисты;
- Нерациональное питание;
- Вегето-сосудистая дистония и расстройства нервной системы;
- Кишечные инфекции;
- Психоэмоциональные перегрузки и физические нагрузки;
- Гормональные нарушения.
Неправильный рацион питания, алкоголь и стрессы – наиболее частые причины возникновения патологий в желчном пузыре.

По статистике чаще всего провоцируют возникновение заболевания стрессы, частая раздражительность и нервные срывы
Классификационные характеристики
Согласно различным видам классификаций, дискинезия различается по типу, симптомам и способу лечения. Основными типами нарушений являются гипокинетический и гиперкинетический, однако существует и смешанная вариация.
Гипокинетическая разновидность
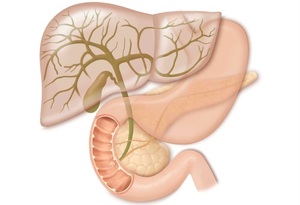
Эта разновидность заболевания встречается намного чаще других. Согласно исследованиям специалистов, этой дискинезии подвержены люди после 40 лет, часто испытывающие стресс. При таких нарушениях больной может испытывать распирающую боль в животе, распространяющуюся на правую лопатку и поясницу, которая может продолжаться несколько дней.
Гиперкинетическая ДЖВП
Она проявляется, наоборот, в резком реагировании желчного пузыря на прием пищи и выбрасывании желчи в пищеварительный тракт под довольно сильным напором. Это тоже ненормальное состояние, в данном случае желчи поступает в кишечник гораздо больше, чем нужно, что также вызовет проблемы с пищеварением и самочувствием.
По статистике, этот тип нарушения может возникать и у маленьких детей, и у подростков, и у взрослых людей до 35 лет после обильного приема пищи, особенно на ночь. Проявляется эта дискинезия в виде спонтанных болезненных колик, длящихся до 20 минут.
Смешанный тип является сочетанием двух основных разновидностей и может включать в себя симптомы обоих типов одновременно.
Чтобы назначить правильное лечение, необходимо точно диагностировать тип дискинетического нарушения функционирования билиарной системы, так как терапия в разных случаях требуется различная
Кроме того, следует принимать во внимание тот факт, является ли дискинезия первичным заболеванием или возникла на фоне какой-то другой болезни. В этом случае потребуется лечение основной проблемы, а не отдельных проявлений
Причины возникновения
Перечень общих причин включает:
- Нарушения в диете.
- Наследственность.
- Повышенная тревожность, эмоциональная лабильность.
- Сильный стресс. Может вызвать сбой в нервной регуляции петель кишечника.
- Гиподинамия.
- Нарушения в работе ЖКТ, патологические анатомические изменения, включая язвы, долихосигму (патологическое удлинение сигмовидной кишки).
- Ожирение, сопровождающееся патологическим изменением стенок кишечника.
- Эндокринные заболевания – сахарный диабет, заболевания щитовидной железы.
При гипокинетическом типе, возможные причины:
- Нарушение пищевого поведения, неправильное питание, которое характеризуется нехваткой растительных волокон с избыточным употреблением жирной и мучной пищи. В результате возникают запоры, вызывающие атонию кишечника.
- Возрастные ухудшения работы желудочно-кишечного тракта.
- Гастрит с повышенной кислотностью желудка. При усиленном переваривании еды пищевые волокна не доходят до тонкого кишечника в адекватном объеме, что замедляет передвижение каловых масс по нижнему отделу.
- Нарушенная иннервация кишечника, сопровождающаяся слабой нервной проводимостью к рецепторам на стенках. В результате появляется атония.
- Снижение тонуса блуждающего нерва.
При гиперкинетической дискинезии кишечника возможны следующие нарушения:
- Воспалительные процессы. При наличии воспалений возникают структурные изменения в кишечнике, которые чреваты нарушением перистальтики. Могут возникнуть сильные и болезненные спазмы, вызывающие понос.
- При употреблении некачественных пищевых продуктов также усиливается кишечная активность. Возможны отравления, сопровождающиеся повышением температуры тела, рвотой, ознобом.
- Эндокринные нарушения. Повышение концентрации гормона мотилина чревато спазмом ободочной, тонкой и толстой кишки.
- Усиленная возбудимость блуждающего нерва. Вызывает диарею, из-за усиления перистальтики.
Реже патологии возникают на фоне длительного приема препаратов, влияющих на кишечную перистальтику.
Диета при ДЖВП
Диета при дискинезии желчного пузыря взрослых показана обязательно. Голодание запрещено. В первые дни питание состоит из овощных пюре, перетертых супов и каш.
В диетический рацион входят следующие продукты:
- вчерашний (черствый) хлеб;
- нежирные сорта рыб, мяса;
- молочная продукция малой и средней жирности;
- овощи, фрукты;
- каши;
- не наваристые бульоны, супы;
- сладости (мед, пастила, зефир, мармелад);
- макаронные изделия;
- растительное масло;
- соки;
- чаи, травяные отвары, минеральная вода.
Запрещено к употреблению:
- овощи, имеющие остроту (редис, редька), бобовые (горох, фасоль);
- мягкие хлебобулочные изделия, сдоба;
- сосиски, колбасы;
- жирные сорта мяса, рыбы;
- копченая продукция;
- консервы, маринады;
- фаст-фуд, полуфабрикаты;
- молочная продукция с высокой жирностью (сливки);
- кондитерские изделия, выпечка;
- специи, соусы (горчица, майонез, хрен);
- алкогольные напитки;
- шоколад.
Пища принимается в сыром, отварном и запеченном виде. В целях термической обработки использовать жарку запрещено.
Питание в течение дня дробное, разделенное на 5 – 6 порций.
Примерное меню на день.
Первый завтрак: овсяная каша с добавлением молока, салат из огурцов и томатов, заправленный маслом, сок, хлеб.
Второй завтрак: фруктовый салат с добавлением йогурта или меда.
Обед: суп-пюре, запеканка из макарон и мясного фарша, компот.
Полдник: творог с добавлением сухофруктов.
Ужин: салат из тертой свеклы с маслом, голубцы, отвар шиповника.
На ночь: 200 мл питьевого йогурта или кефира.
Больному, столкнувшемуся с ДЖВП нужно регулярно посещать гастроэнтеролога, а чтобы избежать новых приступов патологии, проводить профилактику. Основными профилактическими мерами является своевременное, полное лечение болезней желудочно-кишечного тракта, нервной системы и глистных инвазий. Пациенту положен 8-ми часовой сон, прогулки на свежем воздухе, правильный режим питания.
Лечение дискинезии желчевыводящих путей
Если заболевание носит вторичный характер, то в первую очередь необходимо лечить болезнь, которая привела к нарушению в работе желчного пузыря и протоков, по которым оттекает желчь. Симптомы дискинезии могут пройти самостоятельно при правильном лечении основной патологии.
Причины первичной дискинезии желчевыводящих путей так же подвергаются коррекции. Если нарушения имеют психоэмоциональную природу, то может потребоваться консультация психотерапевта и назначение седативных средств, а при необходимости – антидепрессантов и транквилизаторов.
Диета
В период обострения следует отдавать предпочтение отварным и приготовленным на пару блюдам.
При любом типе дискинезии лечение необходимо начинать с соблюдения диеты, обычно рацион соответствует столу №5 по Певзнеру. Исключается любая жареная, жирная, копченая, соленая, кислая пища, цельное молоко, алкоголь, а также любые другие продукты, стимулирующие пищеварительные процессы. При гипертоническом типе дискинези
и дополнительно исключаются свежие фрукты.
В период обострения, особенно в первые дни, пищу лучше готовить в пароварке, дополнительно измельчать, питаться 5-6 раз в день небольшими порциями по 200-300 г. После исчезновения симптомов придерживаться строгой диеты следует еще несколько месяцев.
В период ремиссии при дискинезии желчевыводящих путей диета становится менее строгой, однако злоупотреблять жирным и жареным все же не стоит.
При любых заболеваниях печени и желчного пузыря рекомендуется придерживаться диеты постоянно.
Препараты при дискинезии желчевыводящих путей
Назначением лекарственной терапии должен заниматься врач. Если диета при любом типе заболевания принципиально не отличается, то лекарственная терапия при гипер- и гипотоническом типе дискинезии имеет существенные отличия.
Спазмолитики назначаются только при гипертонической форме болезни. Они необходимы для снижения тонуса желчевыводящих путей и расслабления сфинктеров, препятствующих оттоку желчи. Чаще всего назначаются препараты, действующим веществом которых является дротаверин. Папаверин также может использоваться при лечении этого заболевания, по своему эффекту он уступает дротаверину в несколько раз и назначается при легких приступах.
Желчегонные средства широко применяются при дискинезии желчевыводящих путей, но если у пациента есть сопутствующая желчнокаменная болезнь, они противопоказаны. Эти препараты увеличивают количество отделяемой желчи, повышают тонус желчного пузыря и снижают тонус протоков и сфинктеров, которые встречаются на пути следования желчи к кишечнику. Выбор препарата лучше все же доверить врачу, так как группа лекарственных средств очень большая, и они содержат разные действующие вещества.
Например, препарат Гепабене, содержащий экстракты расторопши пятнистой и дымянки аптечной, назначается при гипертонической дискинезии, а Хофитол, основным действующим веществом которого является экстракт артишока полевого, чаще рекомендуется при гипотоническом типе заболевания. Оба препарата относятся к группе желчегонных, но по-разному воздействуют на организм.
Вегетативная нервная система оказывает непосредственное влияние на регуляцию моторики желчного пузыря и желчевыводящих путей, поэтому в состав комплексной терапии включаются средства, тонизирующие или расслабляющие ее.
При гипертонической дискинезии назначаются седативные препараты растительного происхождения (настой валерианы, пустырника, Персен и др.), а также лекарства, тормозящие процессы возбуждения в центральной нервной системы (например, микстура Бехтерева). Гипотонический тип заболевания требует назначения средств, тонизирующих вегетативную нервную систему (женьшень, элеутерококк, лимонник китайский и др).
Минеральные воды
Лечение минеральными водами проводится только в период ремиссии. При заболеваниях печени и желчевыводящих путей применяются сульфатные и гидрокарбонатно-натриевые воды (Смирновская, Славяновская, Ижевская, Ессентуки №4 и №17, Боржоми и др.). Перед началом такого лечения необходимо тщательно изучить состав и свойства минеральных вод, так как все они воздействуют на пищеварительную систему в целом, и в качестве нежелательного эффекта можно «заработать» диарею.
Физиотерапия
При повышенном тонусе желчевыводящих протоков назначается электрофорез с папаверином или платифиллином, парафиновые аппликации, магнитотерапия, хвойные ванны. При гипотонической форме дискинезии рекомендуется электрофорез с пилокарпином, диадинамотерапия и импульсная магнитотерапия.
Оперативное лечение при дискинезии желчевыводящих путей не показано.