Гипоксия – причины
Причинами экзогенной гипоксии могут быть следующие факторы:
- Разряженная атмосфера на высоте (горная болезнь, высотная болезнь, болезнь летчиков);
- Нахождение в тесных помещениях с большим скоплением людей;
- Нахождение в шахтах, колодцах или в любых закрытых помещениях (например, подводных лодках и т.д.) с отсутствующим сообщением с внешней средой;
- Некачественная вентиляция помещений;
- Работа в водолазных костюмах или дыхание через противогаз;
- Сильная загазованность воздуха или смог в городе проживания;
- Неисправность наркозно-дыхательной аппаратуры.
Причинами различных видов эндогенной гипоксии могут быть следующие факторы:
- Заболевания органов дыхания (пневмония, пневмоторакс, гидроторакс, гемоторакс, разрушение сурфактанта альвеол, отек легких, тромбоэмболия легочной артерии, трахеиты, бронхиты, эмфизема, саркоидоз, асбестоз, бронхоспазм и т.д.);
- Инородные тела в бронхах (например, случайное заглатывание детьми различных предметов, подавливание и т.д.);
- Асфиксия любого происхождения (например, при сдавлении шеи и т.д.);
- Врожденные и приобретенные пороки сердца (незаращение овального отверстия или Баталова протока сердца, ревматизм и т.д.);
- Повреждение дыхательного центра ЦНС при травмах, опухолях и других заболеваниях мозга, а также при его угнетении отравляющими веществами;
- Нарушение механики акта дыхания вследствие переломов и смещений костей грудной клетки, повреждения диафрагмы или спазмах мускулатуры;
- Нарушения работы сердца, спровоцированные различными заболеваниями и патологиями сердца (инфаркт, кардиосклероз, сердечная недостаточность, нарушение баланса электролитов, тампонада сердца, облитерация перикарда, блокада проведения электрических импульсов в сердце и т.д.);
- Резкое сужение кровеносных сосудов в различных органах;
- Артериовенозное шунтирование (перенос артериальной крови в вены по сосудистым шунтам до того, как она дойдет до органов и тканей и отдаст кислород клеткам);
- Застой крови в системе нижней или верхней полой вены;
- Тромбозы;
- Отравление химическими веществами, вызывающими образование неактивного гемоглобина (например, цианидами, угарным газом, люизитом и т.д.);
- Анемия;
- Острая кровопотеря;
- Синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром);
- Нарушение обмена углеводов и жиров (например, при сахарном диабете, ожирении и т.д.);
- Шок и кома;
- Чрезмерные физические нагрузки;
- Злокачественные опухоли любой локализации;
- Хронические заболевания почек и крови (например, лейкозы, анемии и т.д.);
- Дефицит витаминов РР, В1, В2 и В5;
- Заболевания щитовидной железы;
- Повреждение клеток радиационным излучением, продуктами распада тканей при кахексии, тяжелых инфекциях или уремии;
- Злоупотребление наркотиками и алкоголем;
- Длительное голодание.
Что это такое?
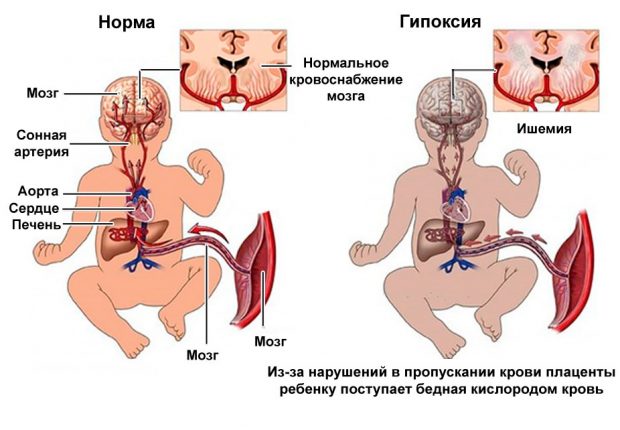
Гипоксия плода — это состояние кислородного голодания, при котором ребенок достаточно сильно страдает. У большинства будущих мам обнаруживается хроническая гипоксия, при которой нехватка кислорода у малыша длится довольно долго. Иногда состояние бывает острым, и это очень опасно для плода, поскольку может привести к гибели ребенка внутриутробно от асфиксии.
При недостаточном уровне кислорода, который малыш все 9 месяцев получает через кровоток, происходят серьезные изменения в его организме — меняется обмен веществ, наблюдаются патологические изменения в нервной системе крохи.
Если гипоксия незначительная, малыш вполне способен справиться с этим состоянием практически без последствий для себя, поскольку компенсаторные механизмы даже у нерожденного еще младенца невероятно велики. Так, кроха заблаговременно «запасается» кислородом, поскольку в его крови количество молекул О2 значительно выше, чем в крови взрослого, поэтому при наступлении голодания, он некоторое время сможет потреблять собственные запасы. К тому же у малыша на нехватку кислорода всего оперативно реагируют надпочечники, которые немедленно в ответ вырабатывают гормоны, позволяющие на некоторое время повысить артериальное давление, нормализовать частоту сердечных сокращений.
Несмотря на все это, компенсировать длительную гипоксию или острую гипоксию плода эти механизмы, к сожалению, не в состоянии. Когда врач-гинеколог, который наблюдает будущую маму, говорит о наличии гипоксии плода, он обязательно уточняет, о какой степени проблемы идет речь. 1 степень — незначительная, вторая и третья могут быть основанием для госпитализации беременной или преждевременного родоразрешения, если состояние малыша угрожающее.
Нехватка кислорода во время беременности обычно является хронической.
Острая гипоксия чаще всего развивается в процессе родов.Ее провоцируют неправильные действия медицинского персонала — стимуляция схваток сильными медикаментами, агрессивное ускорение родового процесса.
Предсказать возможные последствия для ребенка врачи могут уже в родзале, поскольку о многом говорит состояние крохи сразу после рождения. В зависимости от него, ему выставляют первые в жизни оценки — баллы по шкале Апгар, в эту систему оценки обязательно входит оценка постгипоксического состояния. Чем оценка ниже, тем более серьезными могут быть проблемы в будущем. Для ребенка, родившегося с острой гипоксией, характерны низкие оценки в первые 10 минут после рождения, но уже через час ребенку можно смело ставить 7-8 баллов по Апгар. В этом случае прогнозы положительные. Если состояние малыша не улучшается или начинает ухудшаться — прогнозы не столь радужные.
Хроническая гипоксия может появиться по ряду причин:
- сахарный диабет у матери;
- вирусная инфекция, перенесенная в первом триместре беременности;
- беременность двойней или тройней;
- длительное состояние угрозы прерывания беременности, угрожающий выкидыш;
- частичная отслойка плаценты, кровянистые выделения;
- переношенная беременность (более 40 недель);
- анемия беременной;
- нарушение маточно-плацентарного кровотока;
- вредные привычки — курение во время беременности, прием алкоголя, наркотиков.
Острая гипоксия возникает в случаях осложнения в родах при:
- обвитии малыша пуповиной с пережиманием кольца пуповины;
- многоводии;
- беременности двойней-тройней;
- преждевременной отслойки плаценты, что часто бывает при быстрых, стремительных родах или в родах, которые стимулируют прокалыванием плодного пузыря или медикаментозно;
- первичная или вторичная слабость родовых сил.
Лечение гипоксии плода
Вовремя обнаруженная гипоксия, в сочетании с отсутствием рекомендаций для срочного кесарева сечения, делает возможным провести лечение заболевания во время беременности, чтобы снизить вероятность заболевания ребенка после рождения.
Медикаментозное лечение гипоксии предполагает назначение следующих лекарственных средств:
- препаратов, снижающих сократительную способность матки:
- но-шпа;
- бриканил;
- гинипрал;
- свечи с папаверилом.
- препараты, восстанавливающие кровообращение:
- курантил;
- аспирин.
- препараты, улучшающие проницаемость клеток для кислорода:
- липостабил;
- эссенциале-форте.
- препараты, восстанавливающие обмен веществ:
- глюкоза;
- витамин Е;
- аскорбиновая, глутаминовая кислота.
Лечение, направленное на увеличение оксигенации плода, улучшение маточно-плацентарного кровообращения и нормализацию обменных процессов плода, проводится в стационаре или амбулаторно. Лечение гипоксии плода включает:
- УФ-облучение;
- индуктотермию или диатермию околопочечной области;
- внутривенные вливания глюкозы с кокарбоксилазой и аскорбиновой кислотой;
- оксигенотерапию;
- прием внутрь (внутривенно в условиях стационара) трентала, b-адреномиметиков.
В случае появления признаков острой гипоксии плода необходимы срочная госпитализация беременной и экстренное проведение лечения гипоксии плода во время транспортировки. При острой гипоксии плода благоприятно действует ингаляция в течение 20—30 мин увлажненной 60% кислородно-воздушной смеси с одновременным внутривенным введением женщине 50 мл 40% раствора глюкозы с 300 мг аскорбиновой кислоты, а также 1 мл 10% раствора кордиамина. Кордиамин вводится подкожно или внутримышечно (по 2 мл).
Ингаляции кислородно-воздушной смеси применяют после предварительного внутривенного введения женщине спазмолитических средств или b-адреномиметиков. Кроме того, помогает внутривенное введение 2—4 мл 1% раствора сигетина и 20—40 мл 20% раствора глюкозы, кокарбоксилазы (100 мг внутримышечно или внутривенно)
Если острая гипоксия плода возникла при родах, устраняется причина этого патологического состояния. Одновременно выполняют указанное выше лечение; кроме того, внутривенно капельно роженице вводят вначале 100 мл 5% раствора гидрокарбоната натрия, а затем 100 мл 10% раствора глюкозы.
При отсутствии эффекта проводимой терапии делают оперативное родоразрешение (акушерские щипцы, вакуум-экстракция, кесарево сечение).
Что такое гипоксия плода
Во время беременности увеличивается потребность в насыщении крови кислородом. Недостаток этого элемента может негативно сказаться как на вашем организме, так и на ребенке.
Данное патологическое состояние возникает по разным причинам. При длительной нехватке кислорода, развивается кислородное голодание.
Организм ребенка компенсирует данный недостаток собственными ресурсами, а именно: увеличивается сердечный ритм (для лучшего кровотока).
Существуют два вида кислородного голодания. Различаются они продолжительностью и периодом развития патологии. Бывают:
- Острый вид;
В период беременности развивается редко. Острая гипоксия плода обычно возникает при родах.
Фактором, который способствует развитию данной патологии, является хроническая нехватка кислорода ранее. Данный вид угрожает жизни ребенка.
- Хронический.
Данный вид развивается на фоне осложненного течения беременности, в результате длительного кислородного голодания. Впоследствии это может отразиться на умственном и физическом развитии.
При хронической гипоксии плод находится в состоянии кислородного голодания длительное время;
Такое состояние возникает при тяжелом течении беременности, несоблюдении правильного образа жизни во время беременности, хроническом стрессе будущей мамы.
Для хорошего самочувствия важно получать достаточное количество свежего воздуха, а для этого — много гулять. Подробнее читайте в статье Прогулки при беременности>>>. Хроническое кислородное голодание опасно как на ранних, так и на поздних сроках;
Хроническое кислородное голодание опасно как на ранних, так и на поздних сроках;
Поэтому так важно с самого начала беременности следить за своим питанием, контролировать основные анализы: кровь, моча, вести здоровый образ жизни. Подробнее о питании читайте в книге Секреты правильного питания для будущей мамы>>>
Подробнее о питании читайте в книге Секреты правильного питания для будущей мамы>>>
Внутриутробная гипоксия плода на ранних сроках может вызывать отставание в развитии. Ведь в этот период происходит формирование всех внутренних органов;
Подробнее о том, как развивается малыш, читайте в статье Развитие ребенка в утробе матери>>>
- Если дефицит кислорода появился на более поздних сроках – это может повлиять на нервную систему плода;
- Гипоксия плода на позднем сроке может провоцировать отставание в росте, плохую адаптацию ребенка, тревожные и нервные расстройства;
Такой ребенок после рождения может быть чрезвычайно плаксивым, стремиться к постоянному пребыванию у вас на руках и страдать тревожным сном.
- Острая гипоксия, возникающая в ходе родов, обычно длится от нескольких минут до нескольких часов. Если в этот момент не сделать экстренное кесарево, то это может стоить ребенку жизни;
- Острый и продолжительный дефицит кислорода приводит к внутриутробной асфиксии.
Поэтому так важно хорошо готовиться к родам, правильно дышать на схватках и не соглашаться на меры дополнительной стимуляции. Любая стимуляция сбивает естественный ход родов и никто не даст вам гарантии, как на таблетку или укол среагирует ребенок
Любая стимуляция сбивает естественный ход родов и никто не даст вам гарантии, как на таблетку или укол среагирует ребенок.
Подготовкой к естественным родам мы занимаемся в рамках интернет-курса Легкие роды>>>
Лучшим средством против всех нежелательных заболеваний является профилактика.
Здоровый образ жизни, занятия специальной гимнастикой для беременных, правильное питание, – помогут избежать многих патологических состояний и заболеваний.
Профилактика внутриутробной гипоксии плода
В любом случае, гипоксию вызывают или патологии беременности, или нарушения при родах в виде очень слабых схваток, давления у роженицы, затягивающихся родов, неграмотного вмешательства врачей
Поэтому сейчас большое внимание уделяется тому, чтобы подготовить беременную к родам, во всем мире это делается давно, в отличие от нас
Но хорошо, что и до нас дошли школы подготовки к родам и полезные рекомендации:
- заранее выбрать роддом;
- общаться со своим акушером, подготовить с ним план действий;
- грамотно подготовиться к родам, понять, что нужно сконцентрироваться только на своих ощущениях и подсказках акушера.
Роды – это не болезнь, это естественный процесс для каждой женщины, которого не нужно бояться, а нужно просто хорошо готовиться и радоваться предстоящему знакомству со своим ребенком.
Как вы поняли, будущим родителям, а особенно маме необходимо сделать все, чтобы не допустить никакой гипоксии ни во время беременности, ни во время родов. Для этого есть много оздоровительных программ, которые состоят из остеопатической и дыхательной гимнастики. Кстати, самим женщинам научиться правильно дышать при схватках и родах – это значит избавиться от разных собственных проблем.
Раньше все люди дышали животом, это был более естественный и полезный способ. Позже это умение осталось у некоторых мужчин, все остальные дышат грудью. Возвращаемся к первоисточникам и учимся дышать правильно – как для малыша, так и для самой себя.
Для правильного развития ребенка, его соединительных тканей и повышения иммунитета еще в животике необходимо спокойствие, детоксикация организма, ежедневные длительные прогулки, и желательно в экологически чистых местах, а не вдоль широких трасс. В школах подготовки учат, как правильно дышать, этому обязательно нужно научиться и потренироваться, и делать это иногда с партнером по родам, именно он в момент вашего испуга, когда вы забудете обо всем, поможет вам успокоиться и вспомнить о дыхании.
Если у мамы была хорошая подготовка к родам, статистика показывает сильную устойчивость ее ребенка к возникающим проблемам.
И наверное, не обсуждается то, что:
- вредные привычки категорически исключаются;
- необходимо пролечить свои хронические заболевания;
- избавиться от всех инфекций;
- получить рекомендации лечащих вас профильных врачей (например, у вас проблемы с сердцем или почками) о возможных нюансах как во время беременности, так и во время родов, а также о том, как это предотвратить;
- встать на учет лучше как можно раньше, чтобы гинеколог изначально отслеживал все состояния;
- полноценное питание;
- если необходимо – прием лекарств и витаминов;
- выполнение всех рекомендаций врачей.
И конечно, желательно, чтобы близкие были вместе с вами, знали о ваших проблемах и поддерживали вас. И вам, и родным необходимо знать некоторые признаки, с которыми нужно тут же отправляться к врачу:
- повышенная эмоциональность и даже подвижность;
- неуверенная походка с нарушением координации;
- чрезмерная сонливость;
- изменение цвета кожи (в сторону бледности, красноты или посинения);
- головокружения и обмороки;
- тошнота.
Иногда эта симптоматика относится к токсикозу при беременности, но это могут быть и другие заболевания, понять наличие которых может только врач.
Чем опасна острая гипоксия?
Острая нехватка кислорода возникает чаще всего в процессе родовой деятельности. Причиной может стать наложение акушерских щипцов, затяжной период потуг, несоответствие размеров таза матери и головки плода. Если острая гипоксия была диагностирована во время беременности, женщина сразу госпитализируется в отделение патологии беременности, так как в амбулаторных условиях нет возможности осуществлять постоянный контроль состояния и сердцебиения плода.
Одним из самых серьезных и опасных последствий острой нехватки кислорода является замирание беременности (прекращение роста и развития). Патология может возникнуть на любом сроке, но наиболее опасным считается период с 4 по 6 неделю и с 8 по 12. Обнаружить замирание не всегда удается сразу же – бывает, что женщина вынашивает мертвого ребенка в течение нескольких недель.
Что такое гипоксия
Заподозрить замирание можно на приеме у гинеколога, который обязательно прослушивает сердцебиение при помощи акушерского стетоскопа. Если сокращения сердца не прослушиваются, врач отправит женщину на УЗИ, которое сможет выявить несоответствие размеров плода сроку гестации. После этого женщине будет назначено искусственное прерывание беременности (выскабливание или искусственные роды – в зависимости от срока беременности).
Внутриутробная пневмония
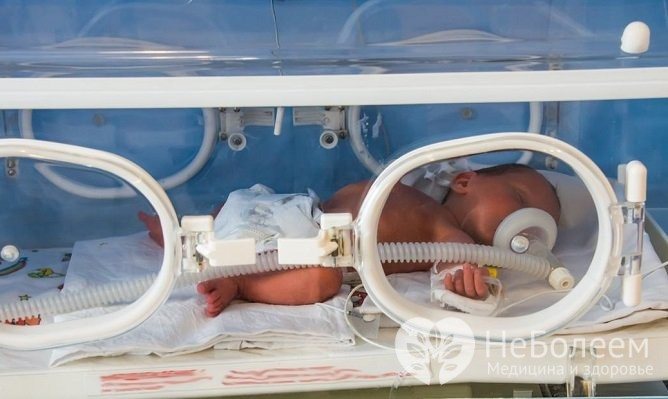
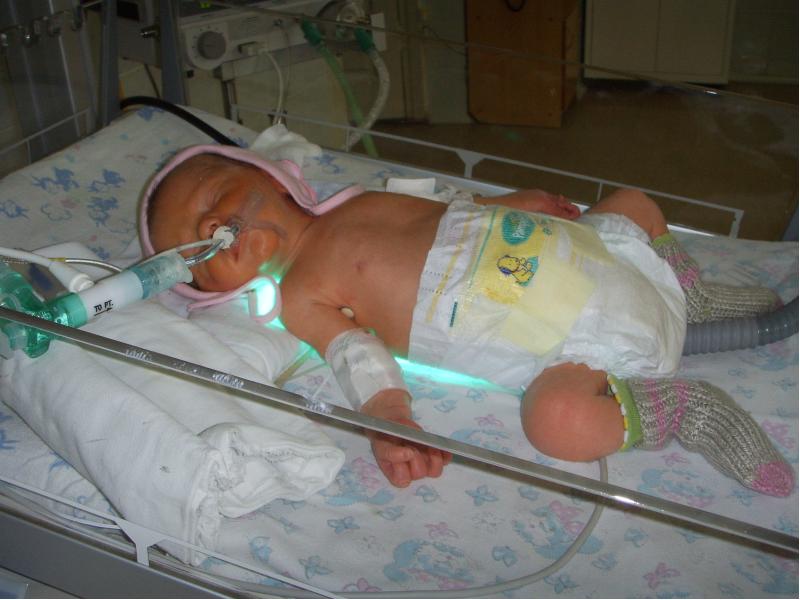
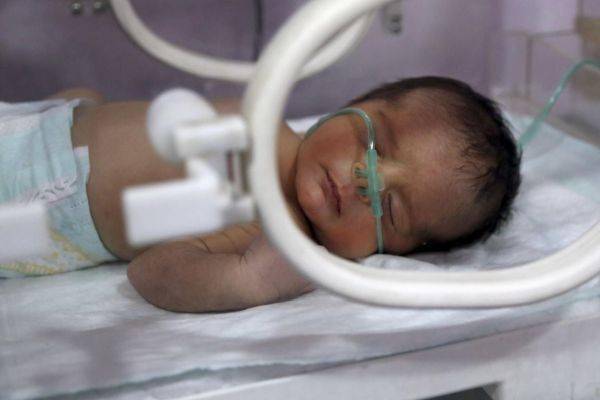
Пневмония у плода может развиться при вдыхании мекония – первородного кала. Если это произойдет непосредственно перед родами, шансы на спасение новорожденного будут максимальными. Сразу после рождения младенца поместят в отделение реанимации или интенсивной терапии новорожденных. В некоторых случаях может потребоваться искусственная вентиляция легких при помощи аппарата ИВЛ. После купирования острого процесса ребенок будет переведен в детскую больницу.
Что означает гипоксия
Некроз кишечника
Очень опасная патология, требующая срочного оперативного вмешательства. Некроз кишечника представляет собой отмирание тканей определенного отдела толстой или тонкой кишки в результате недостаточного поступления кислорода в клетки органа. Даже если врачам удастся спасти жизнь ребенку, высока вероятность того, что для отхождения каловых масс придется устанавливать стому и калоприемник.
Асфиксия новорожденного
Патологии нервной системы
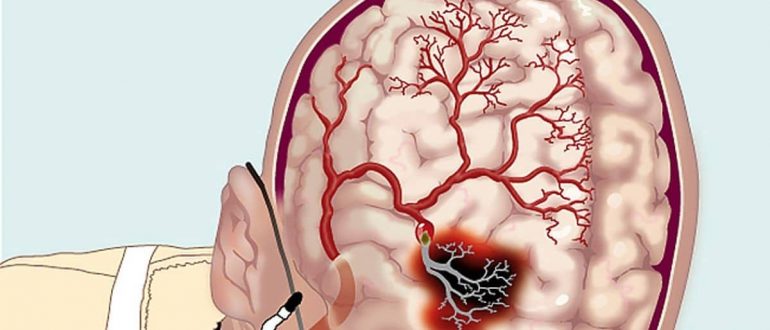
Самое частое последствие острого кислородного голодания, которое проявляется после рождения ребенка, – гидроцефалия (отек головного мозга). В большинстве случаев последствиями заболевания становятся ДЦП (детский церебральный паралич) и спастический тетрапарез – ограничение подвижности мышечных структур из-за постоянной спастики.
При выраженном поражении нервной системы последствием гипоксии может стать кома. Прогноз жизни в этом случае крайне неблагоприятный, так как почти 90 % случаев коматозных поражений в младенческом возрасте заканчиваются смертью ребенка.
Тактика ведения беременности
Преждевременные роды
Если у ребенка будет диагностирована острая гипоксия, врач может принять решение о необходимость экстренного родоразрешения, несмотря на срок беременности. Если гестационный возраст плода больше 30 недель, риски не такие серьезные, но исключить вероятность опасных патологий и тяжелых форм отставания в развитии нельзя. Если экстренное кесарево сечение проводится на сроке менее 28-30 недель, ребенок появится на свет с глубокой недоношенностью, что чревато следующим патологиями:
- нарушение интеллектуального развития;
- пороки развития сердечной мышцы;
- неврологические заболевания (включая ДЦП);
- слепота и тугоухость.
Диагностика
Выявить начало гипоксии возможно при плановом осмотре беременной — плохие анализы (низкий гемоглобин — первый симптом дефицита кислорода в крови у матери) или жалобы женщины на снижение активности плода. После чего происходит более тщательный осмотр с целью распознать наличие кислородного голодания у эмбриона.
Первым этапом является опрос будущей мамы:
- возраст женщины;
- анамнез заболеваний;
- текущее состояние, наличие нестандартной симптоматики;
- предыдущие беременности — течение и исход;
- вредные привычки, образ жизни;
- условия работы.
Далее доктор меряет окружность живота, сопоставляет с весом и ростом матери. Изучает анализы и назначает дальнейшие инструментальные методы диагностики.
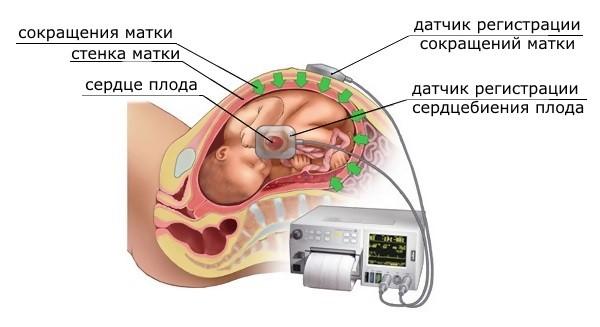
Кардиотокография
Метод позволяет высчитывать сердечные сокращения плода, а также следить за его активностью, фиксировать влияние движений матери на малыша.
Принцип работы аппарата КТГ
Результаты исследования для здорового плода:
- сокращения сердца от 120 до 160 ударов в течение минуты;
- сердцебиение усиливается при активности эмбриона или резком движении беременной;
- отсутствует замедление сердечных сокращений.
При гипоксии плода результаты кардиотокографии будут иметь следующие особенности:
- сильно замедленное или, наоборот, ускоренное сердцебиение;
- сниженная двигательная активность эмбриона;
- наблюдаются частое уменьшение ритма сердца.
На видео подробнее рассказано о КТГ. Автор TUTTA. TV.
Допплерометрия
Один из видов ультразвуковой диагностики, при котором оцениваются сосуды и состояние кровотока в матке, плаценте и пуповине. Результатом исследования является допплерограмма, построенная на основании анализа разницы частот между посланными и отраженными сигналами от движущихся эритроцитов крови. Диагностика данным методом наиболее информативна на сроке 21-22 недели беременности.
Допплерометрия
Амниоскопия
Данный метод используется исключительно с 37 недели беременности, так присутствует высокий риск преждевременных родов. Женщина располагается в гинекологическом кресле, наружные и внутренние половые органы обрабатываются антисептиком. Через шейку внутрь матки вводится амниоскоп, с его помощью доктор исследует состояние околоплодных вод, наличие в них примесей.
Подсчет шевелений плода
Существует также тест Пирсона. При котором наблюдать нужно с момента пробуждения и до момента сна. Например, возьмем промежуток с 9 утра и до 9 вечера. Если в этот период вы ощутили менее 10 сессий шевелений (они могут длиться по пару минут), то нужно обратиться к доктору.
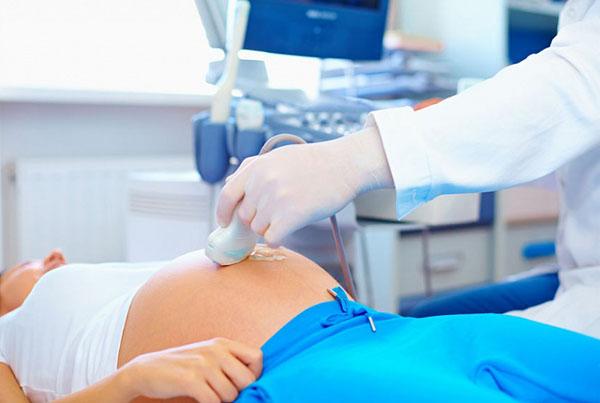
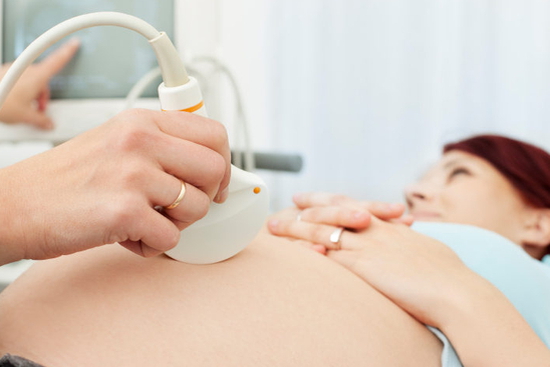
Ультразвуковое исследование (УЗИ)
Для диагностики гипоксии УЗИ может применяться после 20 недель беременности. На этом сроке возможно исследовать артерии в матке и выявить нарушения в работе кровотока с плацентой на ранней стадии. И также УЗИ применяется для определения структуры плаценты и уровня околоплодных вод.
УЗИ во время беременности
Причины и факторы риска
Гипоксия плода служит проявлением разнообразных патологических процессов в организме матери или будущего ребенка. К группе риска относят женщин, страдающих анемией и сахарным диабетом, тяжелыми формами гестоза, острыми и хроническими заболеваниями дыхательной и сердечно-сосудистой системы. Контакт с токсическими веществами, проживание в экологически неблагополучной местности, вредные привычки матери также негативно сказываются на плацентарном кровообращении.
Со стороны плода выделяют следующие факторы, провоцирующие гипоксию:
- пороки и аномалии развития;
- внутриутробные инфекции (токсоплазмоз, герпес, хламидиоз, микоплазмоз);
- длительное сдавливание головки во время родов;
- гемолитическая болезнь при резус-конфликте.
Недостаточное поступление кислорода к тканям плода запускает каскад патологических процессов, провоцирующих появление врожденных патологий и общее отставание ребенка в умственном и физическом развитии.
Кислородное голодание плода также возникает при нарушениях плацентарного кровотока, ассоциированных с осложнениями беременности и родов:
- фетоплацентарная недостаточность;
- аномалии строения пуповины;
- многократное обвитие пуповиной шеи ребенка;
- перенашивание;
- выпадение или прижатие пуповины;
- затяжные или стремительные роды;
- угроза преждевременных родов.
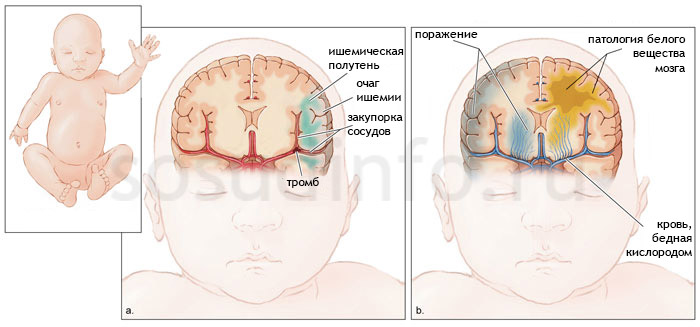
В зависимости от длительности течения различают две формы гипоксии плода – острую и хроническую. Острые гипоксические состояния обычно развиваются в результате патологических родов, реже – в период беременности в случае отслойки плаценты и разрыва матки. Быстро нарастающее угнетение функций жизненно важных органов создает угрозу для жизни ребенка.
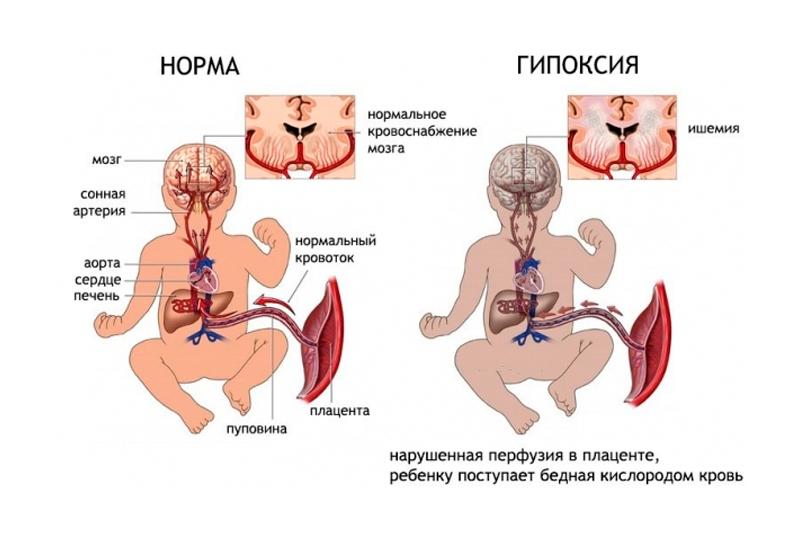
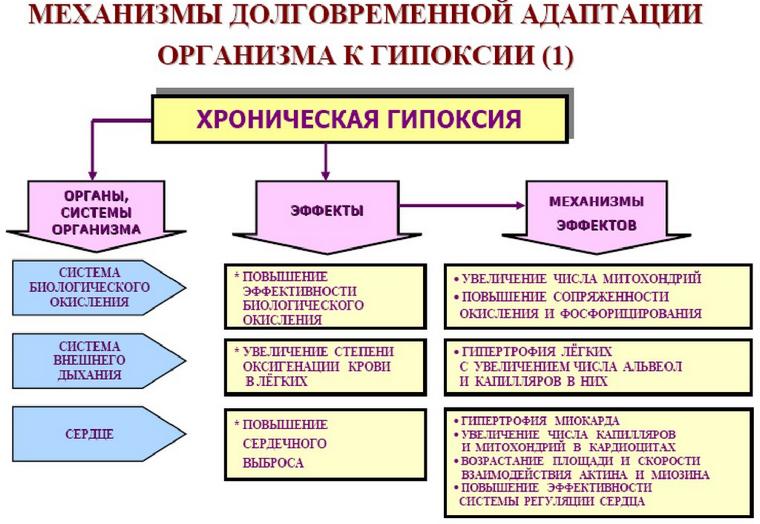
Хроническая гипоксия плода при беременности развивается в течение определенного времени. Недостаточное поступление кислорода к тканям плода запускает каскад патологических процессов, провоцирующих появление врожденных патологий и общее отставание ребенка в умственном и физическом развитии. Первой реакцией организма на дефицит кислорода становится централизация и перераспределение кровотока в пользу головного мозга, создающая предпосылки для ишемических изменений в тканях. Реактивный выброс вазоактивных гормонов надпочечников на ранних стадиях гипоксии приводит к постепенному истощению мозгового и коркового слоя и секреторной недостаточности с последующим развитием брадикардии и артериальной гипотензии. Пониженный тонус прекапилляров и артериол способствует расширению периферических сосудов и появлению расстройств капиллярного кровообращения, которые выражаются в замедлении кровотока, повышении вязкости крови и снижении интенсивности газообмена. Нарушение трофики сосудистых стенок увеличивает проницаемость клеточных стенок, создавая условия для развития гемоконцентрации, гиповолемии, внутренних кровоизлияний и отека тканей. Накопление недоокисленных продуктов обмена вызывает респираторно-метаболический ацидоз и активирует перекисное окисление липидов, в ходе которого высвобождаются токсичные свободные радикалы.
При своевременном прохождении плановых диагностических процедур в ходе ведения беременности есть шанс сохранить плод и свести к минимуму ущерб для здоровья ребенка.
Степень тяжести патологических изменений при хронической перинатальной гипоксии зависит от длительности и интенсивности кислородного дефицита, а также от адаптационных возможностей организма. В акушерской практике выделяют компенсированные, субкомпенсированные и декомпенсированные гипоксические состояния. Компенсированная гипоксия плода при беременности не наносит серьезного ущерба здоровью ребенка, но вероятность рождения абсолютно здоровых детей после перенесенной во внутриутробном периоде гипоксии оценивается в 4%.
Сочетание ацидоза, брадикардии и гиперкалиемии при субкомпенсированной и декомпенсированной хронической гипоксии плода вызывает стойкое перевозбуждение парасимпатического отдела нервной системы, угнетение ферментативных реакций, нарушение функций клеточных мембран и расстройства гемодинамики, способствующие развитию ишемических и некротических процессов в органах и тканях плода. Начиная с 6–11 недели беременности, дефицит кислорода провоцирует задержку развития ЦНС и гематоэнцефалического барьера, развитие аномалий сосудов и пороков сердца. Нередко поражаются надпочечники, легкие, кишечник.
Симптомы гипоксии (что чувствует мама)
Выявить гипоксию самостоятельно на ранних сроках беременности (первый триместр) невозможно. Будущая мама еще не ощущает движений малыша, поэтому кислородное голодание плода до 12-18 недели беременности может обнаружить только врач с применением специальной аппаратуры.
Во время беременности нужно тщательно следить за своим здоровьем, не пропускать визиты к врачу, своевременно обследоваться. Женщинам, находящимся в группе риска, необходимы дополнительные внеплановые процедуры.
На более поздних сроках, когда шевеления заметны, можно предположить нехватку кислорода у плода. Для этого чаще всего используют «метод 10». По этой методике нужно фиксировать движения малыша (не единичные шевеления, а моменты активности продолжительностью 1-2 минуты) в течение дня (12 часов). Если их будет 10 и больше – с ребенком все в порядке. Если меньше – нужно обратиться в клинику.
Причем, на начальной стадии гипоксии, движения ребенка могут быть слишком активными. Малыш будет пытаться за счет активных движений увеличить кровоток и компенсировать недостаток кислорода, затем, при развитии гипоксии, движений становится значительно меньше. Это тревожный знак.
Профилактика и лечение
Для профилактики гипоксии плода, будущим мамам рекомендуется:
- больше находиться на свежем воздухе, гулять. Никакие народные средства и коктейли не могут заменить 3-4-часовой прогулки в парке. Свежий воздух необходим для нормального развития малыша;
- посещать бассейн. Плавание и аквагимнастика могут стать отличным средством профилактики гипоксии плода. Заниматься можно ели нет повышенного тонуса матки и других противопоказаний.
 Хроническая гипоксия плода требует комплексного подхода в лечении. Как правило, при ее тяжелых случаях требуется госпитализация. Будущей маме назначают препараты, улучшающие кровоток плаценты. Одновременно с нормализацией кровообращения, проводится терапия, направленная на лечение заболевания мамы, которое вызвало кислородное голодание плода.
Хроническая гипоксия плода требует комплексного подхода в лечении. Как правило, при ее тяжелых случаях требуется госпитализация. Будущей маме назначают препараты, улучшающие кровоток плаценты. Одновременно с нормализацией кровообращения, проводится терапия, направленная на лечение заболевания мамы, которое вызвало кислородное голодание плода.
Препараты, которые врач назначает маме, направлены на снижение вязкости крови, усиление кровообращения плаценты.
Если лечение не дает желаемого положительного результата (при тяжелых случаях острой и хронической гипоксии), как только плод становится жизнеспособным (от 28 недель), его извлекают путем кесарева сечения.
Опасность гипоксии и ее последствия
Гипоксия опасна тем, что она может стать причиной грубых нарушений в развитии плода и ребенка в дальнейшем.
В 1 триместре, когда органы и системы ребенка только формируются, гипоксия может стать причиной отклонений в развитии плода.
Во 2-3 триместрах гипоксия провоцирует отставание в развитии по срокам беременности. Недостаток кислорода на поздних сроках может вызвать серьезное поражение нервной системы ребенка.
Гипоксия в родах может стать причиной асфиксии (удушья), тяжелых нарушений в работе нервной системы.
После рождения малыша, гипоксия, которую он пережил во время родов или беременности отразится на его здоровье. Такие дети беспокойны, легко возбудимы, их отличает мышечный тонус, который проявляется в частом подергивании ручками и ножками, дрожании подбородка, могут наблюдаться судороги. У некоторых малышей наблюдаются вялость, нежелание брать грудь, частые срыгивания.
Последствия гипоксии плода могут быть очень серьезными, важно вовремя заметить кислородное голодание плода и принять меры для его лечения.
Острая гипоксия у новорожденного
Острая гипоксия развивается во время родов. При этом сама женщина никак не может повлиять на данный процесс. Иногда к острой гипоксии приводят неквалифицированные действия сотрудников медицинского учреждения. Поэтому рожать нужно только в проверенном роддоме, где работают высококвалифицированные специалисты.
Причины. К острой гипоксии способны приводить препараты, которые оказывают стимулирующее воздействие на родовую деятельность. Стимуляция схваток способствует тому, что ребенок начинает захватывать амниотическую жидкость. Быстрые роды не дают подготовиться к этому процессу ни организму крохи, ни организму мамы. Часто именно быстрые роды становятся причиной родовой травмы.
Острая гипоксия может развиваться в результате следующих причин:
-
Женщина вынашивает сразу нескольких малышей.
-
Многоводие.
-
Недостаточная активность родовой деятельности.
-
Обвитие шеи ребенка пуповиной.
-
Отслойка плаценты.
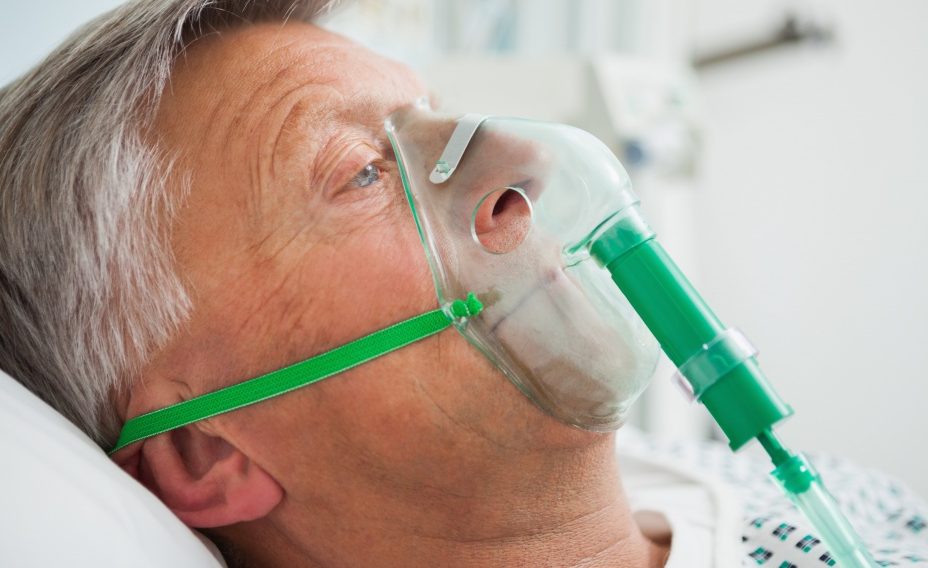
Лечение. К устранению последствий гипоксии следует приступать немедленно. Во время родов ребенок может захватывать околоплодные воды. Чтобы прочистить от них дыхательные пути, врач должен использовать специализированное оборудование. С его помощью он убирает воды из носа и рта крохи. До того момента времени пока дыхание ребенка не восстановится, следует использовать кислородную маску.
Если гипоксия имеет легкое течение, то для устранения ее последствий достаточно физиотерапевтического лечения, посещения курсов массажа и выполнение лечебной гимнастики.
Если гипоксия имеет среднюю степень тяжести, то необходимо принимать препараты, которые улучшают работу головного мозга за счет усиления его кровоснабжения, а также лекарственных средств, направленных на нормализацию обменных процессов в организме крохи.
При тяжелой форме гипоксии ребенку необходима помощь реаниматологов. Развивающийся отек мозга требует назначения мочегонных препаратов. Для устранения судорог требуются противосудорожные лекарственные средства.
Последствия. Сразу после появления крохи на свет, его состояние оценивают по шкале Апгар. Чем ниже балл, тем тяжелее последствия гипоксии. Нехватка кислорода способствует тому, что клетки головного мозга отмирают.
Ребенок, перенесший гипоксию, может отставать в развитии. Такие малыши плохо набирают вес, у них затормаживается речь, диагностируются расстройства нервной деятельности. Психические заболевания часто являются результатом именно перенесенной острой гипоксии.
Профилактика. Чтобы не допустить развития гипоксии, женщина должна следить за своим здоровьем. Обязательно нужно на протяжении всей беременности наблюдаться у гинеколога, больше времени проводить на свежем воздухе, достаточно двигаться. Именно свежий воздух способствует обогащению крови кислородом, что является самой лучшей профилактикой гипоксии.
Также немаловажно вовремя проходить все запланированные исследования, сдавать анализы. Если выявить гипоксию на ранних стадиях, то от ее последствий можно будет избавиться в кратчайшие сроки
К концу беременности, женщина должна точно знать, в какой родильный дом она отправиться для свершения одного из важнейших событий в ее жизни.
Автор статьи:
О враче: С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Задать свой вопрос