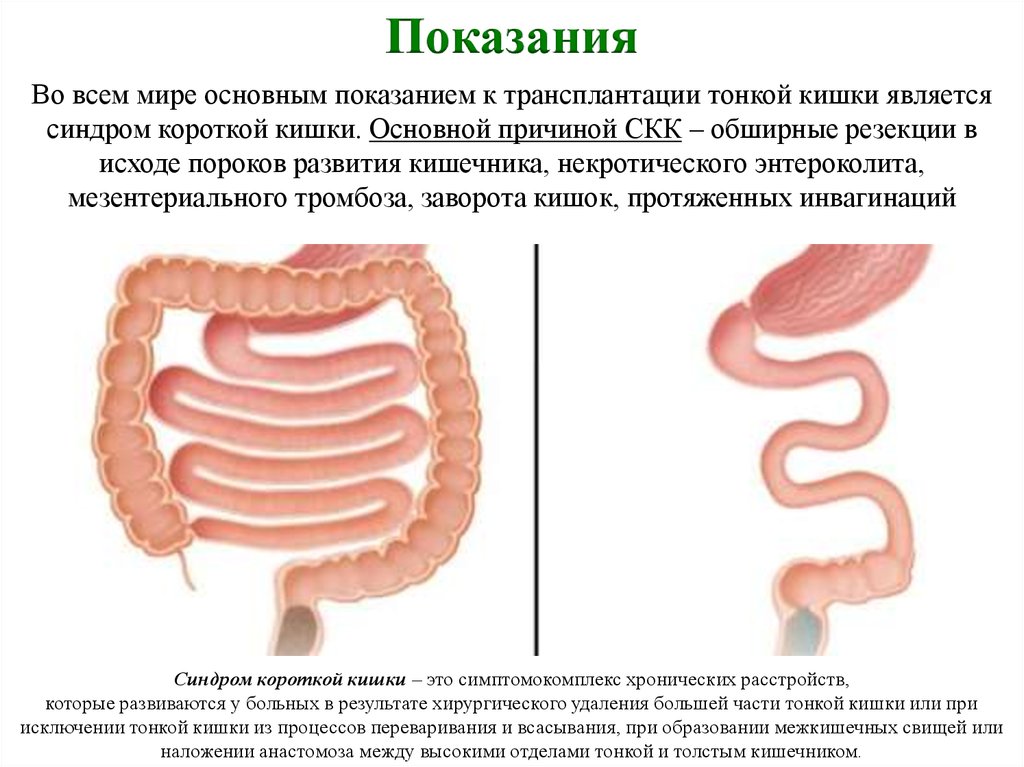
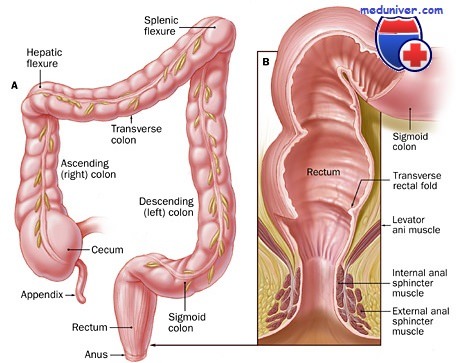
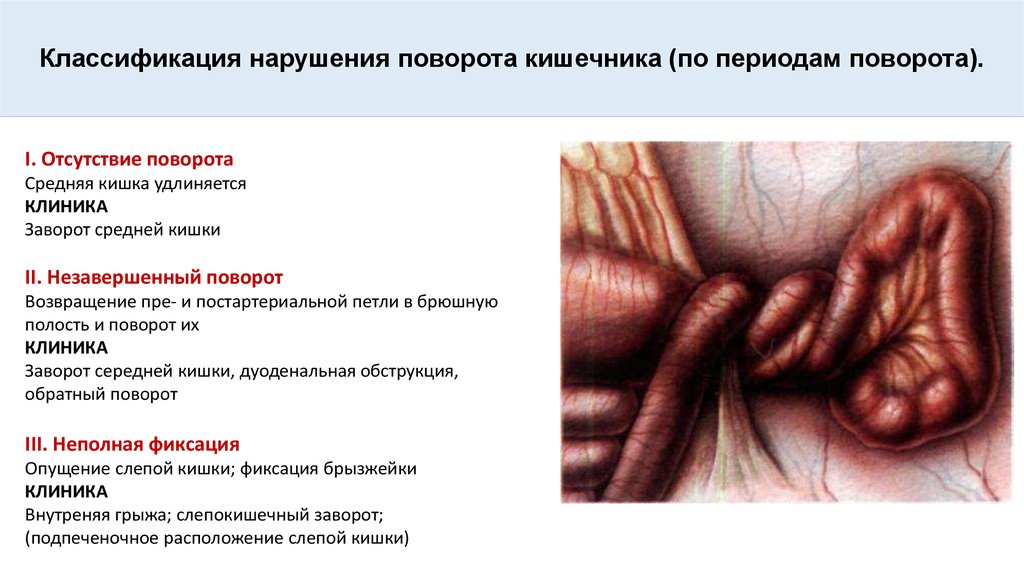
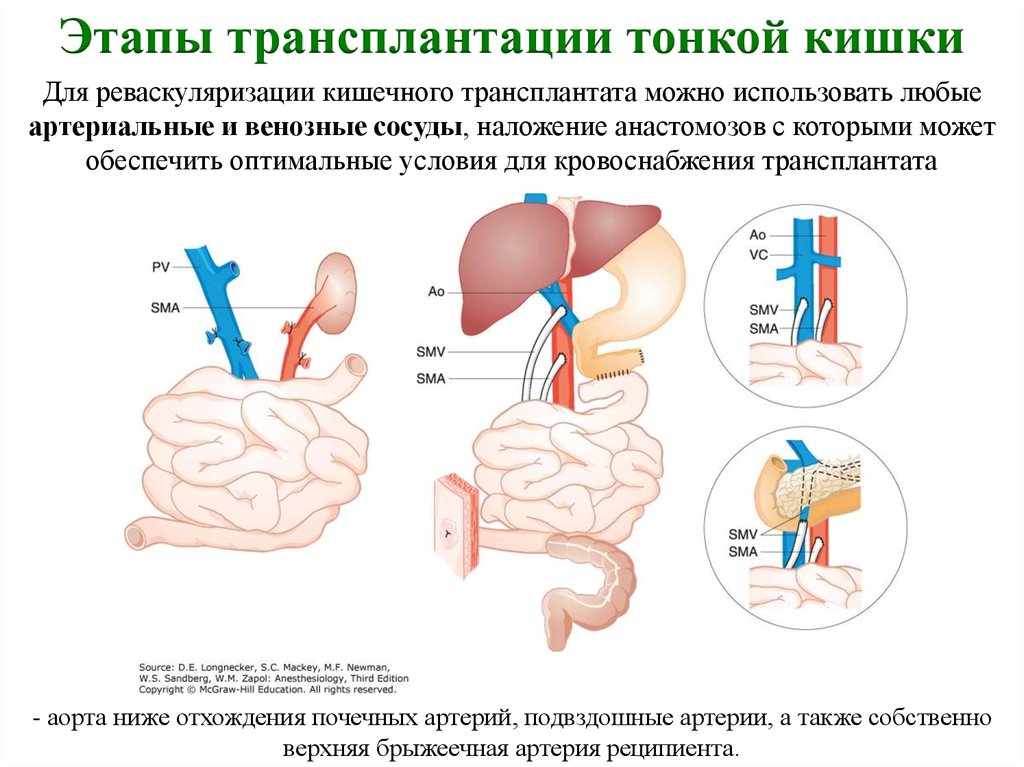
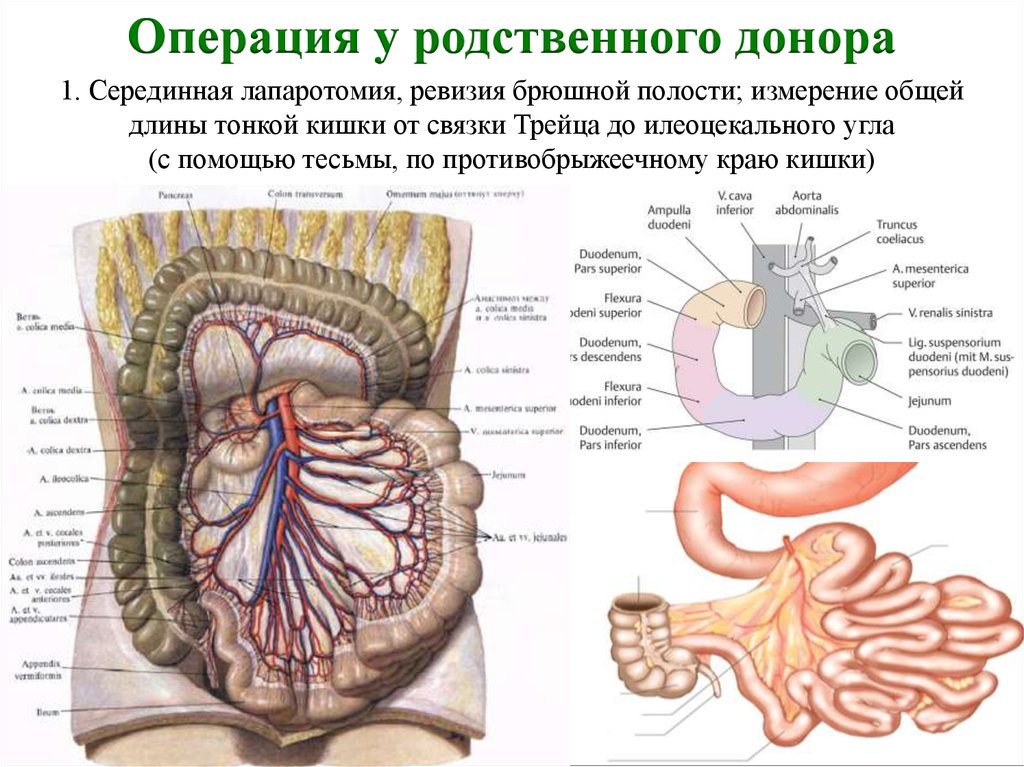
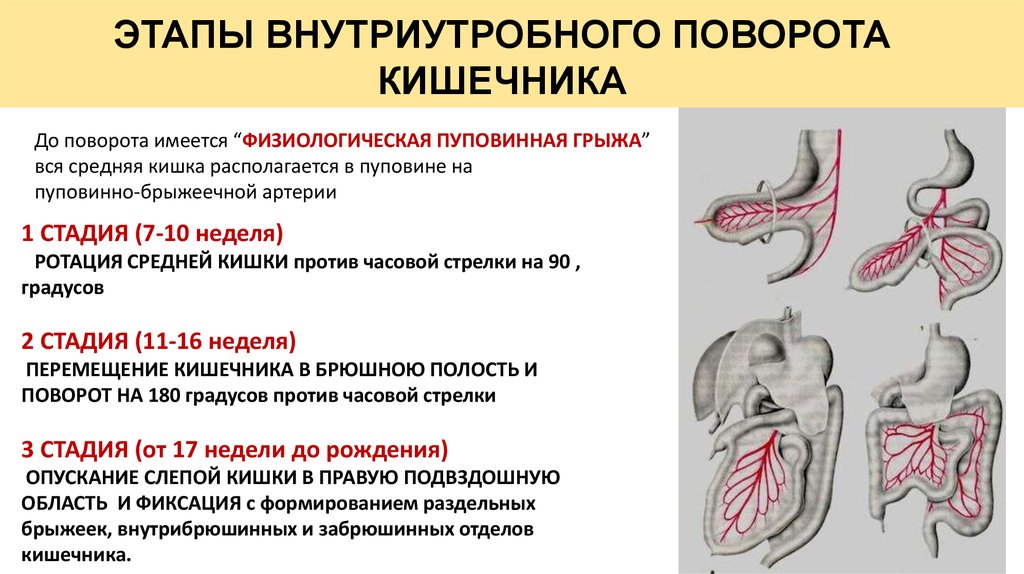
2Причины заболевания
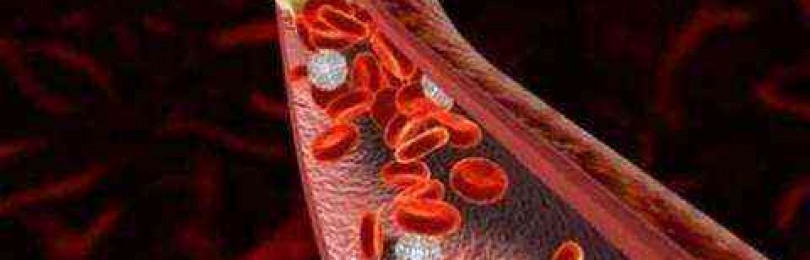
Тромбоз сосудов
Основные причины, приводящие к развитию данного заболевания можно разделить на 2 группы.
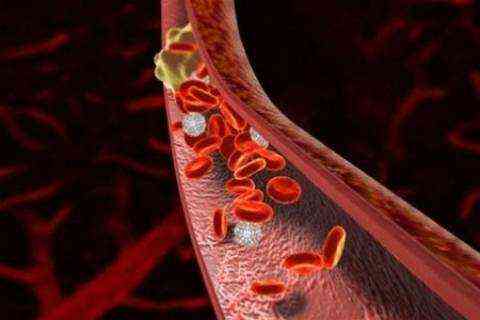
1-я группа включает те заболевания, при которых нарушение кровообращения наблюдается вследствие закупорки сосуда:Эмболия кишечных сосудов. Тромб из другой части тела (левой половины сердца, аорты, аневризма аорты, крупных артерий) попадает с током крови в сосуды кишечника. Тромбоз сосудов. Патологическое состояние, при котором в стенке сосуда образуются тромбы по разным причинам — атеросклероз, неспецифический аортоартериит и др.
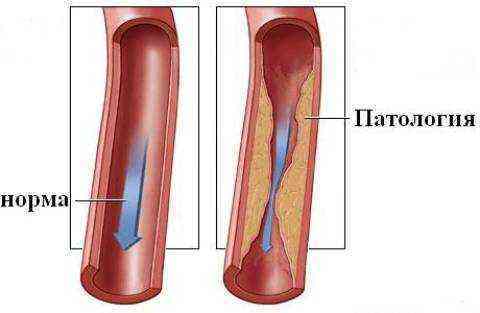
Сужение сосудов
2-я группа собирает в себя те причины, при которых нарушение кровоснабжения кишечной стенки развивается без перекрытия просвета сосуда:
Сужение (спазм) сосудов. Парез сосудов — снижение способности сосудов сужаться и расширяться. Острая или хроническая сердечно-сосудистая недостаточность. Различные виды шока. При развитии шока любого происхождения сосудистый кровоток перестраивается для того, чтобы обеспечить сердце и другие жизненно важные органы кровью. А периферические органы, в том числе и кишечник, испытывают недостаток крови из-за сужения сосудов. В таких условиях усиливается образование тромбов в кровеносных сосудах. Острый инфаркт миокарда. Потеря крови.
Довольно часто инфаркт кишечника развивается в результате одновременного воздействия причин из первой и второй группы.
Диета при непроходимости кишечника
Непроходимость кишечника – серьезное заболевание, при котором нарушено прохождение содержимого. Есть несколько видов болезни – частичная и полная, хроническая и острая, динамическая, а также механическая. И при каждом из этих видов диета будет своей, особенной.
Также необходимо отметить, что диета до и после операции будет разительно отличаться одна от другой.
Диета при непроходимости кишечника. После операции весь день, часов 12, вообще нельзя пить. Через нос вставляется зонд, который тянется аж до желудка и выводит из него все содержимое. Через желудок и кишечник еда некоторое время поступать не будет. Необходимое питание вводят внутривенно или в виде растворов сразу в прямую кишку. Только спустя пару дней, а то и неделю, можно будет вводить еду через зонд. Если пациент может уже есть самостоятельно, то этот зонд забирают. Для начала есть можно лишь кисломолочные продукты, какие-то питательные смеси. Еще через несколько дней врач назначает специальную диету, которая называется нулевой. Она щадит и желудок, и кишечник.
Постепенно переходят на диету №4. Она ограничивает употребление клетчатки, всех жирных, жареных, соленых, острых блюд. Разрешены сухарики из пшеничного хлеба, яйца (всмятку), овощи в супах, нежирная говядина, индейка, телятина, каши, приготовленные на воде, творог, сырые яблоки.
Еще позже переходят на диету №4В, так как предыдущая не является полноценной. Пища уже довольно разнообразна, ее не нужно протирать. Можно есть супы на бульонах, вареную и парную рыбу, различные молочные продукты, яйца всмятку или омлет, сахар, мармелад, зефир, сливочное масло, курицу, индейку. По прежнему запрещены консервы, копченая и жирная пища, целые овощи и фрукты, бобовые, кофе.
Основной целью диеты при непроходимости кишечника является нормализация стула. Так как эта диета не на определенный период времени, а постоянная, то и продукты в ней должны быть полноценными, насыщенными всеми необходимыми микроэлементами, витаминами. Важными являются такие продукты, в которых присутствует белок в больших количествах – творог, мясо (в виде котлет, тефтелей, фрикаделек). Обязательны кисломолочные продукты. Можно есть печенье. С яблок необходимо снимать кожуру, и есть их не очень много #8212; они могут вызвать вздутие. Если случается запор, нужно есть теплую пищу, она снимает спазм кишечника. Также необходимо пить много жидкости, желательно теплой. Также от запоров хорошо помогает кефир. Его нужно пить на ночь, но обязательно свежий, так как от трехдневного запор как раз и может возникнуть. В рацион нужно включить такие фрукты, как слива, инжир.
Категорически противопоказаны при диетк при непроходимости кишечника продукты, которые помешать продвижению содержимого по кишечнику. Чай, какао, все острые, соленые приправы, наваристые бульоны из мяса, грибов, рыбы необходимо исключить из рациона. Свекла, бобовые, капуста вызывают вздутие, поэтому их употребление также нужно ограничить. Лучше увеличить количество продуктов, содержащих кальций, таких как сыр, творог.
Если болезнь обостряется, можно на время перейти на диету №4. Постепенно опять переходят на обычную еду, но все же некоторый период ее лучше перетирать, дробить.
Если непроходимость кишечника вызвана спайками, то обязательное соблюдение диеты необходимо. Нужно есть продукты с большим содержимым клетчатки, капусту, молоко исключить. После определенного голодания нельзя сразу принимать много пищи, это может вызвать обострение.
Соблюдение такой диеты помогает предотвратить обострение болезни, является своеобразной профилактикой.
Причины спаечной непроходимости кишечника
Спайки представляют собой затяжное и довольно серьезное заболевание. Игнорирование пациентом их существования может привести к образованию острой формы спаечной непроходимости кишечника. В данном случае у больного возникает нарушение пассажа содержимого желудочно-кишечного тракта, развивается микроциркуляция и воспаление брюшной полости.
Спаечную непроходимость кишечника принято разделять на две основные группы: динамическую и механическую. Основной причиной возникновения динамической непроходимости у пациентов разных возрастных категорий является возникший спазм (паралич) кишечника. Такой спазм может быть спровоцирован чем угодно: отравлением химическими или ядовитыми веществами, ранее перенесенными тяжелыми инфекционными заболеваниями и т.д. Механическая спаечная непроходимость кишечника – это заболевание, встречающееся более, чем у 80% больных. Кроме наличия большого количества спаек в организме, недуг может быть вызван ущемлением некоторой части кишечника при грыже, а также заворотом, наличием глистов или желчных камней.
Примеры меню поэтапно
Диета перед операцией должна быть строгой: раздражение стенок кишечника или повышенная кислотность желудка могут затруднить проведение операции или значительно ухудшить состояние пациента. За несколько дней можно употреблять картофельное пюре, омлет, вареные всмятку яйца, котлеты на пару, тушеные овощи. Предоперационную диету назначает врач.
Давайте рассмотрим, каким должно быть лечебное питание на разных этапах.
Диета в первый день
В подавляющем большинстве случаев в первые дни пациент вообще не должен принимать пищу. Первые часы не дают даже воду, только увлажняют губы при сильной жажде. Питательные вещества вводят с помощью капельницы.
Третий-четвертный день
В зависимости от типа болезни и того, насколько тяжелой оказалась операция, виды рациона на этом этапе могут отличаться.
Если причиной хирургического вмешательства был спаечный процесс в кишечнике, на данном этапе важно употреблять много жидкости: легкие бульоны, слабый чай, негазированная минеральная вода. Могут быть рекомендованы полезные для кишечника травы (чаи и отвары)
Постепенно вводят легкие супы, пюре и жидкие каши.
Если с помощью хирургии была удалена опухоль сигмовидной кишки, больному рекомендованы жидкие, затем полужидкие и, наконец, протертые и желеобразные блюда. Лечебное питание после операции из-за рака кишечника включает слизистые супы и протертые каши на слабом бульоне, содержащие минимум клетчатки (овсянка, рис, гречка). Также после резекции сигмовидной кишки допускаются паровые белковые омлеты и яйца всмятку, рыбные и мясные пюре. Из молочных продуктов рекомендованы сливки (до 50 г в день).
На любом этапе важно строго соблюдать предписания врача и отслеживать состояние. Понос и другие нарушения пищеварения требуют немедленной корректировки рациона
Расширение рациона
Если заживление кишечника проходит нормально, в рацион постепенно вводят твердую пищу (кусочки отварной курятины или рыбы), сухарики или галетное печенье. В супы начинают добавлять вермишель или крупу. Допускаются нежирные мясные суфле или котлеты, приготовленные на пару, вареные всмятку яйца или омлеты с нежирным молоком, обезжиренная молочная продукция (в случаях, если эти блюда были запрещены на предыдущем этапе).
Понемногу можно вводить в рацион вермишель и крупы, отваренные и протертые овощи. В качестве заправок на этом этапе могут выступать как растительное, так и сливочное масло.
В среднем к обычному рациону возвращаются через месяц, однако при некоторых болезнях этот срок может быть значительно больше. Например, при непроходимости тонкого кишечника 2–3 месяца допускаются только пюрированные рецепты.
Питание после операции на прямой кишке или на тонком кишечнике во многих случаях остается диетическим пожизненно.
При раке сигмовидной кишки возвращение к обычному рациону занимает до полугода. В некоторых случаях надолго или навсегда назначается диета №4В, которая исключает жареную пищу, продукты, вызывающие брожение, и усиленное выделение желудочного сока.
Резекция кишечника: послеоперационный период, диета и реабилитация
Турбо-диета без углеводов. При непроходимости кишечника удаляют обширную часть тонкой кишки. Это опасно развитием синдрома мальабсорбции с последующим переходом в астенический синдром. Поэтому диету таким пациентам необходимо соблюдать пожизненно. Меню включает легко усваиваемые продукты питания, трудно перевариваемая пища исключается, так как не успевает перевариться кишечником.
В большом количестве разрешены овощи, бульоны и супы, каши и пюре.
Питание после резекции тонкой кишки
Больному необходимо самостоятельно следить за состоянием стула и особенностями реакции организма на те или иные продукты, так как усвояемость пищи у разных людей разная. Стома — это выведение слепого конца кишки на переднюю поверхность брюшной стенки.
Важнейшим фактором послеоперационной реабилитации больных, перенесших операции на органах пищеварения, является лечебное питание. Диетотерапия направлена на удовлетворение пластических и энергетических потребностей организма больного. Правильное питание способствует снижению частоты осложнений и приводит к скорейшему выздоровлению.
Это необходимо первые месяцы после операции по поводу онкологии кишечника, кишечной непроходимости. Один словом, любая операция по поводу резекции кишки, как правило, заканчивается наложением стомы. Это временная мера, однако, стома доставляет массу неудобств пациенту. Научиться жить с открытой стомой кишечника можно при условии соблюдения основных принципов питания.
Диета на 5–15 день после операции
Меню главным образом направлено на облегчение акта дефекации, при этом жидкого или чересчур твёрдого стула у пациента быть не должно. Больному рекомендуется вести пищевой дневник, где он записывает все, что ел накануне и реакцию пищеварения на съеденное блюдо. Указывают симптомы метеоризм, боль, спазмы , характер стула жидкий, твёрдый, кашицеобразный и количество съеденной пищи. Питание при кишечной стоме включает разнообразные овощи, фрукты, супы, молочную продукцию, мясо.
Ведя пищевой дневник, пациент сам корректирует рацион питания, в зависимости от ответной реакции организма на блюдо.
Навигация по записям
При запорах в меню включается свёкла, чернослив, сливы. При диарее — зерновые каши. В стационаре меню составляется врачом-диетологом совместно с лечащим врачом. В это время дополнительные блюда носить больному не рекомендовано, так как они могут вызвать неприятные симптомы у прооперированного.
Разрешенные продукты
Диета после операции допускает употребление:
Протертых каш, которые варят на воде или слабом бульоне. Крупы можно брать любые, кроме грубых и трудноусваиваемых: пшенной, перловой, кукурузной. Если больной неплохо переносит молоко, то допускается его добавление в каши в небольшом количестве. Пациенты хорошо переносят паровые пудинги из различных круп, особенно протертого риса и манной крупы. При хорошей переносимости можно вводить в рацион отварную тонкую вермишель.
Супов на слабом (вторичном) мясном/рыбном бульоне и овощном отваре. В первые блюда вводят овощи, лишенные грубой клетчатки — это картофель, морковь, цветная капуста или кабачки. Их хорошо разваривают и по возможности разминают или перетирают. Крупы в супах также разминают, а гречневую и рис рекомендуется протирать. В супы добавляют фрикадельки, нежные мясные или рыбные кнели, яичные хлопья или молочно-яичную смесь, прокрученный вареный мясной фарш
Все эти белковые добавки увеличивают питательность и калорийность блюд, что очень важно для больных. В супы при приготовлении добавляют зелень укропа, петрушки и лавровый лист.
Нежирного мяса и рыбы
Выбор их достаточно большой: говядина, судак, лещ, телятина, куриное мясо, кролик, минтай, путассу, сайда, треска, хек. Мясные/рыбные блюда готовят на пару в виде суфле, котлет, фрикаделек, тефтелей, кнелей, а несколько позже можно употреблять кусковые.
Слегка подсушенного пшеничного хлеба, сухого нежирного печенья и бисквита. При хорошей переносимости (отсутствии поноса и вздутия) хлеба и обезжиренных выпечных изделий можно есть до 200 г в день.
Овощей без большого содержания клетчатки (они указывались выше). Овощи для гарниров отвариваются, тушатся, затем протираются или мелко рубятся. Не исключается употребление паровых овощных котлет с манной крупой. В сезон можно вводить порезанные спелые помидоры без шкурки.
Ацидофилина, кефира и других кисломолочных напитков, которые можно употреблять в течение дня в качестве дополнительных приемов пищи. Молоко и сливки вводятся в рацион в качестве добавок в чай, кофейный напиток, творог или кашу. Ежедневно нужно есть свежеприготовленный творог и неострый сыр, который лучше потереть. Масло сливочное употребляется с хлебом и в блюдах.
Яиц всмятку (до 1-2 в день) — омлеты, белковые омлеты. Белки яиц используют для приготовления десертов (меренги, безе).
Соусов, приготовленных на мясном и рыбном бульоне, молоке и с добавлением сметаны.
Спелых очищенных фруктов и сладких ягод в сыром виде, печеные яблоки и груши. Однако дыни, арбузы, сливы, персики и абрикосы исключаются в виду возможности усиления диареи. Из ягод можно готовить кисели, компоты, желе — во все десерты разрешается добавлять ванилин и корицу. Можно есть фруктовый мармелад и пастилу домашнего приготовления (без красителей), зефир, домашнее варенье и джем
Сладкие десерты вводятся очень осторожно, поскольку могут вызвать послабление стула.
Разбавленных натуральных соков (яблочный, вишневый, апельсиновый, мандариновый, клубничный).
Можно пить чай, напиток цикория с молоком, отвар шиповника, какао на воде.
Хирургическое вмешательство в брюшной полости редко проходит бесследно для последующего состояния части органов пищеварительной системы. Могут развиваться спаечные процессы, которые обуславливают наличие частичной непроходимости у пациента.
Для исключения возможных осложнений важно выбирать правильное питание после операции на кишечнике. Особенно актуально этот вопрос стоит в первые 3 — 4 месяца с момента выписки пациента из стационара
Какой должна быть диета после операции на кишечнике: какие продукты стоит исключить, а к каким, напротив, присмотреться более внимательно? Попробуем разобраться в этом вопросе более детально.
Дивертикулез
При дивертикулезе лечебное питание позволяет достигнуть определенных целей:
| Цели диеты | Пути достижения результата |
| Уменьшение воспалительных процессов, которые являются основной причиной заболевания. Для этого пища подбирается нейтральная, чем меньше соков расщепляющих элементов понадобиться выделить желудочно-кишечному тракту, тем лучше будет состояние слизистой | Исключаются следующие блюда: жирные, соленые, сладкие, консервированные, с присутствием специй |
| Нормализация хорошей моторики, для отсутствия задержек пищевого комка и хорошего продвижения по всему пути кишечника. Необходима пища, которая будет способствовать хорошей моторике | Пища, богатая пищевыми волокнами – фрукты и овощи, отруби. Маленький размер порций и частное дробное питание. |
| Снижение болезненности. Блюда должны быть приготовлены подходящим способом, чтобы пища переваривалась легко и не задерживалась в различных отделах тракта | Разнообразная пища, приготовленная с помощью варки, запекания, обработки паром. Отсутствие в рационе консервов, большого количества рафинированного сахара, жареного. |
Симптомы и диагностика
Клинические проявления. Заболевание проявляется весьма характерными симптомами. Это боли в животе схваткообразного характера, вздутие, тошнота, рвота, не отхождение газов, отсутствие стула, нарушение общего состояния. Клиническая форма заболевания может быть острой, когда все перечисленные симптомы резко выражены, и хронической, при которой они проявляются периодически и нет резких нарушений общего состояния.
Указанные симптомы могут возникнуть как в ранний, так и в поздний послеоперационный период после операций на кишечнике и других органах брюшной полости, они могут быть выражены в разной степени
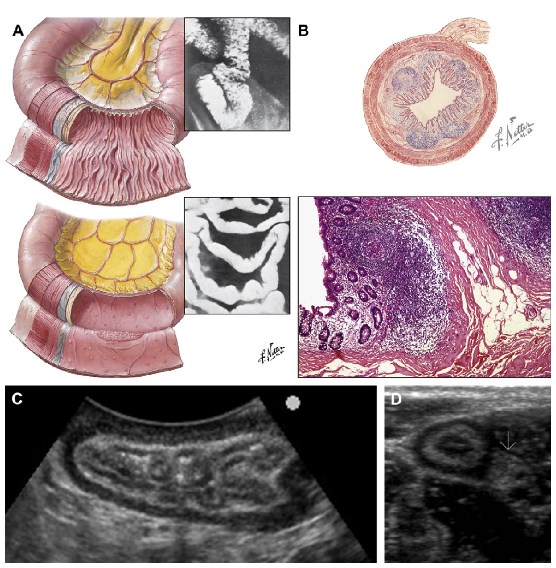
Диагностика. В случае острого илеуса пациент поступает в хирургическое отделение в срочном порядке, где ему проводится экспресс-обследование, подтверждающее диагноз. Это – рентгенография органов брюшной полости в вертикальном положении, ультразвуковое исследование. Определяются горизонтальные уровни жидкости – застойного кишечного содержимого, а также «чаши Клойбера», образованные скоплением газа в верхних отделах кишечных петель и имеющие вид перевернутых чаш. Также в срочном порядке выполняется ЭКГ, основные лабораторные анализы для подготовки к операции.
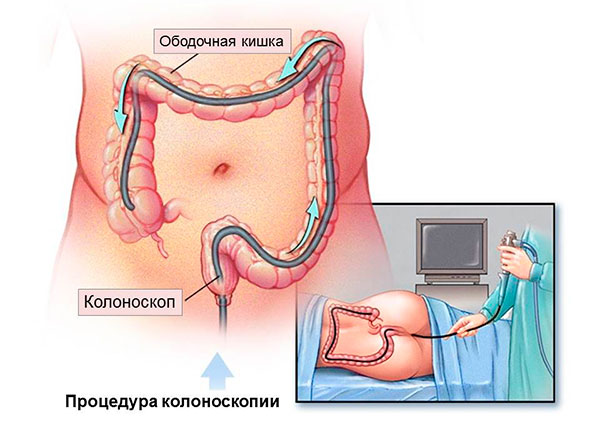
Если заболевание имеет хроническое течение, и нарушения эвакуации носят частичный характер, пациент проходит полное обследование органов брюшной полости. Вначале назначается контрастное рентгенологическое исследование с бариевой клизмой (ирригоскопия), на котором могут быть выявлены сужение просвета кишки, дефекты ее наполнения, смещение спайками. После этого проводится подготовка к колоноскопии – кишечник очищается, после чего осматривается с помощью введенного фиброоптического зонда с видеокамерой, системой освещения и увеличения. Фиброколоноскопия позволяет выявить воспалительный процесс, наличие полипов, опухоли, выполняется биопсия и гистологическое исследование. По результатам и установлении диагноза решается вопрос о выборе метода лечения.
Тонкая кишка для перечисленных методов исследования является труднодоступной из-за множества изгибов и петель. В современных клиниках применяется новая уникальная технология капсульной эндоскопии. Пациент проглатывает капсулу – миниатюрную видеокамеру. Продвигаясь постепенно по пищеварительному тракту, она сканирует все его отделы, передавая информацию на дисплей, и выводится наружу естественным путем. Эта технология диагностики не травматична, не имеет противопоказаний и высоко информативна.
В случае, если для пациента ирригоскопия или колоноскопия являются тяжелыми процедурами, например, при сердечной недостаточности, гипертонии, проводится компьютерное томографическое исследование – виртуальная колоноскопия. Она безболезненна, непродолжительна по времени и легко переносится больными. После введения жидкого контраста пациента укладывают на стол под дугу томографического сканера, изображение передается на дисплей в объемном (3D) формате, выполняются снимки.
И острая, и хроническая формы болезни в большинстве случаев лечатся хирургическим методом
Лишь в самом начале заболевания, когда общее состояние больного еще не нарушено, после обследования осторожно применяют консервативные меры – промывание желудка, очистительные клизмы, при атонии проводится стимуляция перистальтики препаратами (инъекции прозерина, неостигмина). Если в течение нескольких часов проводимое лечение неэффективно или причиной является опухоль, спайки, аномалии, брыжеечный тромбоз, проводят хирургическое лечение
Хирургическое лечение спаек кишечника
Во время вмешательства устраняется причина болезни: рассекаются спайки, удаляется опухоль, камни, завороты, ущемления петель. Не во всех случаях сразу удается устранить причину илеуса, например, при раке или при тяжелом состоянии больного. Или же когда удален обширный участок кишки по поводу опухоли, воспаления, некроза. Тогда накладывается разгрузочная стома после операции на кишечнике – наружный свищ для опорожнения. Она может быть постоянной и временной. Последняя удаляется при повторной операции после устранения причины и восстановления проходимости.
Очень часто непроходимость развивается в результате спаек после вмешательств на органах брюшной полости, таза. Они склеивают кишечные петли, ограничивая их движения, вызывают сращение их с другими органами. Как лечить спайки кишечника после операции или предупредить их образование? Для этой цели больному назначают как можно более раннее вставание после операции, лечебную гимнастику, назначают протеолитические ферменты и физиотерапию, если нет к ней противопоказаний.
Реабилитации после операции на кишечнике
Реабилитации после операции на кишечнике
Наш реабилитационный центр занимается возвращением к нормальной жизни пациентов после самых разных операций на кишечнике. Заболевания пищеварительного тракта требуют повышенного внимания к себе, так как неправильная работа этой системы сказывается на всем организме. Опять же, как и при любых других видах хирургического вмешательства, реабилитация после операции на кишечнике в немалой степени зависит от конкретного типа операции. Одно дело – восстановление нормальной работы после удаления аппендикса, совсем другое – после резекции прямой кишки. Специалисты нашего центра окажут вам помощь, если вы перенесли:
колостомию. Данная операция представляет собой выведения прямой кишки на переднюю часть брюшной полости. наложение анастомоза. Этот тип операций встречается в случае с неоперабельными опухолями кишечника. резекцию. В этом случае требуется специальная реабилитация после операции на кишечнике. энтеротомию – удаление из кишечника инородного тела.
Это – не полный список операций, которые проводятся на органах пищеварительного тракта. Вне зависимости от сложности операции, наши специалисты помогут провести реабилитацию после операции на кишечнике и восстановить работу внутренних органов.
Данный интернет-сайт носит исключительно информационный характер и ни при каких условиях не является публичной офертой Имеются противопоказания. Необходимо проконсультироваться со специалистом. Карта сайта
Такие оперативные вмешательства на кишечнике, как ушивание кишечника, удаление аппендикса и части толстой или тонкой кишки, оказывают влияние на весь организм пациента. Так может происходить ослабление перистальтики кишечника, которое приводит к застою содержимого кишечника, а также может возникать вздутие кишок. Такое состояние кишечника приводит к тому, что он давит на диафрагму, которая давит, в свою очередь, на легкие и сердце. Функции сердца и легких из-за этого тоже нарушаются.
После проведенной операции нужно время для того, чтобы восстановить здоровье, поэтому пациент освобождается от работы.
Выписавшись из стационара, пациент первые дни должен соблюдать режим, установленный, в соответствии с характером операции, в хирургическом отделении.
Обычно состояние и самочувствие человека, выписавшегося из хирургического отделения, удовлетворительное, но переоценивать силы ему все же не следует. Многие пациенты, особенно молодые люди, возвращаются к обычному ритму жизни и тем самым приводят к возникновению осложнений.
Также это касается и женщин, которые после выписки начинают заниматься домашними делами , что приводит к серьезным последствиям
В таком случае внимание родных играет немаловажную роль в восстановлении больного после операции
Но и пациент должен знать, что ему можно делать, а чего нельзя и строго придерживаться рекомендаций врача.
Пациент может выполнять по дому только легкую работу. Пациент, перенесший операцию, в течение определенного времени быстро устает. Поэтому он должен больше отдыхать, не поднимать тяжести. Рекомендуется несколько раз в день, лежа на животе и подогнув колени, делать легкие поглаживания живота в течение нескольких минут.
Больному, перенесшему операцию, противопоказано длительное статическое напряжение. Чтобы нагрузка на мышцы была равномерной больной должен как можно чаще менять позу.
Полноценное питание поможет правильному восстановлению после операции на кишечнике. Два-четыре месяца необходимо употреблять молочно-растительные блюда
Каши , овощное пюре, белый хлеб, сливочное масло, кефир, сливки, яйца легко усваиваются организмом, что очень важно после операции на кишечнике. Также следует употреблять нежирные и отварные мясо и рыбу
Нельзя включать в рацион больного продукты, которые вызывают раздражение кишечника – копчения, консервы, маринады, чеснок, лук, горчицу, уксус, алкоголь и другие.
Работу кишечника после операции помогут восстановить ягоды, фрукты, овощи, так как они нормализуют деятельность кишечника, предупреждая запоры, а также являются источником витаминов.
Пациент должен соблюдать режим: спать не меньше восьми часов, гулять несколько раз в день, выполнять физические упражнения.
Если было проведено удаление части кишечника, то пациент должен следовать рекомендациям, которые были даны лечащим врачом, так как восстановление после такой операции индивидуально.
5Лечение инфаркта кишечника

Медикаментозное лечение
Инфаркт кишечника — заболевание, которое требует комплексного лечения. Оно включает медикаментозный и хирургический методы. Тактика выбора того или иного метода определяется тяжестью течения заболевания, возрастом пациента, наличием сопутствующих заболеваний, результатов диагностики. 1) Медикаментозное лечение включает назначение следующих групп препаратов:
Лекарственные средства, расширяющие патологически суженные сосуды. Лекарственные препараты, предупреждающие образование тромбов. Препараты, снижающие свертываемость крови.
2) Оперативные вмешательства, производимые на кишечнике, направлены на восстановление кровотока, удаление нежизнеспособных участков кишечной стенки, борьбу с перитонитом. Тактика ведения пациентов зависит от формы и стадии заболевания. Если попытки медикаментозного лечения не увенчались успехом, а состояние прогрессирует, хирургическое лечение применяется безотлагательно. При лечении инфаркта кишечника применяются следующие виды оперативных вмешательств:
Резекция части кишечных петель
Сосудистые операции. Эти операции направлены на сохранение всего кишечника. Их смысл заключается в восстановлении кровотока в сосудах. Выделяют 2 типа операций:Эмболэктомия — удаление тромба, попавшего из другого места с током крови. Производится вскрытие просвета сосуда и удаление тромба (эмбола). Тромбэктомия — удаление тромба, сформировавшегося в сосуде. Эти тип хирургического вмешательства сложнее, так как приходится удалять часть сосуда вместе с тромбов. После удаления участка сосуда дефект закрывается заплатой. Резекция (удаление) части кишечных петель. Такие операции применяются в том случае, если произошло омертвение стенки кишечника. Нежизнеспособные петли удаляются, а оставшиеся части соединяются между собою с помощью кишечных швов. Борьба с перитонитом заключается в очищении брюшной полости от содержимого и промывании очищающими растворами. Операция завершается введением антибактериальных средств в брюшную полость и постановкой системы дренажных трубок, обеспечивающих дальнейшее ее очищение. По истечении определенного срока трубки удаляются, и рана полностью ушивается.
В последние годы хирургическая гастроэнтерология выделяет одну из главных проблем, которая приводит к множественным летальным исходам. Патология связана с гибелью участков стенки кишечника, когда прекращается кровоток в мезентериальных сосудах.
Инфаркт кишечника чаще происходит у людей старше 70 лет, среди которых преобладают женщины. Развивается болезнь на фоне сердечно-сосудистых заболеваний, которые уже диагностированы у человека. Из-за того, что сердечная патология у населения планеты молодеет, инфаркт кишечника может встречаться и в более молодом возрасте.
Проводить лечение, которое основывается на хирургическом вмешательстве, часто бывает очень сложно из-за возраста пациентов и массы хронических заболеваний у людей старшего поколения
Другой немаловажной проблемой для спасения больного и начала операции является диагноз, установить который невозможно без аппаратного обследования
Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию! Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ! Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту! Здоровья Вам и Вашим близким!
Несмотря на современное оборудование и тактику лечения 50–100% больных не удается спасти.
Нарушение кровоснабжения — причина инфаркта кишечника