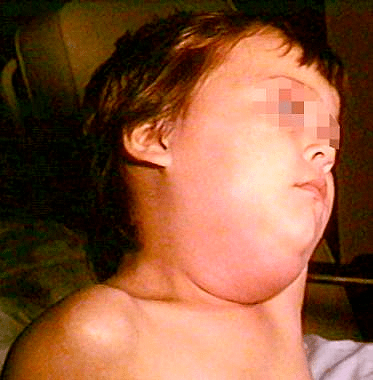
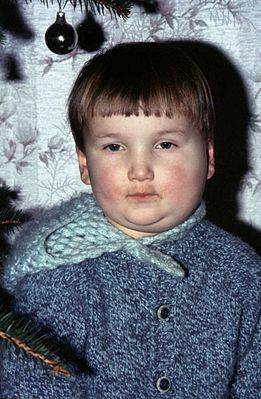
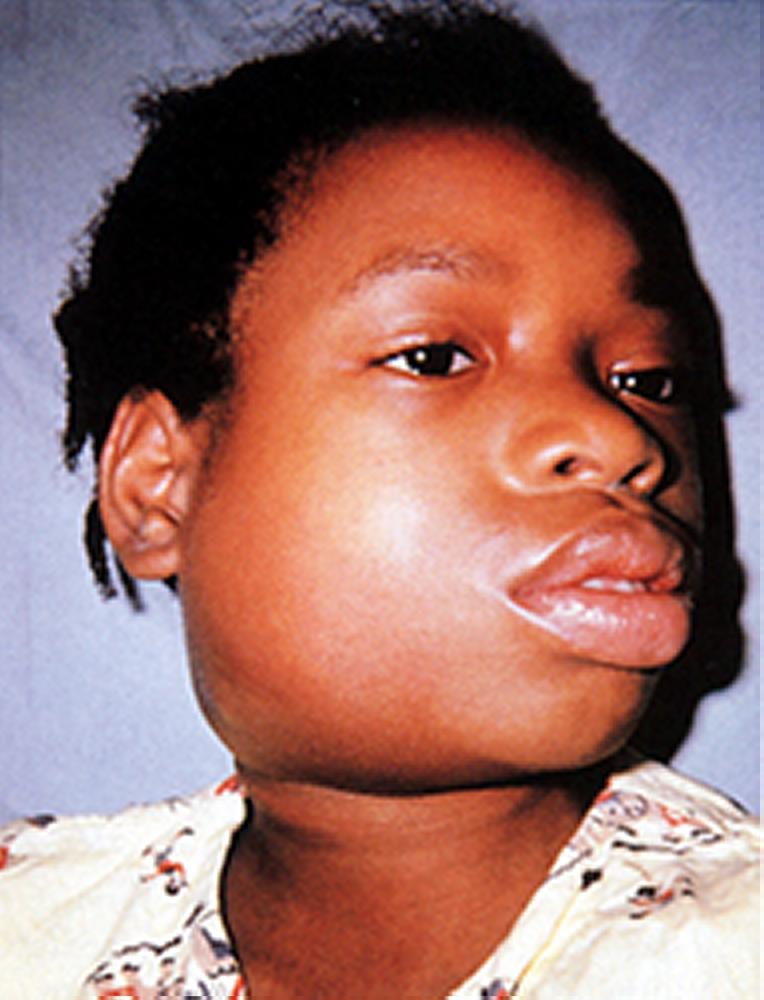
Патогенез эпидемического паротита
Инкубационный период, от 11 до 23 дней (чаще 15-19 дней).
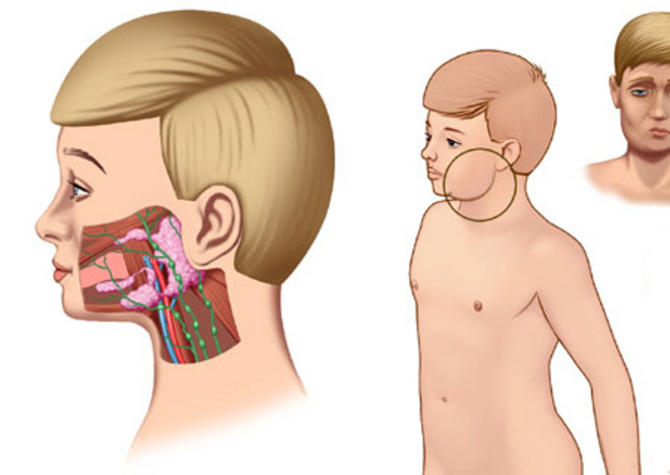
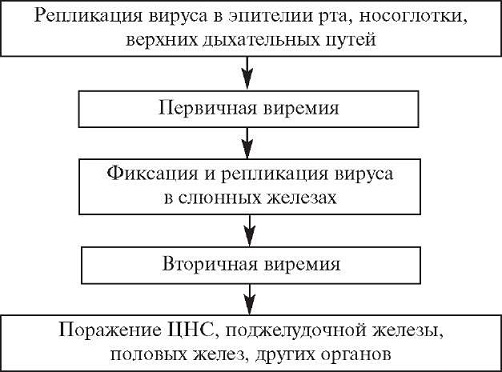
Входными воротами вируса эпидемического паротита является слизистая оболочка рото- и носоглотки (не исключаются и клетки лимфатического аппарата). В этот период происходит первичная репликация вируса ЭП в эпителиальных и лимфоидных клетках слизистых оболочек с распространением возбудителя в назофарингеальные регионарные лимфатические узлы, в которых происходит инициация формирования иммунитета. Из лимфатических узлов вирус поступает в кровь обуславливая первичную виремию, во время которой происходит его гематогенная диссеминация в отдаленные органы-мишени, прежде всего такие, как слюнные железы, другие железистые органы, мозговые оболочки, что увеличивает количество очагов репликации вируса.
Других путей диссеминации вируса эпидемического паротита из области входных ворот не установлено.
Первичная виремия, развивающаяся в инкубационный период, является важным звеном патогенеза, поскольку позволяет понять и объяснить:
- почему клинические проявления ЭП бывают столь разнообразными;
- почему поражение других железистых органов и центральной нервной системы может проявляться не только после поражения слюнных желез, но и одновременно с ними, в ряде случаев раньше, а в отдельных редких случаях и даже без их поражения.
Продромальный период, по продолжительности не превышает 24-48 часов.
У части заболевших (частота развития точно не определена) до развития типичной клинической картины заболевания могут выявляться продромальные явления в виде слабости, недомогания, чувства “разбитости”, болей в мышцах, головной боли, познабливания, нарушения сна и аппетита, обусловленные неспецифическими защитными реакциями (цитокиновыми). У некоторых больных могут выявляться небольшие катаральные явления со стороны ротоглотки.
Острый период (период развёрнутой клинической картины заболевания), 7-9 дней.
Интенсивная репликация вируса во вторичных очагах инфекции и нарастание виремии, дальнейшее формирование вторичных очагов в железистых органах происходят на фоне формирования иммунитета. Иммуноопосредованный цитолиз инфицированных клеток, сопровождаемый выработкой провоспалительных цитокинов, приводит к развитию синдрома интоксикации и воспалительным изменениям в органах-мишенях. В острую фазу вирус паротита обнаруживается фактически во всех биологических средах организма — слюне, крови, моче, грудном молоке, в поражённой железистой ткани, а в случае развития менингита — и в цереброспинальной жидкости (ликворе). Гематогенная диссеминация вируса эпидемического паротита, его исключительно высокая тропность к железистой ткани определяет спектр и характер поражения органов и систем у больных эпидемическим паротитом.
Патоморфологические изменения в поражённых органах и тканях изучены недостаточно. Ведущим патоморфологическим субстратом поражения органов и тканей при эпидемическом паротите является развитие отёка и лимфогистиоцитарной инфильтрации интерстиция. В слюнных железах, в частности, определяется полнокровие, отёк, который распространяется на клетчатку околоушной области и шею, что соответствует по характеру изменений интерстициальному паротиту (в строме желёз выявляется отёк, лимфогистиоцитарная инфильтрация). Поражённые железы увеличиваются в размерах. Сходный процесс может возникать в других железистых органах (яичках, яичниках), в поджелудочной железе может развиваться отёк, периваскулярные лимфоидные инфильтраты и кровоизлияния (интерстициальный панкреатит). Также возможен распад эпителиальных клеток с закупоркой просвета канальцев железистых органов клеточным детритом, фибрином и лейкоцитами. Некоторыми исследованиями показано, что вирус эпидемического паротита способен поражать и саму железистую ткань органа. Так, при орхите возможно поражение паренхимы яичек, что приводит к уменьшению выработки андрогенов и нарушение сперматогенеза. Сходный характер поражения описан и при поражении поджелудочной железы. В тех случаях, когда в процесс вовлекается островковый аппарат, последствием заболевания может быть атрофия поджелудочной железы с развитием диабета.
Идентичный процесс может развиваться в ЦНС, щитовидной, молочной железах. При поражении головного мозга, развивается серозный менингит или, реже, менингоэнцефалит, иногда с развитием периваскулярной демиелинизацией.
Период реконвалесценции, 10-14 дней.
Формирование специфического иммунитета приводит к прекращению виремии, элиминации вируса, купированию признаков интоксикации и постепенной структурно-функциональной репарации пораженных органов и систем.
Свинка: необходимые действия
Если ребенок заболел свинкой, то его родителям необходимо совершить следующие действия, которые облегчат симптомы у ребенка и предупредят заражение других людей.
Изолировать ребенка, для того, чтобы он никого не заразил, и ограничить его контакты на 8-9 дней после появления первых симптомов паротита.
Сообщить о болезни в школу или детский сад. Таким образом вы поможете сократить количество заболевших детей.
Обеспечить малышу постельный режим. Даже если ребенок не чувствует себя очень больным, ему будет лучше побыть в спокойной обстановке, хотя бы пока не спадет температура. Тогда будет проще и быстрее восстановить иммунную систему больного.
Давать ребенку много жидкости. Чтобы сохранить водный баланс, малышу необходимо много пить
Это особенно важно при наличии высокой температуры, потому что кроха с потом теряет много жидкости. Но не следует давать ребенку кислые напитки, такие как апельсиновый сок, поскольку они стимулируют слюноотделение, которое во время заболевания свинкой может быть очень болезненным
Подойдут — травяные чаи, слегка подслащенные медом.
Готовить ребенку протертую пищу. Когда слюнные железы отекают, кроха испытывает боль при каждом движении головы или челюсти. Но, чтобы быстрее поправиться, малыш должен хорошо питаться, поэтому ему нужно готовить жидкие или пюреобразные блюда. Их не надо долго жевать, и они не вызывают сильного слюноотделения.
Проводить процедуры, снимающие отеки. Против отека может помочь как тепло, так и холод. Попробуйте и то, и другое, чтобы понять, что приносит малышу наибольшее облегчение. Вы можете направить на опухшие части инфракрасную лампу или положить бутылку с теплой водой. Могут помочь также прохладные компрессы.
Следить за гигиеной полости рта у ребенка. Регулярная чистка зубов и полоскание горла дезинфицирующими растворами помогут снять воспаление слюнных желез.
Лечение эпидемического паротита
Госпитализируют больных из закрытых детских коллективов (детские дома, интернаты, воинские части). Как правило, больных лечат на дому. Госпитализация показана при тяжёлом течении болезни (гипертермия свыше 39,5 °С, признаки поражения ЦНС, панкреатита, орхита). В целях уменьшения риска развития осложнений вне зависимости от тяжести течения заболевания весь период лихорадки пациенты должны соблюдать постельный режим. Показано, что у мужчин, не соблюдавших постельный режим в первые 10 дней болезни, орхиты развивались в 3 раза чаще.
В острый период заболевания (до 3–4-го дня болезни) больные должны получать только жидкую и полужидкую пищу
Учитывая нарушения саливации, большое внимание следует уделять уходу за полостью рта, а в период выздоровления необходимо проводить стимуляцию секреции слюны, используя, в частности, лимонный сок
Для профилактики панкреатитов целесообразна молочно-растительная диета (стол № 5). Показано обильное питьё (морсы, соки, чай, минеральная вода).
При головной боли назначают метамизол натрия, ацетилсалициловую кислоту, парацетамол. Целесообразно назначать десенсибилизирующие препараты.
Для уменьшения местных проявлений болезни на область слюнных желёз назначают светотеплолечение (лампа-соллюкс).
При орхите применяют преднизолон в течение 3–4 дней в дозе 2–3 мг/кг в сутки с последующим уменьшением дозы на 5 мг ежедневно. Обязательно ношение суспензория в течение 2–3 нед для обеспечения приподнятого положения яичек.
При остром панкреатите назначают щадящую диету (в первые сутки — голодную диету). Показан холод на живот. Для уменьшения болевого синдрома вводят анальгетики, применяют апротинин.
При подозрении на менингит показана люмбальная пункция, которая имеет не только диагностическое, но и лечебное значение. При этом также назначают анальгетики, дегидратационную терапию с использованием фуросемида (лазикс) в дозе 1 мг/кг в сутки, ацетазоламида.
При выраженном общемозговом синдроме назначают дексаметазон по 0,25–0,5 мг/кг в сутки в течение 3–4 дней при менингоэнцефалите — ноотропные средства курсами по 2–3 нед.
Профилактика паротита: как защититься от болезни
Противоэпидемические меры для предупреждения заражения паротитом обязательно применяются по отношению к заболевшему – для этого его на 9-10 дней помещают в карантин, полностью ограничивая его контакты с окружающими. Детям нельзя посещать детский сад или школу, взрослым – ходить на работу. Если с больным контактировали дети, не имеющие в анамнезе вакцинации против вируса, их необходимо поместить в карантин на срок от 11 до 21 дня.
Ещё одно активное мероприятие профилактики паротита – плановая и экстренная вакцинация. Суть прививки в том, что пациенту подкожно, в область плеча или под лопаткой вводится живая ослабленная вакцина, однократно в дозе 0,5 миллилитров. Детям в 12 месяцев рекомендуется делать прививку впервые. Повторная вакцинация проводится в возрасте 6 лет. При этом используют моновакцину (только от паротита), или же вакцину с антителами против паротита, кори и краснухи (так называемая КПК). Ревакцинация моновакциной проводится не ранее, чем через 4 года после последнего раза.
Неспецифические меры, которые назначаются во время повышенной эпидемиологической опасности среди населения, а также в случае, если в доме есть заболевший:
- проветривание помещений, где находится больной;
- дезинфекция предметов в очаге эпидемии, в том числе тех, с которыми контактирует больной (посуда, бельё, игрушки, одежда);
- ношение марлевых повязок;
- иммунопрофилактика.
Иммунизация населения (укрепление неспецифического иммунитета) состоит в отказе от курения и приёма алкоголя, постоянных пеших прогулках и достаточном пребывании на свежем воздухе, правильном сбалансированном питании. В качестве профилактики для детей в очагах паротита, педиатрия допускает назначение иммуномодуляторов типа Циклоферона, Интерферона, Виферона.
Профилактика формирования послеоперационного паротита включает в себя тщательную гигиену полости рта (постоянные полоскания, чистка зубов и массаж дёсен), предупреждение обезвоживания. Пациенту также рекомендуется периодически рассасывать дольку лимона, чтобы стимулировать слюноотделение – приём, используемый для недопущения застоя слюны.
В очагах эпидемии противоэпидемические мероприятия заключаются в проведении экстренной вакцинации всех невакцинированных взрослых. Ношение масок и марлевых повязок, а также постоянная дезинфекция предметов, с которыми контактируют люди – важные меры для предупреждения распространения вируса. Также в качестве профилактики свинки может объявляться карантин в детских учреждениях, обычно на срок до 21 дня.
Признаки заболевания свинкой
Заболевание протекает в несколько стадий.
Инкубационный период (продолжительность 12-21 день). Происходят следующие процессы:
- вирусы проникают в слизистую оболочку верхних дыхательных путей;
- попадают в кровь;
- разносятся по организму, накапливаются в железистой ткани;
- вновь выходят в кровь. В это время их уже можно обнаружить методами лабораторной диагностики.
Период клинических проявлений. При обычном течении заболевания появляются признаки интоксикации организма и воспаления желез в области челюстей и ушей. Этот период длится 3-4 дня, если не возникает осложнений.
Выздоровление. В это время симптомы заболевания ребенка свинкой постепенно исчезают. Этот период длится до 7 дней. Примерно до 9 дня с начала появления симптомов малыш может заразить окружающих.
Первые признаки
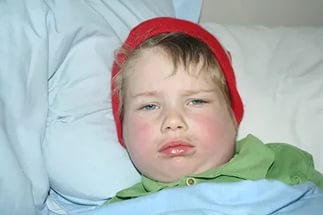
Первые признаки недомогания возникают у детей за сутки до появления припухлости лица. К ним можно отнести отсутствие аппетита, слабость, озноб, повышение температуры до 38°-39°, ломоту в теле, головную боль. Все это последствия отравления организма продуктами жизнедеятельности микроорганизмов.
Ребенок все время хочет спать, но не может заснуть. Маленькие дети капризничают.
Возможно учащение у больного пульса, понижение артериального давления. При тяжелой форме заболевания температура может доходить до 40°.
Основные проявления
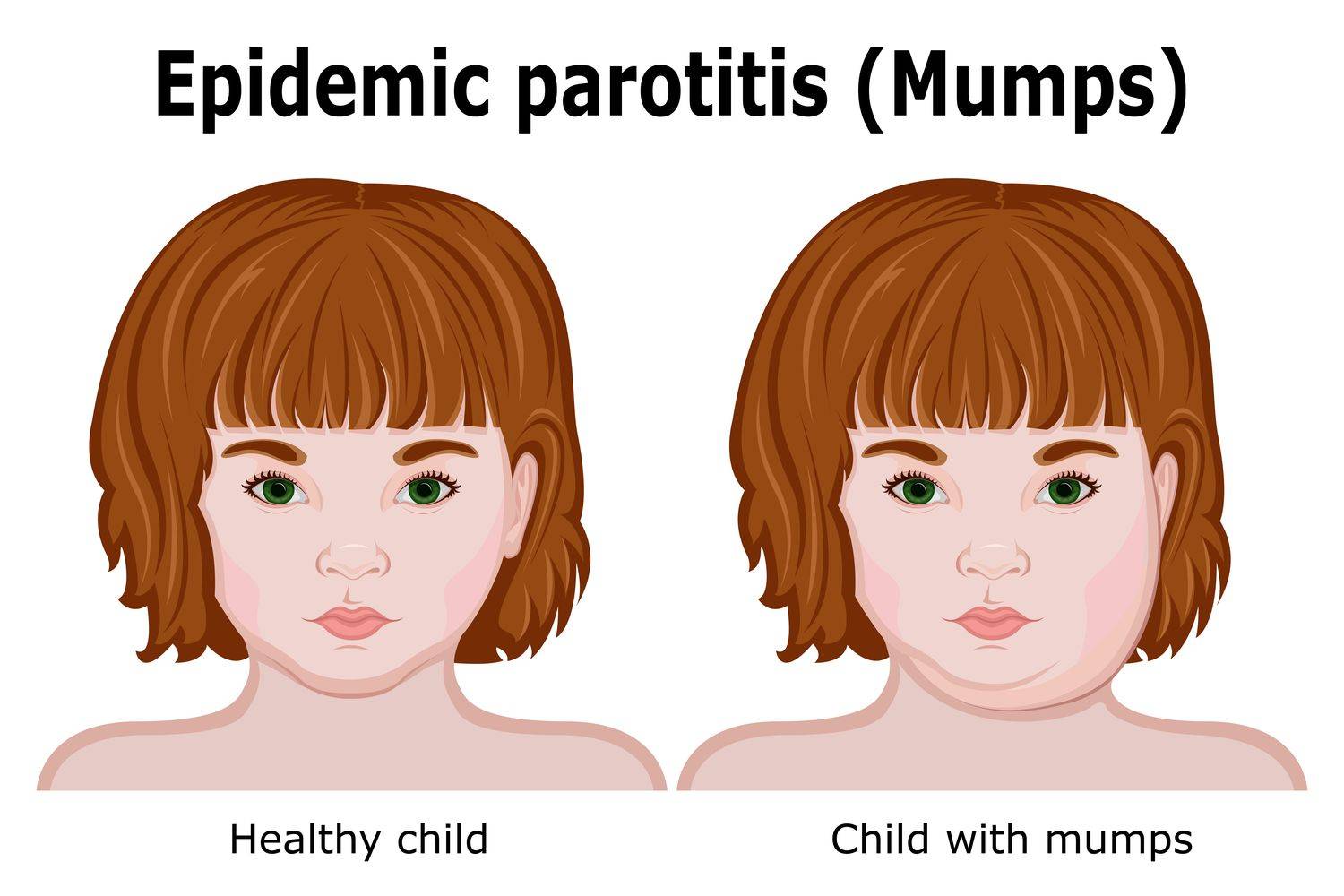
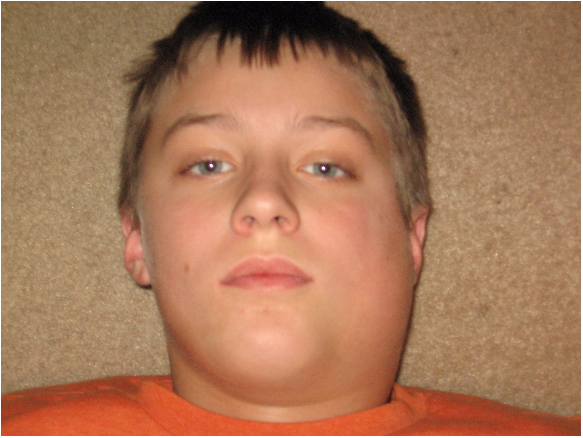
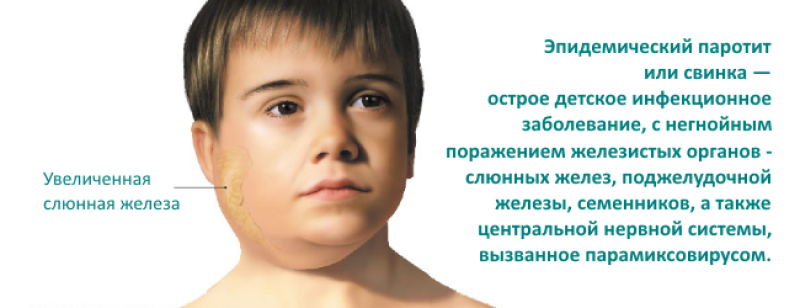
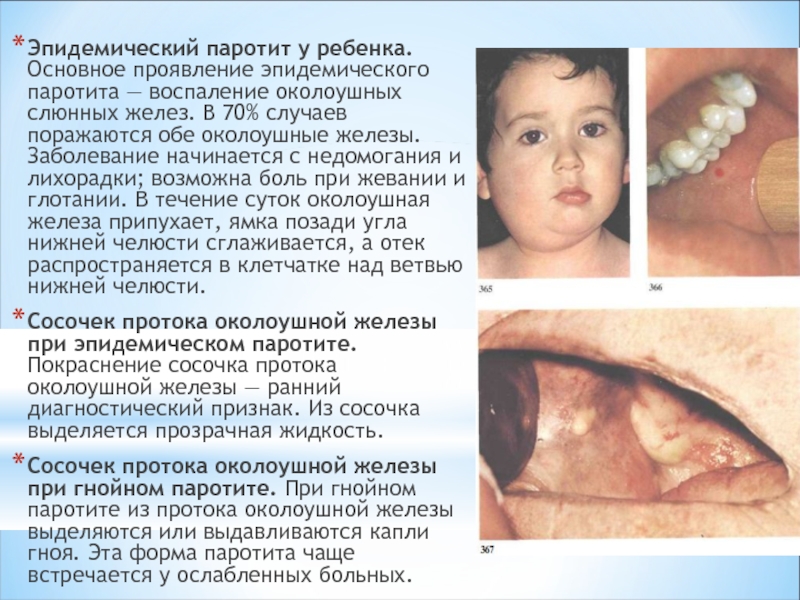
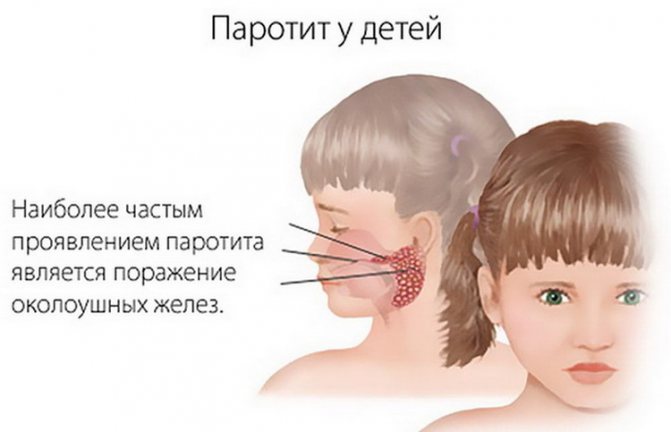
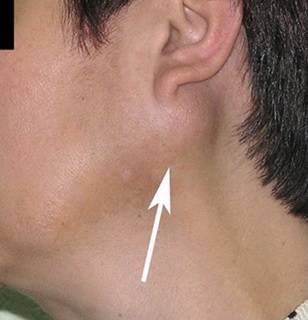
У детей появляется боль в мочках ушей, опухают гланды. Трудно глотать, жевать, разговаривать, боль отдает в уши. Может наблюдаться повышенное слюнотечение.
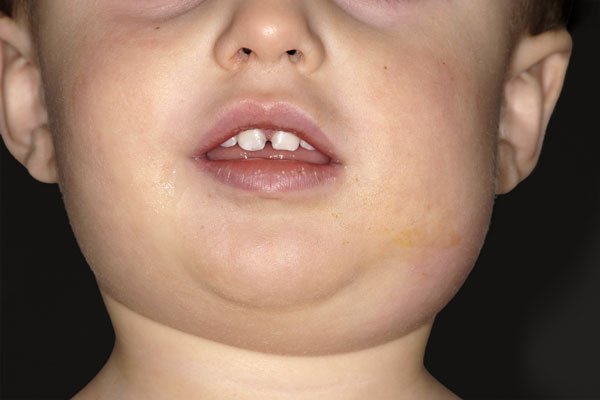
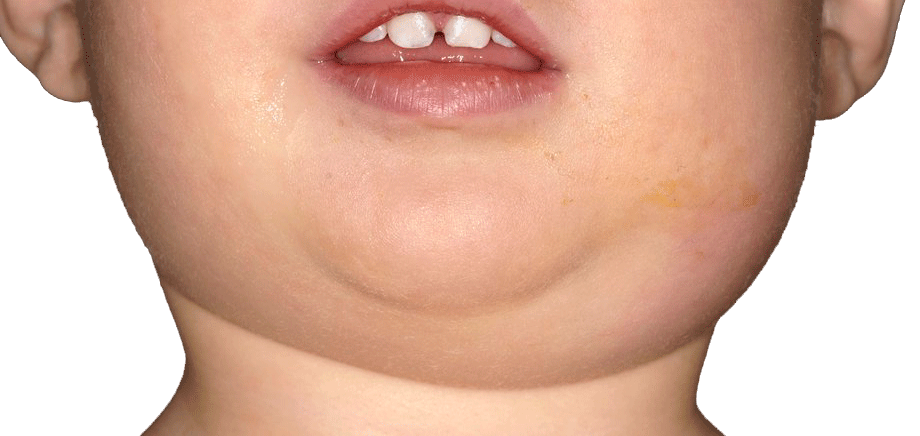
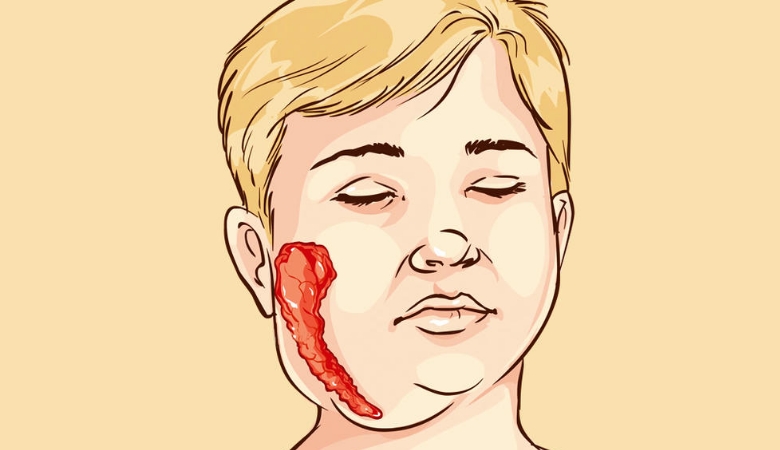
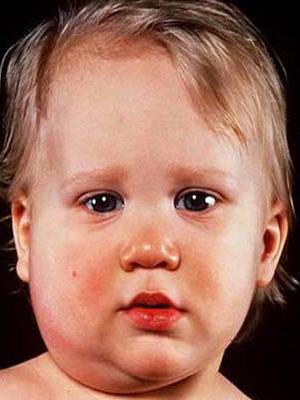
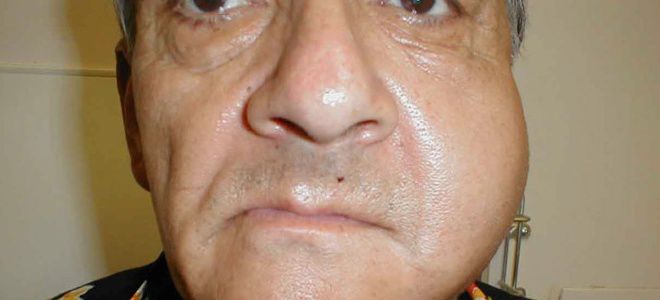
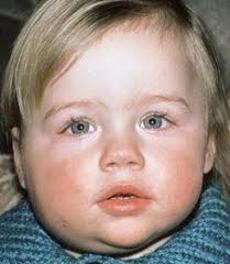
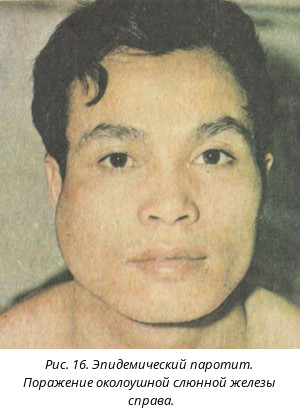
Слюнные железы чаще всего опухают с обеих сторон, хотя возможна и односторонняя форма заболевания. Отекают не только околоушные, но и подъязычные и подчелюстные слюнные железы. Поэтому воспаление слюнных желез приводит к сильному опуханию щек, околоушной области и шеи.
Кожа поверх отека около ушей краснеет, начинает лосниться. Увеличение припухлости наблюдается в течение 3 дней, после чего идет обратный процесс постепенного медленного уменьшения размеров опухоли. У взрослых и подростков припухлость может не спадать в течение 2 недель, у маленьких детей она уменьшается гораздо быстрее. Чем старше ребенок, тем тяжелее он переносит заболевание.
Особенности развития паротита у мальчиков и у девочек
При заболевании паротитом у мальчиков примерно в 20% случаев происходит вирусное поражение эпителия яичек (орхит). Если это происходит в период полового созревания, то последствием осложненного заболевания может стать бесплодие.
Признаками возникновения такого состояния является поочередное опухание и покраснение яичек, боль в них, повышение температуры. Может произойти также воспаление предстательной железы (простатит), проявлениями которого становятся боли в области паха, учащенное болезненное мочеиспускание.
У девочек осложнением свинки может быть воспаление яичников (оофорит). При этом возникают тошнота, боли в животе, у девочек-подростков появляются обильные желтые выделения, может произойти задержка полового развития.
Признаки поражения нервной системы
В редких случаях вирус поражает не только железистые ткани, но и центральную нервную систему. Это приводит к возникновению менингита (воспалению оболочек головного и спинного мозга). Это заболевание, которое может представлять угрозу для жизни детей. Его проявления очень характерны (напряжение мышц спины и шеи, которое заставляет ребенка принять особую позу), рвота, не приносящая облегчения, высокая температура.
Предупреждение: Признаком возникновения осложнений является резкое повышение температуры после заметного улучшения состояния больного, когда температура уже падала до нормальной. Даже если ребенок, больной свинкой, чувствует себя вполне удовлетворительно, он должен находиться под наблюдением врача до полного выздоровления.
Последние эпидемии
В 2004–2010 гг. произошли вспышки паротита в Англии, США и Молдове, болели чаще всего подростки. Во время вспышки в США в школах для детей-ортодоксальных евреев (3500 случаев) среди заболевших 89% были полностью привиты. Считается, что тесные контакты способствуют преодолению иммунной защиты. Вспышка была погашена введением 3-й дозы вакцины.
В 2006 г. в России был зарегистрирован самый низкий показатель заболеваемости эпидемическим паротитом за всю историю наблюдений — 1,64 на 100 тыс. населения. По сравнению с 1981 г. заболеваемость уменьшилась в 294 раза. Заболеваемость эпидемическим паротитом за последние пять лет неуклонно снижалась, что явилось следствием высокого уровня охвата детей вакцинацией и особенно ревакцинацией с 72% в 1999 году до 96,5% в 2006 году. По состоянию на 01.01.2014 в нашей стране заболеваемость составила 0,2 на 100 тыс. человек.
Что такое свинка?
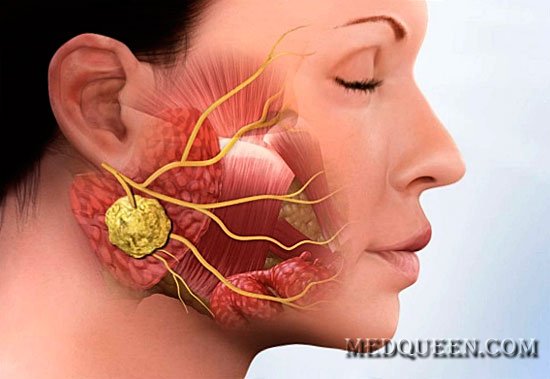
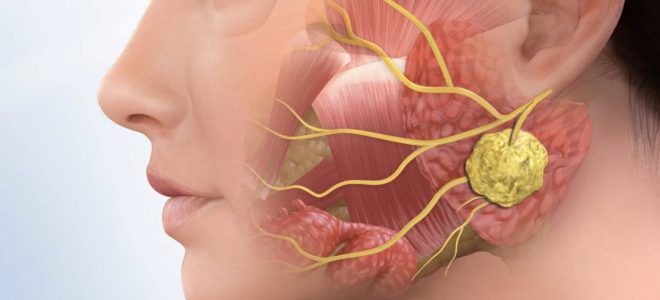
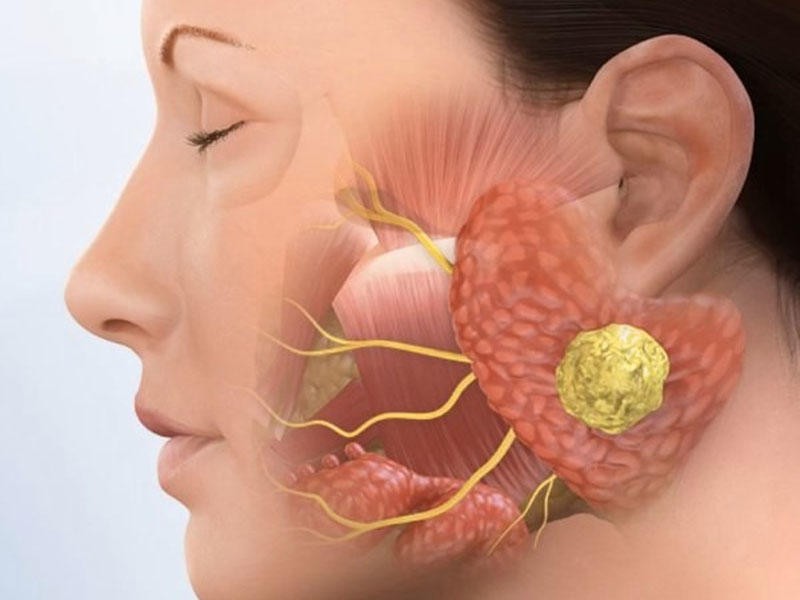
Данная патология известна уже давно, в V веке ее описание встречается в трудах Гиппократа. Хотя природу болезни люди смогли распознать лишь в ХХ веке, а первая вакцинация была произведена лишь в 1945 г. Паротит – это весьма заразная инфекция. Название произошло от латинского «glandula parotidea» – так называется околоушная слюнная железа: она воспаляется, когда вирус попадает в организм. Внешне такая болезнь как свинка легко идентифицируется. При ней поражается железистая ткань, чаще за ушами и на шее. Лицо опухает, округляется, как у поросенка, отсюда народное название.
Свинка – причины заболевания
Вирус паротита принадлежит к семейству парамиксовирусов и не отличается большой устойчивостью к внешним факторам, но способен сохраняться при комнатной температуре до 3-4 дней, а в низкой – до полугода. Заболевание регистрируется повсеместно и на протяжении всего года, пик – зимне-весенний период. Восприимчивость к вирусу – 50%. Заражение облегчают такие факторы, как:
- респираторные заболевания;
- ослабленный иммунитет;
- высокая плотность населения.
Свинка – как передается болезнь?
Подхватить вирус можно только от другого человека и при продолжительном контакте. Источник одновременно является и переносчиком и хранителем инфекции. За неделю-полторы до проявления симптомов заболевший может передавать вирус дальше, выделять его в окружающую среду, откуда он через слизистую оболочку носоглотки попадает в другой организм. Возбудитель паротита передается через слюну, воздушно-капельным путем. Дети заражаются друг от друга во время совместных игр, нахождения в одном помещении. Инфекция попадает в организм новой жертвы несколькими способами:
- при разговоре (или другом близком контакте);
- поцелуе;
- кашле или чихании инфицированного.
Свинка детская болезнь. Самый распространенный возраст инфицированных – от 4 до 8 лет, хотя опасность остается до 15-17 лет. В более раннем возрасте подхватить вирус сложнее – малышей до года защищает иммунитет матери, т.е. переданные ею во время беременности защитные антитела. Заражение во взрослом возрасте возможно, но происходит это гораздо реже.
Свинка – последствия
Последствия паротита сказываются не сразу. В дальнейшем он может отразиться на нервной системе и репродуктивной. Инфекция поражает слюнные железы или железистые органы, такие как:
- яички;
- яичники;
- предстательная железа;
- поджелудочная;
- молочная;
- щитовидка.
Чем меньше возраст заболевшего, тем ниже вероятность того, что настанут серьезные проблемы в дальнейшем. Легкое течение недуга проходит без осложнений. Тревожиться можно, когда средние и тяжелые формы приняла болезнь свинка; последствия у мальчиков иногда самые серьезные. Они проявят себя лишь в подростковом возрасте в виде орхита – воспаления яичка. Недугу подвержен каждый третий юноша, переболевший паротитом, а если вирус поразил сразу два яичка, это грозит бесплодием. Особенно когда свинку подхватили в зрелом возрасте. Другие возможные явления после болезни:
- Сахарный диабет. Возможен, если паротит осложнился панкреатитом.
- Глухота. Случается, если болезнь поражает внутреннее ухо или слуховой нерв.
- Синдром «сухого глаза». Быстрое высыхание слизистой оболочки провоцирует воспаление слезных желез.
- Снижение чувствительности – если болезнь свинка стала причиной менингита, воспаления спинного, головного мозга.
Можно ли заболеть свинкой повторно?
Эпидемический паротит – болезнь, которой невозможно переболеть дважды. Вирус оставляет после себя стойкий иммунитет. В крови в течение всей жизни продолжают циркулировать антитела, которые нейтрализуют попавший на слизистые вирус. Повторная атака будет отбита. Однако ничтожная вероятность повторного заболевания (от 0,5 до 1%) все же остается. Риск повышается до 25% после переливания крови и трансплантации костного мозга, когда большая часть антител из организма выводится.
Лечение эпидемического паротита
Показаниями к госпитализации служат эпидемиологические и клинические критерии. Обязательной госпитализации подлежат пациенты (прежде всего дети) из закрытых коллективов — детских домов, школ-интернатов, детских лагерей отдыха, санаториев, воинских частей, казарм, общежитий и т.д. Клиническими показаниями к госпитализации служат тяжёлое течение заболевания (гипертермия, поражение ЦНС, панкреатит, орхит), сопутствующие острые и хронические заболевания, осложнённое течение заболевания. Госпитализация осуществляется либо в специализированные отделения, либо в боксированные палаты.
В целях снижения риска развития тяжёлого и осложнённого течения заболевания, больные весь лихорадочный период должны соблюдать постельный режим
Большое внимание следует уделять гигиене полости рта (снижение саливации!!!)
В связи с поражением слюнных желёз (и возможно других пищеварительных желёз), нарушается нормальный процесс пищеварения, что требует соблюдения в острый период заболевания диеты. Больные должны получать в первые дни болезни только жидкую и полужидкую пищу. При наличии признаков панкреатита больным назначается стол №5. Показано обильное питьё (чай, фруктовые соки, компоты, кисели).
Этиотропное лечение не разработано. Больные получают патогенетическую и симптоматическую терапии. Применение гамма-глобулина для лечения больных эпидемическим паротитом оказалось малоэффективным.
Рекомендуется частое полоскание и орошение полости рта растительными травяными отварами и настойками (ромашки) или просто кипяченой водой.
По показаниям проводится оральная и/или парентеральная дезинтоксикационная терапия с использованием глюкозо-солевых растворов по общепринятым принципам. Жаропонижающие препараты назначаются исключительно только при повышении температуры тела выше 38,5°С. Показано проведение десенсибилизирующей терапии, приём ферментных препаратов желудочно-кишечного тракта, нестероидные противовоспалительные препараты коротким курсом.
При появлении признаков орхита показано парентеральное (реже оральное) назначение кортикостероидных препаратов (преднизолон) в течение 3-4 дней в дозе 2-3 мг/кг массы тела/сутки, в качестве отвлекающей терапии — холодные компрессы на мошонку. При расширении режима — ношение суспензория в течение 1-2 недель.
При наличии признаков панкреатита показаны щадящая диета, холод на живот, в первые сутки — голодная диета. По показаниям — парентеральное введение ингибиторов протеолитических ферментов (гордокс, контрикал, трасилол).
При подозрении на менингит, после проведения люмбальной пункции и подтверждения диагноза менингита — лечение проводится по общим принципам лечения вирусных серозных менингитов.
При развитии менингоэнцефалита проводится интенсивная терапия, направленная на борьбу с отёком мозга (детоксикация, дегидратация, коррекция метаболических расстройств, назначение глюкокортикоидов), противосудорожные, седативные препараты.
Выписка переболевших при отсутствии осложнений производится после клинического выздоровления под контролем нормализации показателей активности диастазы (амилазы).
У мужчин
Свинка вирусная болезнь, которая обычно возникает в детском возрасте, но встречается и у взрослых. Она поражает слюнные железы (чаще всего) и другие железистые органы — поджелудочную железу, яички. Серьезность представляют последствия этого вирусного заболевания, одним из которых является бесплодие.
Свинка и бесплодие у мужчин
Паротит вызывает воспаление тканей яичек — орхит, самое общераспространенное осложнение у мужчин. При отеке в период воспаления повреждаются кровеносные сосуды, что приводит к патологии в органах. Присутствие других инфекций в организме может дать развиться гнойному воспалению. Может понадобиться хирургическое вмешательство, что еще более увеличит риск получения бесплодия. Несвоевременное лечение может явиться причиной снижения выработки сперматозоидов или полностью прекратить ее.
Свинка бесплодие у мужчин вызывает, если они переболели в том возрасте, когда уже началось половое созревание или во взрослом возрасте. У взрослых свинка развивается, если они небыли привиты от паротита в детстве. Прививка обеспечивает организм иммунитетом против вируса на 20 лет. В некоторых странах паротит достаточно распространен, поэтому перед путешествием, чтобы избежать заражения вирусом, нужно сделать прививку. В нашей стране она известна под названием «КПК»
Из-за чего происходит бесплодие у мужчин при свинке
Бесплодие у мужчин во многих случаях возникает из-за орхита или орхоэпидидимита. Осложнение в виде невозможности иметь детей возникает примерно у 11 процентов перенесших двустороннее воспаление яичек. Симптомами орхита является сильный отек и боль в яичках, все это происходит на фоне высокой температуры. При этом могут быть боли в живота, тошнота и рвота. Если не распознать и не лечить заболевание, это приведет к атрофии тканей яичек и аутоиммунным нарушениям.
Диагностика Эпидемического паротита (свинки):
В типичных случаях распознавание эпидемического паротита трудности не представляет. Поражение околоушных слюнных желез при других инфекционных заболеваниях является вторичным и имеет характер гнойного поражения. Другие заболевания желез (рецидивирующий аллергический паротит, болезнь Микулича, камни протоков слюнных желез, новообразования) характеризуются отсутствием лихорадки и длительным течением. Наибольшую опасность представляют случаи, когда врач принимает за паротит токсический отек шейной клетчатки при токсической или субтоксической дифтерии зева. Однако внимательный осмотр больного, в частности фарингоскопия, позволяет без труда дифференцировать эти заболевания.
Большие трудности представляет дифференциальная диагностика осложненных форм эпидемического паротита, особенно если поражение слюнных желез выражено не резко или отсутствует.
Паротитный серозный менингит следует дифференцировать от серозных менингитов другой этиологии, прежде всего от туберкулезного и энтеровирусного. Помогает в диагностике тщательное обследование слюнных желез и других железистых органов (исследование амилазы мочи), наличие контакта с больным эпидемическим паротитом, отсутствие заболевания паротитом в прошлом. Туберкулезный менингит характеризуется наличием продромальных явлений, относительно постепенным началом и прогрессирующим нарастанием неврологической симптоматики. Эн-теровирусные менингиты встречаются в конце лета или начале осени, когда заболеваемость эпидемическим паротитом резко снижена.
Острый панкреатит приходится дифференцировать от острых хирургических заболеваний брюшной полости (острый холецистит, аппендицит и др.). Орхиты дифференцируют от туберкулезного, бруцеллезного, гонорейного и травматического орхита.
Из лабораторных методов подтверждения диагноза наиболее доказательным является выделение вируса паротита из крови, смывов из глотки, секрета околоушной слюнной железы, цереброспинальной жидкости и мочи. Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2-3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что дает возможность наиболее быстро получить ответ. Серологические методы позволяют выявить нарастание титра антител только через 1-3 нед от начала заболевания, для чего используют различные методы.
Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РТГА). Исследуют парные сыворотки; первая берется в начале болезни, вторая — спустя 2-4 нед. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
Симптомы и клиническая картина заболевания
Как правило, скрытый период течения эпидемического паротита длится около 2-2,5 недель. После этого вирус активизируется и проявляет себя следующими симптомами:
- недомогания;
- слабость, быстрая утомляемость;
- подъем температуры тела до 38-39 градусов;
- снижение аппетита;
- сухость во рту;
- боли в области уха, связанные с тем, что эпидемический паротит воздействует на околоушные слюнные железы.
Болезненность пораженных желез возрастает при разговоре или жевании. При этом они увеличиваются в размерах и приводят к натяжению кожи, появлению отеков в месте развития воспалительного процесса, которые нередко переходят на поверхность шеи. Наиболее интенсивно острый эпидемический паротит у детей развивается в течение 4-5 дней после окончания инкубационного периода, а затем припухлость постепенно сокращается. В зависимости от степени выраженности симптомов, клиническое течение эпидемического паротита разделяют на три вида:
- легкое – поражены только слюнные железы, температура держится 1-2 дня, самочувствие ребенка меняется незначительно;
- средней тяжести – эпидемический паротит поражает не только слюнные железы, но и другие железисты органы. Лихорадка сопровождается длительной высокой температурой, головной болью, нарушениями аппетита и сна;
- тяжелое – температура достигает 40 градусов, держится не менее недели, инфекция поражает важнейшие системы организма, включая ЦНС. Сильно выражена отечность слюнных желез и прочие характерные признаки свинки.
Важный момент: эпидемический паротит, профилактика и лечение которого были начаты слишком поздно, приводит к воспалению мозговых оболочек (менингиту), панкреатитам, артритам, поражению органов слуха и дальнейшему развитию необратимой глухоты.
Осложнения при свинке
Свинка может вызывать ряд осложнений. Они могут беспокоить вас, но редко бывают серьезными и обычно проходят по мере выздоровления.
Воспаление яичек
У одного из четырех больных мужчин, достигших половой зрелости, появляется боль и воспаление (опухание) яичек — орхит. Воспаление обычно появляется неожиданно и распространяется только на одно яичко. При этом кожа мошонки может быть горячей на ощупь и болезненно чувствительной. Орхит обычно начинается через 4-8 дней после опухания околоушных желез. В отдельных случаях осложнение может появиться вплоть до шести недель после опухания околоушных желез.
Боль можно снять обезболивающими, которые продаются без рецепта, например, парацетамолом или ибупрофеном. Если боль очень сильная, обратитесь к врачу, он может прописать более сильное обезболивающее. Также боль поможет облегчить холодный или теплый компресс яичек и специальное нижнее белье. У чуть менее половины мужчин с орхитом наблюдается небольшое уменьшение размеров яичек, а у одного из десяти мужчин уменьшается количество выделяемой спермы. Однако это почти никогда не приводит к бесплодию.
Воспаление яичников
У одной из 20 больных женщин, достигших половой зрелости, происходит воспаление яичников (оофорит), что может вызывать:
- боль в нижней части живота;
- высокую температуру;
- рвоту.
Симптомы оофорита обычно проходят после выздоровления от свинки.
Вирусный менингит
Если вирус проникает в оболочки головного мозга, может развиться вирусный менингит. Это происходит примерно в одном из семи случаев свинки. В отличие от бактериального менингита, который считается потенциально опасным для жизни, заболеванием и требует неотложной медицинской помощи. Вирусный менингит вызывает умеренные симптомы, как при простуде, и риск тяжелых осложнений невысок. Распространенные симптомы вирусного менингита – повышенная чувствительность к свету и рвота. Симптомы обычно проходят в течение 14 дней.
Панкреатит
Примерно в одном случае из 20 свинка вызывает кратковременное воспаление поджелудочной железы (острый панкреатит). Наиболее распространенный симптом – резкая боль в середине живота. Прочие симптомы острого панкреатита:
- тошнота;
- рвота;
- понос;
- отсутствие аппетита;
- высокая температура;
- болезненная чувствительность в области живота;
- пожелтение кожи и белков глаз (желтушность) — менее распространённый признак.
Хотя вызываемый свинкой панкреатит обычно протекает в легкой форме, вас могут положить в больницу для поддерживающего лечения и восстановления функции поджелудочной железы.
Редкие осложнения при свинке
Редкое, но потенциально смертельное осложнение свинки – воспаление головного мозга, которое называется энцефалит. Считается, что заболевание энцефалитом происходит у одного из 1000 больных вирусным менингитом, вызванным свинкой. Энцефалит может привести к смерти и требует лечения в отделении реанимации и интенсивной терапии.