Лечение
при болезни Пертеса должно начинаться как можно раньше, чтобы предотвратить развитие морфологических изменений и нарушение функции сустава.
В основе консервативного лечения лежит ранняя и длительная разгрузка конечности, что позволяет сохранить форму головки бедренной кости. Назначают постельный режим с накожным или скелетным вытяжением за больную ногу, ходьбу на костылях без нагрузки на больную конечность.
С целью улучшения репаративных процессов назначают медикаментозное лечение и физиотерапевтические процедуры.
Если болезнь Пертеса развивается в диспластическом суставе, то основным методом лечения у этих больных должен быть оперативный, направленный на создание оптимальных условий в тазобедренном суставе (внесуставная реконструкция сустава с ликвидацией дефицита покрытия головки бедра в результате дисплазии).
Хирургические вмешательства при остеохондропатии головки бедра позволяют сократить сроки лечения заболевания в 1,5 раза и способствуют снижению инвалидизации данной категории больных.
Вам все еще кажется, что вылечить суставы невозможно?
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах — очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-264775-2’, renderTo: ‘yandex_rtb_R-A-264775-2’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);
var m5c73e28728432 = document.createElement(‘script’); m5c73e28728432.src=’https://www.sustavbolit.ru/show/?’ + Math.round(Math.random()*100000) + ‘=’ + Math.round(Math.random()*100000) + ‘&’ + Math.round(Math.random()*100000) + ‘=7388&’ + Math.round(Math.random()*100000) + ‘=’ + document.title +’&’ + Math.round(Math.random()*100000); function f5c73e28728432() { if(!self.medtizer) { self.medtizer = 7388; document.body.appendChild(m5c73e28728432); } else { setTimeout(‘f5c73e28728432()’,200); } } f5c73e28728432();
window.RESOURCE_O1B2L3 = ‘kalinom.ru’;
Остеохондропатия берцовой кости
Данная патология представляет собой тяжелый дегенеративно-дистрофический процесс в костной ткани из-за нарушения ее кровоснабжения, структуры и жировой дистрофии костного мозга. Заболевание относится к полиэтиологическим, но выделяют ряд основных факторов, повышающих риск развития некроза:
- Травмы и дисплазия.
- Токсическое воздействие лекарственных препаратов.
- Остеопения.
- Остеопороз.
- Ревматоидный артрит.
- Ишемическая болезнь сердца.
Патологическое состояние проявляется болями в зоне тазобедренного сустава и паха, которые могут отдавать в колено, поясницу, крестец. По мере прогрессирования болезни дискомфорт приобретает постоянный характер. Пациент начинает хромать, пораженная конечность теряет свою подвижность из-за атрофии мышц.
Диагностика асептического некроза берцовой кости состоит из обзорной рентгенографии, МРТ, КТ, сцинтиграфии мягких тканей. Лечение консервативное: физиопроцедуры, прием медикаментозных препаратов, ЛФК. Операция возможна при серьезных дегенеративных изменениях.
Остеохондропатия малоберцовой кости
Малоберцовая кость – это трубчатая тонкая и длинная часть голени. Она соединяется с большой берцовой костью, состоит из тела и двух концов. Выполняет функцию наружного стабилизатора голеностопного сустава.
Дегенеративно-дистрофическое поражение малоберцовой кости зачастую протекает на фоне некроза тазовых костей и проявляется такими признаками: расширение суставной щели, уменьшение высоты эпифизов, отмирание костной ткани.
Заболевание вызывает болевые ощущения при движении и пальпации участка поражения. Патология характеризуется цикличным течением. Ее общая продолжительность занимает от 2 до 4 лет. Лечение комплексное: медикаментозные препараты, физиопроцедуры, ЛФК, минеральные комплексы.
Остеохондропатия бугристости большеберцовой кости
Болезнь Осгуда-Шлаттера – это одна из распространенных форм асептического некроза у детей. Поражение бугристости большеберцовой кости диагностируют у пациентов 10-18 лет, активно занимающихся спортом. Заболевание может быть, как односторонним, так и с симметричным поражением обеих конечностей.
Основная причина расстройства – это частые травмы и повышенные физические нагрузки. Дегенеративно-дистрофический процесс проявляется такими симптомами:
- Припухлость очага поражения.
- Локальная болезненность при пальпации и сгибании конечности.
- При пальпации определяется твердый костный нарост.
На первых стадиях дискомфорт носит периодический характер. По мере прогрессирования боли становятся стойкими, усиливаются при ходьбе, приседании. Из-за отека наблюдается умеренная деформация переднепроксимальной часть голени. Это отчетливо видно сбоку при согнутом коленном суставе. Бугристость может быть эластичной или плотной костной структуры.
При постановке диагноза учитываются рентгенологические признаки патологии. Наблюдается изменение структуры и контуров бугристости большеберцовой кости – светлые участки чередуются с темными и бесструктурными, формируется краевая полость. Дифференциацию проводят с рецидивирующим подвывихом надколенника, опухолями хрящевой ткани, отрывным переломом бугристости большеберцовой кости, остеомиелитом, инфрапателлярным бурситом.
Лечение состоит из ограничения сгибательных движений в коленных суставах больной конечности. Пациентам назначают обезболивающие, укрепляющие костную ткань и организм медикаменты. Физиотерапия направлена на стимуляцию регенеративных процессов. Хирургическое вмешательство проводится крайне редко, поскольку есть риск повреждения ростковой зоны и развития синостоза. Заболевание длится 1-1,5 года и заканчивается восстановлением костной структуры. В запущенных случаях возможна деформации очага поражения.
Болезнь Пертеса у детей – лечение
Чем меньше деформация тазобедренной головки, тем легче протекает процесс выздоровления. Болезнь Пертеса, лечение которой требует комплексного подхода, не обязательно заканчивается инвалидностью. Терапия предусматривает цель – сохранить форму головки берцовой кости. Оздоровительный курс ребенок может пройти в домашних условиях, в стационаре или в санатории. Если диагностирован асептический некроз головки бедренной кости, лечение представлено следующими аспектами:
- полная разгрузка пораженного сустава – постельный режим, передвижение на костылях;
- ношение ортопедической обуви;
- отдых на специальных кроватях;
- прохождение курса грязетерапии.
К тому же болезнь Пертеса при выраженном воспалении тазобедренного сустава предусматривает прием таких медикаментов:
- препаратов, улучшающих кровоток (Трентал, Пентоксифиллин);
- лекарственных средств с регенерирующим действием (Вобэнзим, Метилурацил);
- противовоспалительных нестероидных препаратов (Ибуфен, Нейрофен);
- биологически активных добавок (витаминов A, D и кальция).
Массаж при болезни Пертеса
Полезность этой процедуры сложно переоценить. Массаж оказывает следующее воздействие:
- придает желаемую форму мышцам;
- усиливает кровоток в атрофированных тканях;
- нормализует обменные процессы на пораженных участках.
Болезнь Пертеса у детей предполагает выполнение такого массажа:
- поглаживающие движения ягодичной области;
- выжимания, выполняемые ребром ладошки;
- разминание мышц.
Во время процедуры ребенок может лежать на боку, животе или спине. Ему следует максимально расслабить мышцы. Если остеохондропатия головки бедренной кости сопровождается сильными болевыми ощущениями, все манипуляции во время массажа должны выполняться легко. Надавливания или прочие глубокие приемы в таком случае недопустимы. Ребенок не должен испытывать дискомфорт.
Болезнь Пертеса – ЛФК
Основная цель таких упражнений – ускорить процесс выздоровления. Эти занятия помогают восстановить тонус организма. К тому же они положительно влияют на эмоциональное состояние пациента, что тоже вносит свою лепту в процесс выздоровления. Если остеохондропатия головки бедренной кости у детей диагностирована на ранней стадии, ЛФК рекомендуют проводить 2-3 месяца. При затянувшейся форме недуга заниматься нужно 1,5-2 года.
https://youtube.com/watch?v=yemp5WnpZrw%250D
Болезнь Легга-Кальве-Пертеса исключает выполнение таких упражнений:
- прыжки;
- приседания;
- подъем тяжестей;
- ходьба на большие расстояния.
Болезнь Пертеса – операция
Если консервативная терапия оказалась безуспешной, доктор может посоветовать хирургическое вмешательство. Операция проводится при затянувшейся стадии недуга. Ее делают лишь тем пациентам, которые достигли 6-тилетнего возраста. Если из-за патологии возникло укорочение мышцы, в ходе операции поврежденный сустав возвращают в первоначальное положение. Для его фиксации используется гипсовая повязка. Пациенту нужно ее носить 4-8 недель. За это время сустав «привыкает» к своему расположению.
Даже когда болезнь Легга-Кальве-Пертеса отступит, пациенту следует воздержаться от нагрузок на тазобедренные суставы. К тому же нужно исключить длительное пребывание на ногах. В период реабилитации и после него разрешены такие занятия:
- велоезда;
- лечебная гимнастика;
- плавание.
https://youtube.com/watch?v=ENUPETJpzW0%250D
Остеохондропатия надколенника
Болезнь Синдинга-Ларсена-Иогансона – это асептический некроз в области надколенника. Чаще всего данную патологию выявляют у пациентов 10-15 лет. Заболевание относится к полиэтиологическим. Дегенеративный процесс может быть связан с разрывом и отделением участка костной ткани от надколенника из-за повышенной функции четырехглавой мышцы.
Симптомы патологии:
- Нарастающие боли в области коленного сустава.
- Отек мягких тканей области поражения.
- Атрофия/напряжение четырехглавой мышцы бедра.
В некоторых случаях остеохондропатия надколенника протекает на фоне некроза бугристости большеберцовой кости, то есть синдрома Осгуда-Шлаттера.
Для диагностики применяют различные инструментальные методики. На рентгенограмме определяется поражение коркового слоя передне-нижней части надколенника, фрагментация его нижнего полюса, периостит.
Лечение состоит из комплекса консервативных методов. Пациентам показана разгрузка сустава, физиопроцедуры, массаж. Если болезнь не поддается консервативному лечению, то проводится хирургическое вмешательство с удалением пораженной кости.
Симптомы
Симптоматика варьируется в зависимости от стадии патологии. Отмечают связь прогрессирования после перенесенных инфекций с очагом воспаления в области горла, носоглотки — синусит, ангина.
Характерные признаки:
- Боль при движении. Тупая, не сильная боль в зоне пораженного сустава, колена или же по всей длине конечности.
- Изменение походки — хромота, подволакивание ноги или припадание на нее.
- Отек в зоне сустава.
- Двигательная ограниченность — в пораженной области усложнено поворачивание, сгибание, выворачивание наружу.
- Субфебрильная температура.
- Вегетативные симптомы: сильная потливость стопы, побледнение кожного покрова, морщинистость, снижение пульса в стопе, пальцах и гипотермия.
- Слабость ягодичных мышц.
Лабораторный анализ крови выявляет рост лимфоцитов и повышение СОЭ с лейкоцитозом.
Сильная боль и другие признаки, доставляющий выраженный дискомфорт, свидетельствуют о деформации головки кости и переломе, поэтому требуют немедленного лечения.
Остеохондропатия апофизов
Болезнь Шейермана-Мау – это асептический некроз апофизов, то есть отростков тел позвонков. Данную форму болезни чаще диагностируют у пациентов в период интенсивного роста, то есть 11-18 лет. Основная причина патологии – это врожденные дефекты развития межпозвоночных дисков, нарушение прочности замыкательных пластинок тел позвонков. К факторам риска относятся эндокринные заболеваний, функциональные перегрузки, травмы. То есть нарушение процесса оссификации в зоне роста тел позвонков приводит к их некрозу и деформации.
Дегенеративно-дистрофические процессы типичны для VII, VIII, IX и X грудных позвонков. Также возможно поражение пояснично-грудного и поясничного отделов. Симптомы заболевания зависят от его стадии.
Основные признаки некроза:
- На первой стадии болезненные ощущения минимальны. Возможна асимметрия надплечий лопаток, немного увеличенный грудной кифоз, паравертебральная асимметрия. На уровне патологических изменений выступают остистые отростки, пальпация которых вызывает боль. Также возможно ограничение наклонов корпуса.
- Для второй стадии характерно появление оссификации апофизов. Возникают боли в спине при длительной ходьбе или сидении, повышенная утомляемость и мышечная слабость ног, спины. Увеличение грудного кифоза, деформация. Развивается корешковый синдром с ограничением подвижности позвонков.
- Третья стадия – это слияние апофизов с телами позвонков. Для нее характерен кифоз и клиновидная деформация тел позвонков, признаки артроза позвоночника с острым болевым синдромом. Фиксированный кифоз и поясничный лордоз не поддаются коррекции.
Диагностика состоит из комплекса инструментальных и дифференциальных методик. Лечение в большинстве случаев консервативное. Пациентам назначают общеукрепляющие процедуры, прием витаминов, щадящий режим труда и отдыха. Для выработки правильной осанки необходимо подобрать жесткий матрац, также возможно ношение специального корсета – корректора осанки.
Лечебный эффект оказывает плаванье, массаж спины, физиотерапевтические процедуры. При выраженном кифозе с неврологическими осложнениями проводится хирургическое вмешательство. При своевременно начатом лечении заболевание имеет благоприятный прогноз.
Понятие остеохондропатии, ее причины
Остеохондропатия — некроз (омертвение) участка кости вследствие различных причин. Страдает также и прилежащая к кости хрящевая ткань. Болезнь протекает хронически, постепенно вызывая деформацию костей и суставов, с возрастом присоединяется артроз, ограничение подвижности (контрактура). Чаще всего болеют дети и подростки в возрасте 5-14 лет, но остеохондропатия у взрослых также имеет место. В структуре ортопедической заболеваемости она составляет 2,5-3% от общего числа обращений.
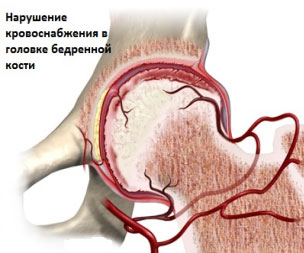
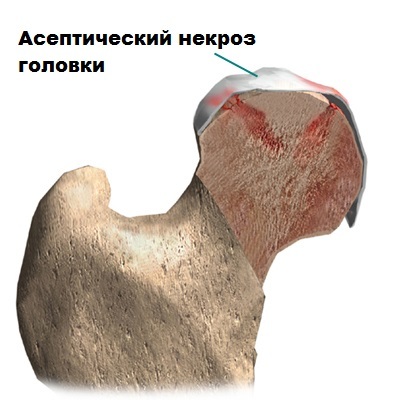
Нарушение поступления крови по артериям, идущим к эпифизу кости, приводит к развитию асептического некроза бедра и остеохондропатии
Причиной остеохондропатии является нарушение кровообращения на участке кости вблизи сустава (эпифиза), приводящее к его омертвению и связанным с ним осложнениям — деформации, переломам. К расстройству кровоснабжения могут привести следующие факторы
- Травмы: ушибы, гематомы, повреждения мягких тканей, кости, хряща.
- Гормональные и обменные нарушения, в основном в пубертатный (подростковый) период, недостаток солей фосфора и кальция.
- Недостаток белка в диете (например, у вегетарианцев).
- Усиленный рост кости, когда он опережает развитие сосудов.
- Избыточная функциональная нагрузка на суставы, особенно в детском и подростковом возрасте.
- Малоподвижный образ жизни (гиподинамия), приводящий к застою крови.
- Врожденные аномалии развития костно-суставной системы.
- Избыточный вес, увеличивающий нагрузку на кости и суставы.
- Наследственная предрасположенность (особенность структуры кости).
Диагностика
Для определения заболевания и назначения терапии необходимо обратиться за помощью к ортопеду.
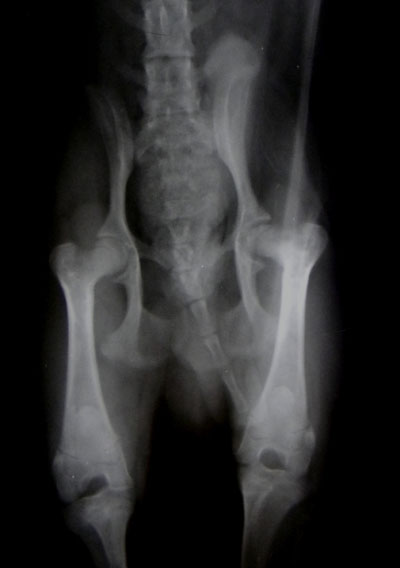
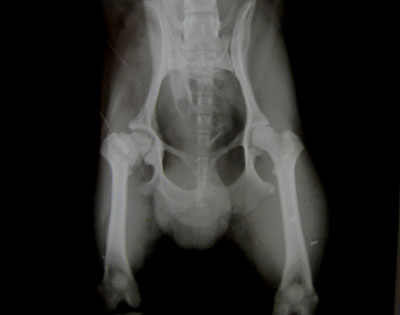
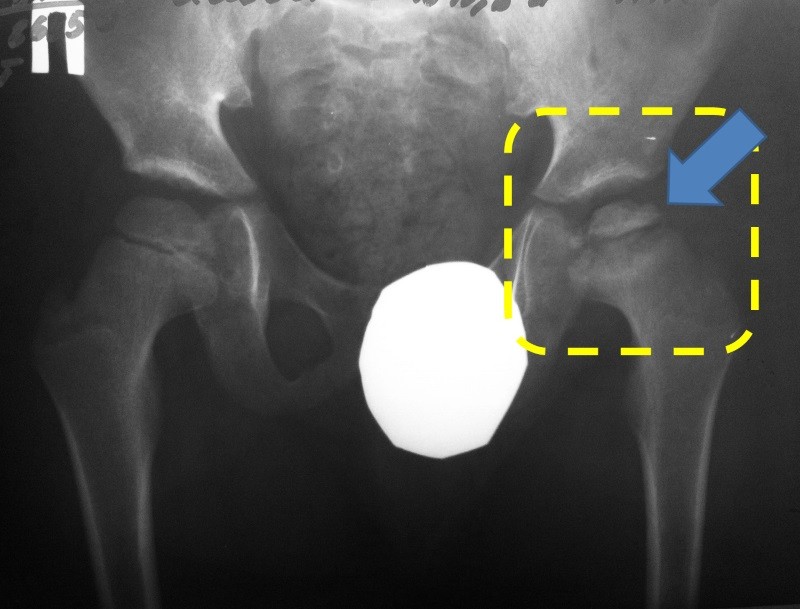
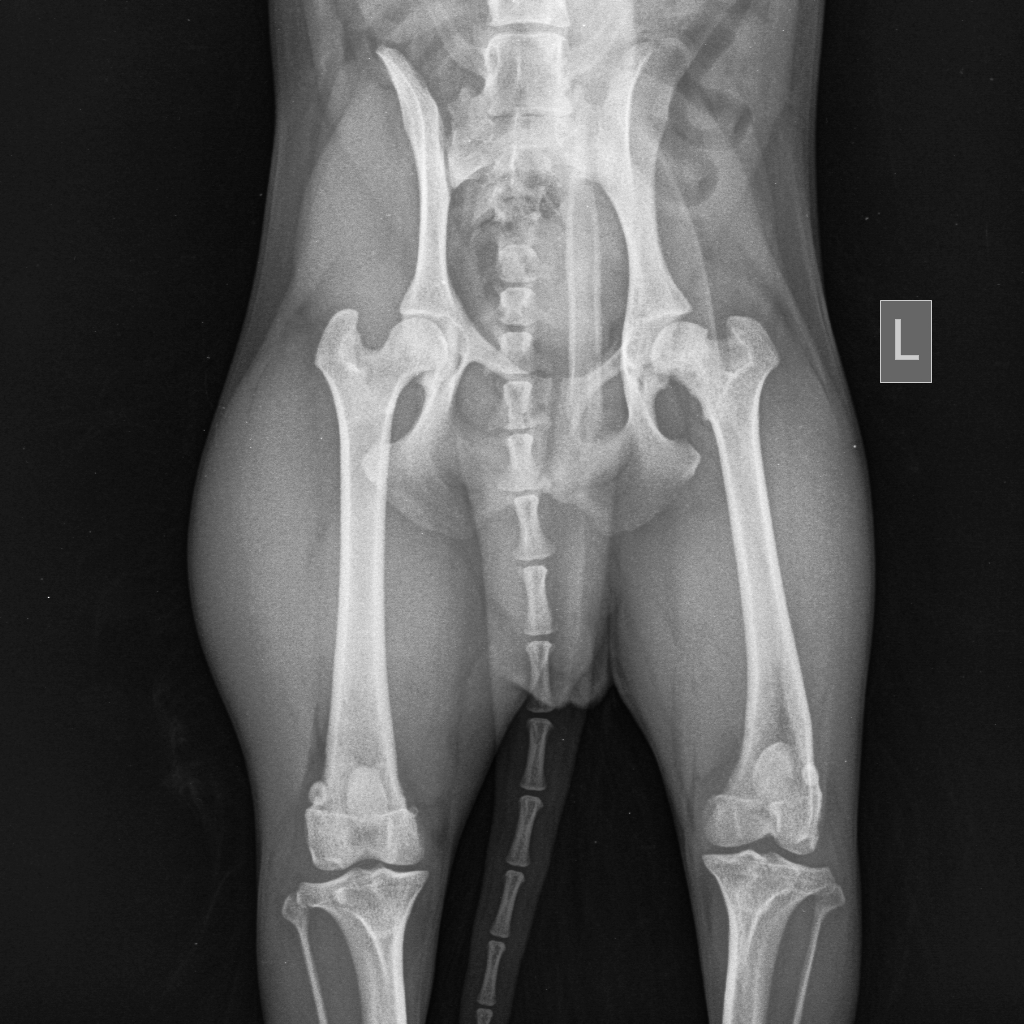
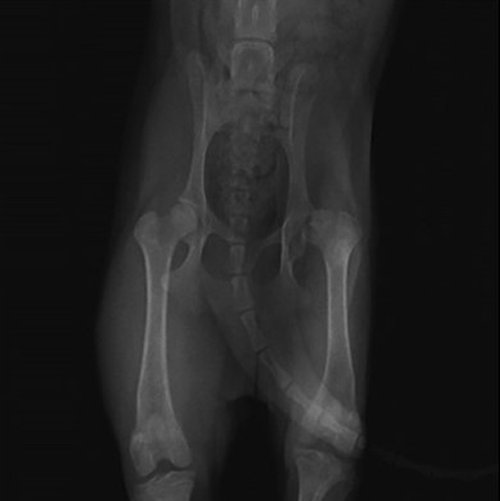
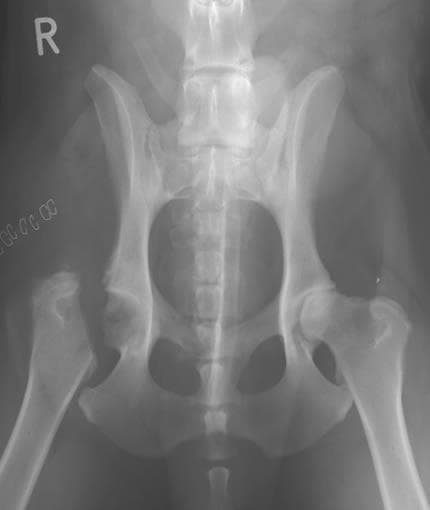
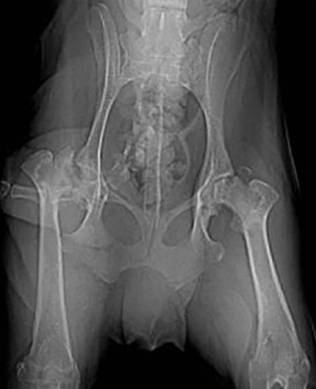
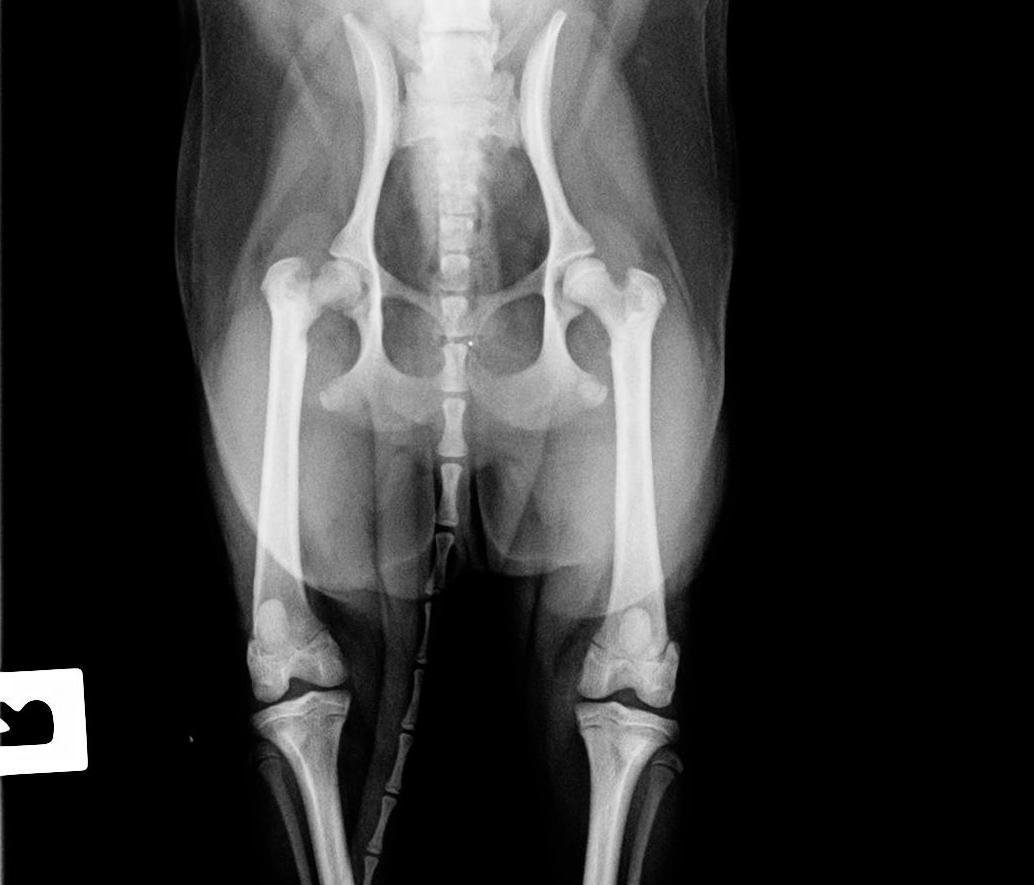
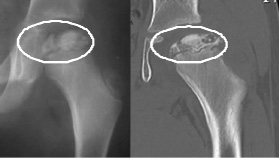
Основной метод, позволяющий получить полную информацию о стадии поражения и локализации повреждений — рентгенограмма тазобедренного сустава в разных проекциях.
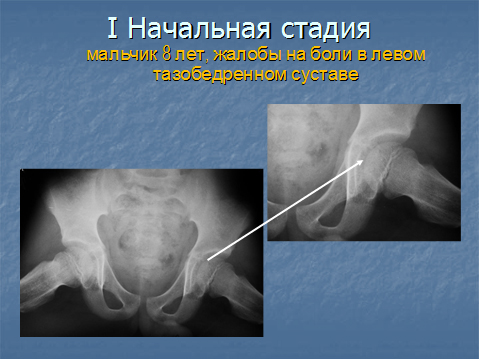
Диагностика 1-й стадии затруднительна, на 2-5 стадиях изменения очевидны. Для дополнения клинической картины на начальной стадии развития заболевания может понадобится УЗИ сустава или КТ.
Болезнь Пертеса у детей выявляется посредством рентгенографии соответственно принятой классификации. Снимки делают не только в стандартных проекциях, но и в проекции Лауэнштейна, позволяющей увидеть состояние дна вертлужной впадины и перешейка.
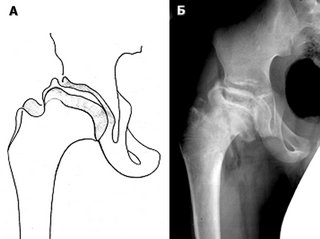
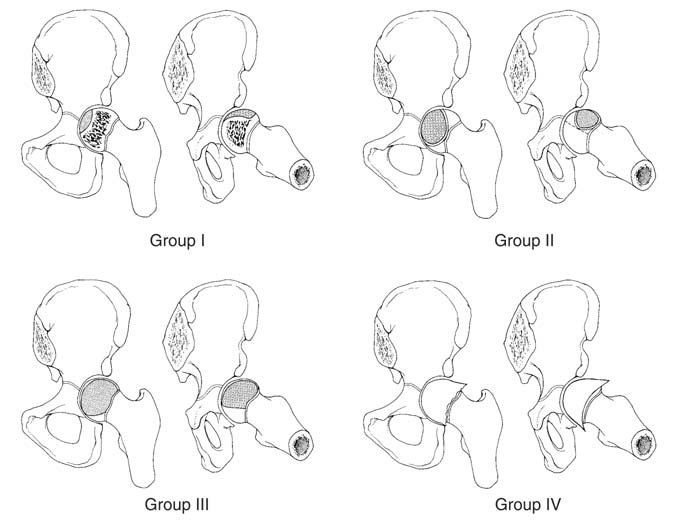
Согласно классификации Кэттерола, различают рентгенологические признаки 4 групп:
- контуры бедренной головки не изменены, изменений в метафизе нет, линии перелома не наблюдается, дефект кости бедра незначительный;
- определяются признаки деструкции и склерозирования, а также фрагментации головки кости;
- костная ткань деформирована, просматривается граница перелома;
- полное поражение головки бедра и видимые изменения суставной впадины.
- граница перелома видна только на снимке, сделанном в проекции Лауэнштейна;
- перелом показывают все снимки, контуры головки кости сохраняются;
- перелом захватывает внешнюю сторону эпифиза кости;
- перелом всей бедренной головки.
Также принято считать, что начальная стадия остеонекроза является обратимой. В случае небольшого поражения некроз достаточно быстро васкуляризируется (покрывается сетью сосудов), и перелома не происходит. Появление переломной линии свидетельствует о развитии продолжительного патологического процесса, который может длиться несколько лет.
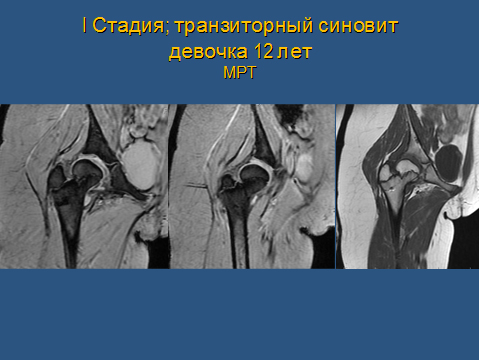
В сложных случаях для уточнения диагноза может назначаться магнитно-резонансная томография. С помощью этого высокоточного метода удается детально определить размеры и расположение поврежденного участка за несколько недель до того, как он будет заметен на рентгенограмме.
Иногда используют сонографию, чтобы оценить изменение акустической плотности кости и выявить наличие жидкости в суставе. Кроме этого, данный метод позволяет отследить динамику восстановления головки кости в ходе лечения.
Профилактика
Обязательно необходимо соблюдать профилактические меры для детей, которые входят в группу риска болезни Пертеса
Особое внимание необходимо уделять рациону малыша. Пища должна быть богата кальцием и фосфором
Ребенок должен есть рыбу, творог, молочные продукты, овощи и фрукты. Из меню исключается фаст-фуд и полуфабрикаты.
С рождения крохе нужно давать витамин Д, полезны прогулки на солнце, поскольку солнечные лучи – отличная профилактика рахита
Важно оберегать ребенка от травм, падений и ударов, особенно в раннем возрасте. Кости грудничков мягкие, легко деформируются
Чтобы избежать синдрома Пертеса у детей, все физические нагрузки для малыша должны быть дозированными, соответствовать его возрасту. Нельзя опирать кроху на ноги или заставлять ходить его раньше положенного срока. Пускай он лучше начнет ходить не в 10 месяцев, а в 1,2 года. Для его опорно-двигательного аппарата это будет полезнее.
Болезнь Легга Пертеса без лечения приводит к инвалидности. Чем младше ребенок и легче стадия, тем быстрее наступит выздоровление
Важно не упустить начало развития заболевания, чтобы вернуть крохе возможность нормально передвигаться
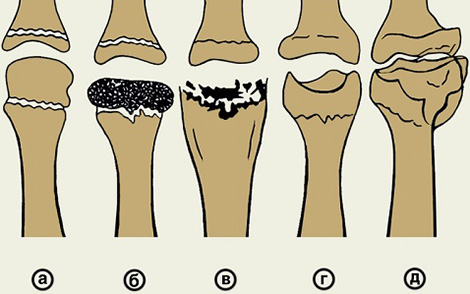
Стадии развития и клинические проявления остеохондропатии
Болезнь развивается постепенно, в течение 2-3 лет, проходя следующие 3 фазы:
- Первая стадия — начальная, когда происходит омертвение (некроз) участка кости вследствие нарушения кровообращения. Проявляется болями ноющего характера в костях, суставах или позвоночнике (в зависимости от локализации), повышенной утомляемостью, нарушением движений.
- Вторая стадия — разрушение, фрагментация кости (разделение на фрагменты). Характерно усиление болей, деформация кости, появление патологических переломов (без видимой травмы). Функция нарушена значительно.
- Третья стадия — восстановление кости. Разрушенная кость постепенно восстанавливается, дефекты восполняются костной тканью, но развиваются склеротические явления, артроз близлежащих суставов. Болевой синдром уменьшается, но может остаться деформация и ограничение функции.
Фазы развития остеохондропатии: а — нарушение кровообращения, б — развитие некроза, в — образование фрагментов кости, г, д — восстановление, заживление кости
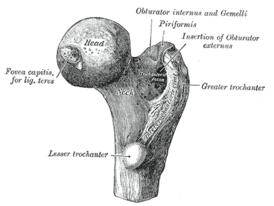
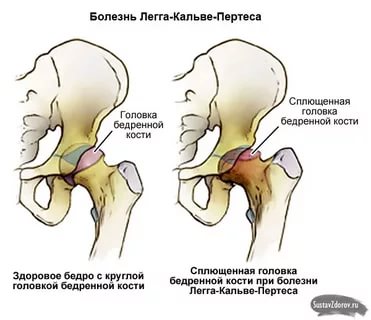
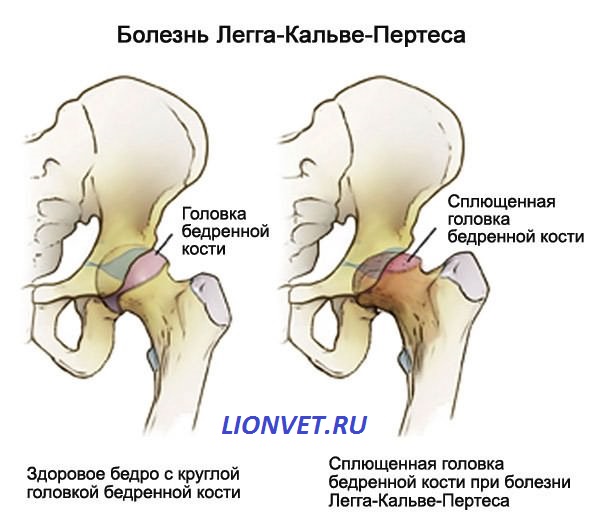
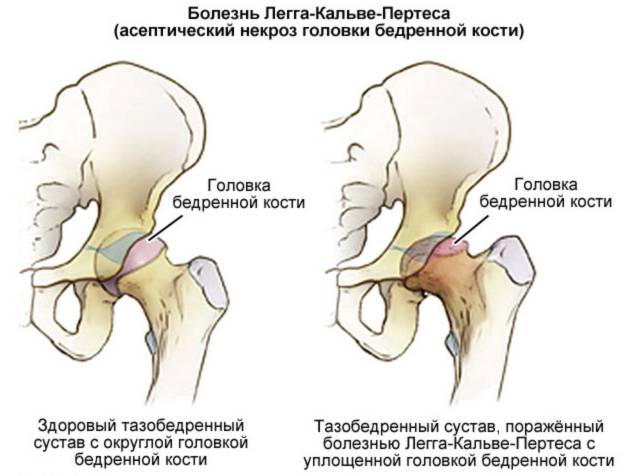
Остеохондропатия головки бедренной кости (болезнь Легг-Кальве-Петерса)
В современной литературе высказывается мнение о диспластической природе патологии, согласно которому причиной сосудистых нарушений головки бедра является патологическая ориентация компонентов тазобедренного сустава. При этом выявляются нарушения артериального и венозного кровообращения во всей нижней конечности, а не только в области тазобедренного сустава.
Клиника.
Остеохондропатия головки бедренной кости развивается медленно, вначале бессимптомно, что затрудняет диагностику заболевания на ранних стадиях развития процесса. Появляется утомляемость при ходьбе, щадящая хромота
Со временем нарастает гипотрофия мышц бедра и ягодичной области, наступает ограничение движений, особенно отведения и внутренней ротации. На эти «мелкие» симптомы дети, как правило, не обращают внимание родителей на пояляющийся симптомокомплекс
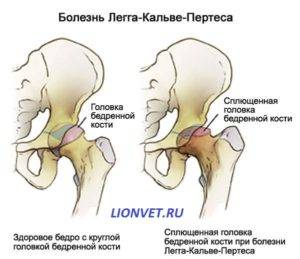
Первые признаки болезни — боль и щадящая хромота, которые заставляют больного обратиться к врачу. Боль локализуется в паху и часто носит приступообразный характер, сменяясь светлыми промежутками. При этом в начальной стадии у 75% детей болевые ощущения локализуются не только в тазобедренном суставе, но иррадиируют в область коленного сустава (так называемые «отраженные» боли). Возникает укорочение конечности, которое вначале является кажущимся (вследствие сгибательно-приводящей контрактуры в тазобедренном суставе). С прогрессированием процесса и уплощением головки бедренной кости, а также в связи с развивающимся ее подвывихом появляется истинное укорочение бедра на 2-3 см. Большой вертел на больной стороне смещается выше линии Розера-Нелатона. Иногда выявляется положительный симптом Тренделенбурга, слабостью ягодичной группы мышц. При неправильном лечении патологический процесс заканчивается деформацией головки и развитием артроза с упорным болевым синдромом и нарушением функции тазобедренного сустава.
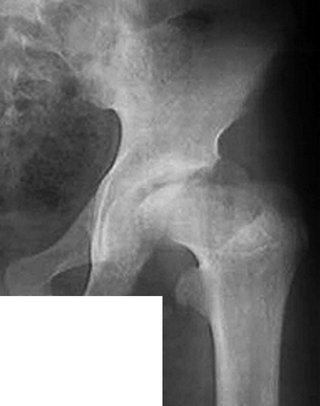
Рентгенологическое обследование
помогает в постановке диагноза. Для сравнительного анализа производят рентгеновские снимки обоих тазобедренных суставов. Наиболее полную информацию о локализации и распространенности патологических изменений в головке бедра дает компьютерная томография тазобедренных суставов.
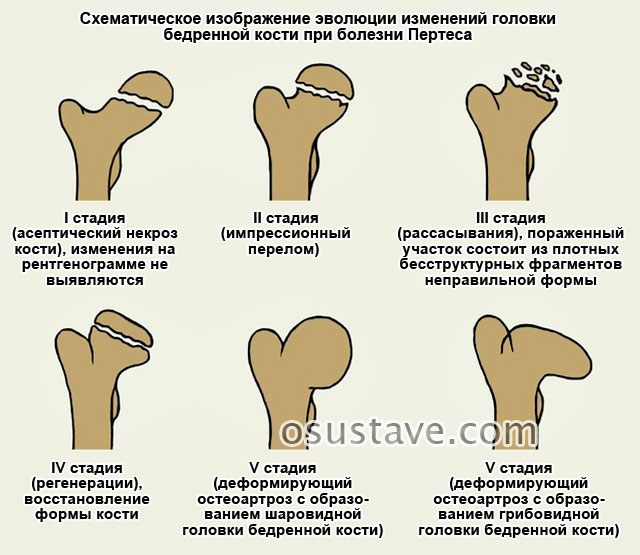
Изменения на рентгенограммах зависят от стадии процесса.
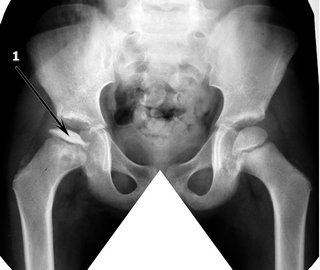
В 1 стадии — изменения отсутствуют либо выявляется остеопороз головки бедра, неоднородности и пятнистости шейки бедра, некоторого расширения щели сустава.
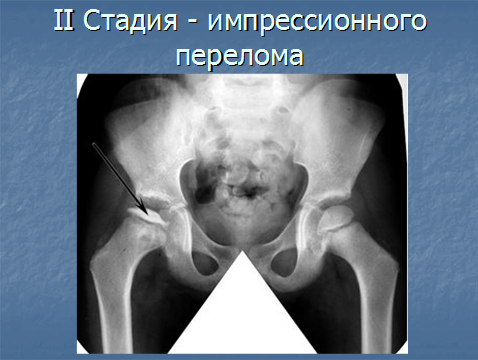
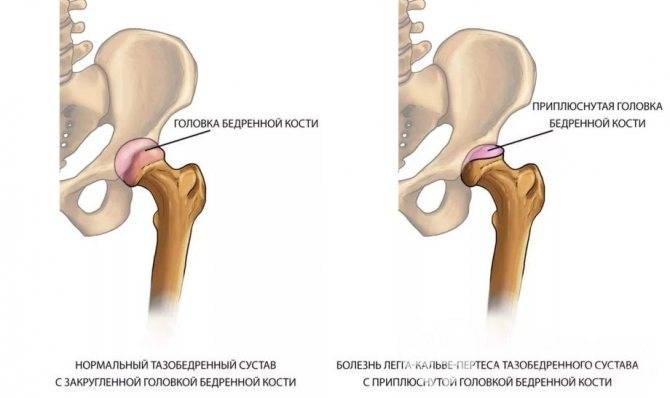
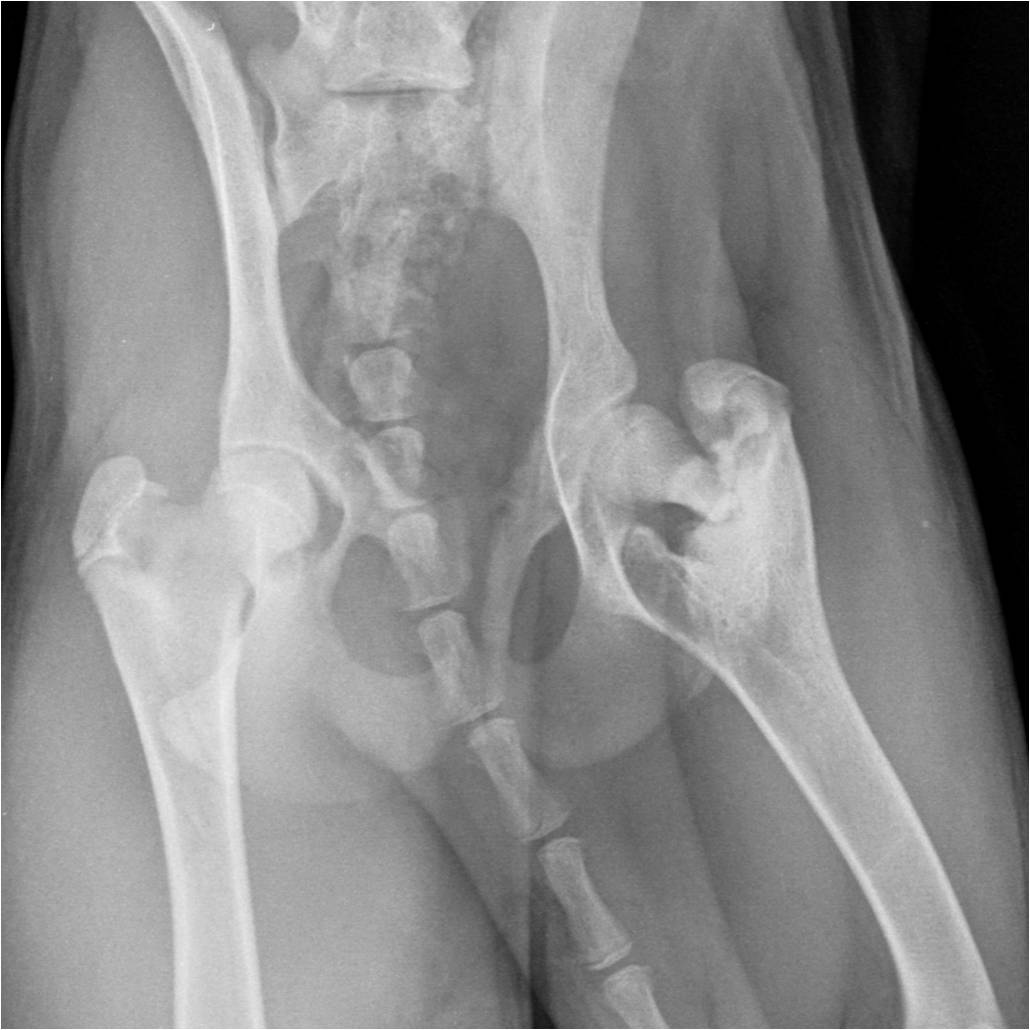
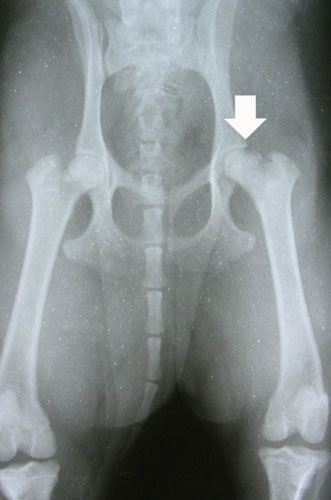
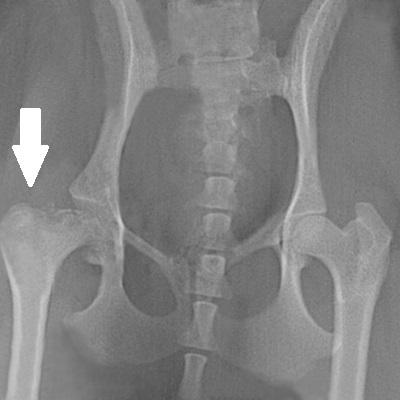
Во II стадии (импрессионного перелома) головка бедренной кости утрачивает характерную трабекулярную структуру, шейка бедра становится более остеопоротичной. Суставная щель отчетливо расширяется по сравнению со здоровым тазобедренным суставом. Головка бедра деформируется, теряет свою обычную шаровидную форму, уплотняется, выявляется ее «ложный остеосклероз» (из-за импрессии на единицу площади головки становится больше уплотненного костного вещества).
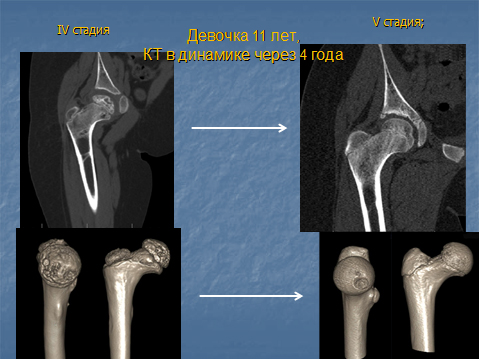
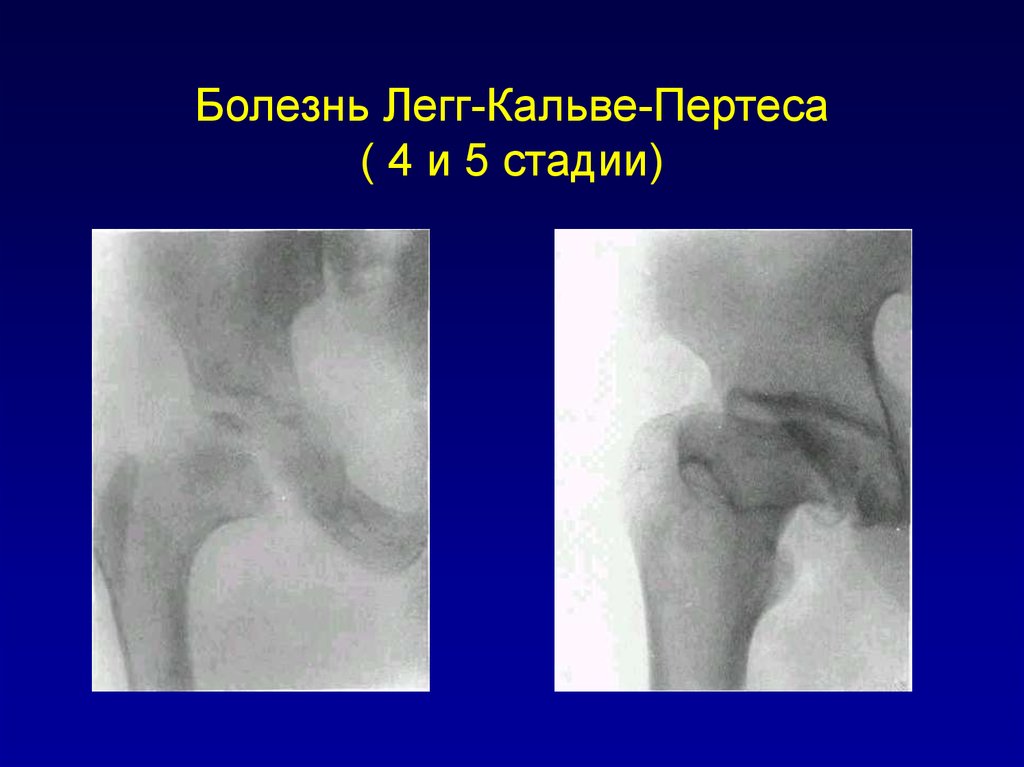
В III стадии (фрагментации эпифиза) суставная щель по-прежнему расширена, головка сплющена и как бы разделена на отдельные глыбки или неправильной формы мелкоочаговые фрагменты.
В IV стадии (репарации) эпифиз полностью замещается новообразованной костью. Завершается структурная перестройка и восстановление формы головки и шейки бедра. Суставная щель суживается и приближается по своей величине к нормальной. Если лечение было правильным, форма восстановленной головки незначительно отличается от сферической. В противном случае формируется грибовидная головка с укороченной расширенной шейкой. Выявляются признаки коксартроза.
Факторы развития болезни Пертеса
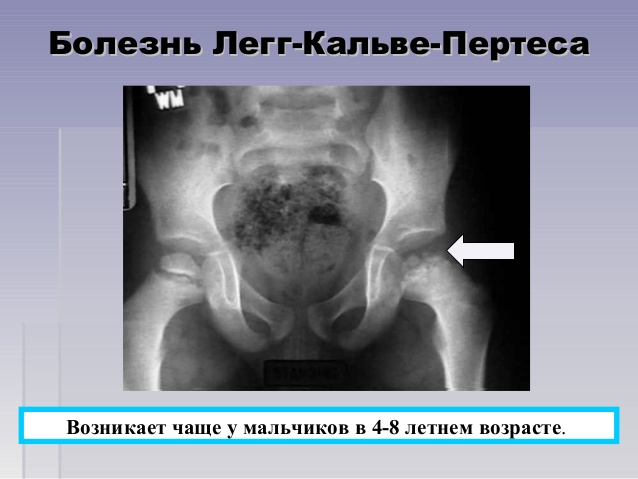
При болезни Пертеса происходит нарушение кровоснабжения головки бедра, ведущее к ее некрозу. Это часто встречающаяся патология: доля от общего числа остеохондропатий равняется 17%. Заболеванию подвержены дети от 3 до 14 лет. Девочки страдают от болезни Пертеса в 5-6 раз реже мальчиков, но у девочек заболевание протекает в более тяжелой форме.
При болезни Пертеса у детей поражение тазобедренного сустава может быть как односторонним, так и двусторонним. При двустороннем поражении второй сустав меньше подвергается разрушению и легче восстанавливается.
Наиболее известная теория утверждает, что болезнь Пертеса возникает на фоне миелодисплазии. Это врожденное недоразвитие спинного мозга.
Патология распространена достаточно широко и проявляет себя по-разному: миелодисплазия может либо «затаиться», либо привести к разным ортопедическим нарушениям.
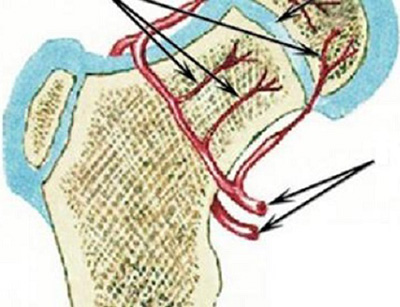
При миелодисплазии страдают тазобедренные суставы: их иннервация нарушается, а количество артерий и вен, питающих ткани, становится меньше. В норме область головки бедра обеспечивают кровью 10-12 крупных сосудов. В обратном случае сосудов всего 2-4, они неполноценны и не могут обеспечить ткани нужным количеством крови. Нарушения иннервации также негативно влияют на тонус артерий и вен.
Воспаления, травмы и прочие негативные факторы способны ухудшить кровообращение, но кости ребенка с нормальным количеством сосудов все же получают достаточное питание.
При миелодисплазии неблагоприятные условия усугубляют состояние пациента, и головка бедра остается без обеспечения кислородом и питательными веществами.
За «голоданием» следует асептический некроз, развивающийся без признаков воспалительного процесса и участия микроорганизмов.
Специалисты выделяют несколько причин, которые (предположительно) могут спровоцировать болезнь Пертеса:
- Гормональные изменения, свойственные пубертатному периоду.2. Нарушения метаболизма важных элементов (фосфора, кальция и т.д.), необходимых для здоровья костей.3. Транзиторный синовит на фоне бактериальных и вирусных инфекций (ангина, грипп, синусит).4. Небольшие травмы вроде ушиба или растяжения связок. Даже неловкое движение или практически незаметная травма могут быть спусковым механизмом.
Болезнь Шинца: диагностика, симптомы и лечениеНельзя оставлять без внимания и генетическую предрасположенность к болезни Пертеса. Наследственность влияет и на строение тазобедренного сустава, и на склонность к миелодисплазии.
Существует 5 стадий патологии:
- Сначала прекращается кровоснабжение головки бедра, затем формируется очаг некроза.
- В пострадавшей области происходит вторичный импрессионный перелом головки.
- Некротические ткани начинают рассасываться, а шейка бедра становится короче.
- На месте некроза образуется соединительная ткань.
- Соединительная ткань замещается новой костной тканью, и перелом срастается.
Итог болезни Пертеса во многом зависит от того, как расположен некротический участок, насколько велик очаг поражения. Если область поражения невелика, то существует возможность полного восстановления. Если же разрушение стало крупным, то головка распадается на несколько отдельных частей.
Срастаясь, кость приобретает неестественную форму, уплощается или выходит за край суставной впадины и т.п.
Нарушение правильного положения головки, входящей в вертлужную впадину, усугубляет состояние больного: контрактуры формируются активнее, а коксартроз развивается в ускоренном темпе.
Чем сильнее разрушается головка, тем скорее возникает импрессионный перелом, после чего резко усиливается и боль, и хромота. Околосуставные ткани опухают, движения становятся ограниченными: пациент не может вращать ногой, сгибать и разгибать ее в тазобедренном суставе.
Ходьба дается больному с трудом, стопа больной ноги становится бледной и холодной, отмечается ее повышенная потливость. Возможно появление субфебрильной температуры. В дальнейшем боли ослабевают, нога восстанавливает свои функции, но риск хромоты и ограниченности движений остается.
Иногда конечность укорачивается.