Болезнь Боткина – острая инфекционная патология, поражающая печень. Характеризуется доброкачественным течением, приводит к гибели гепатоцитов. Заболевание включено в вирусную категорию кишечных инфекций, потому что заражение происходит посредством фекально-орального пути.
Клиническое течение несколько отличается, выделают формы, которые классифицируются в зависимости от преобладающей симптоматики. Для диагностики проводится биохимия крови, иммуноферментное исследование. Лечение пациент проходит дома, в тяжелых случаях терапия осуществляется в стационарных условиях.
Что такое болезнь Боткина, как люди заражаются и патогенез, симптомы и негативные последствия, особенности лечения – рассмотрим подробно.
Характеристика заболевания и причины
Болезнь Боткина имеет другое название – вирусный гепатит A. На фоне патологического процесса поражаются печеночные клетки, что приводит к утрате функциональности. Течение доброкачественное, осложнения возникают редко.
Возбудитель болезни
При комнатной температуре жизнеспособность вируса – 2 недели. На фоне кипячения гибель наступает через 5 минут.
С помощью ультрафиолетового излучения обезвредить вирус можно за 60 секунд. Некоторое время возбудитель способен противостоять хлорированной воде из-под крана.
Механизм развития и причины
Вирус, проникнув в человеческий организм, сразу же начинает «подрывную» деятельность. В медицинской практике выделяют несколько стадий развития воспалительного процесса:
- Возбудитель закрепляется на слизистой оболочке кишечника, в лимфоузлах. Далее идет активный процесс размножения. Когда будет достигнута высокая концентрация, копии вируса оказываются в кровеносной системе, после в печени. Пагубное воздействие вируса на печеночные клетки сопровождается пожелтением кожи, дискинезией желчевыводящих путей. С желчью инфекция попадает в тонкий кишечник.
- В патологический процесс, происходящий в организме, вовлекается печень, ретикулярные соединительные ткани. После происходит разрушение печеночных клеток, возбудитель переходит на селезенку, поджелудочную железу и головной мозг.
- При активности вируса в печени активизируется иммунная система. Начинают формироваться Т-лимфоциты, которые начинают уничтожать поврежденные печеночные клетки (принимают их за чужеродные объекты). Выходит, что собственная иммунная система атакует железу.
- Последний этап – прекращение процесса размножения. Иммунитет синтезирует антитела, которые очищают кровь от возбудителей.
Передача вируса осуществляется фекально-оральным способом. В большинстве случаев это водный и алиментарный пути. Иногда происходит инфицирование в быту – когда больной и здоровый человек используют одинаковые предметы гигиены, посуду.
Вирус HAV поражает только людей. Источником заражения предстают заболевшие люди, в том числе и с бессимптомной формой заболевания. Заразиться можно через воду, пищу, посуду, бытовые предметы, игрушки, во время рукопожатия и пр.
В различных условиях роль каждого варианта инфицирования неодинакова:
- При водном пути чаще всего выявляется эпидемия заражения болезнью Боткина среди лиц, которые употребляли жидкость. Поскольку вирус долгое время остается жизнеспособным в воде (10 месяцев), то заражение происходит после употребления сырой воды, неприготовленных моллюсков, мидий.
- Пищевой путь передачи в большинстве случаев связывают с потреблением продуктов, которые инфицированы во время производства вследствие несоблюдения санитарно-гигиенических требований. Заразиться можно при употреблении фруктов, зелени, ягод.
- Контактное инфицирование распространено в школьных и дошкольных учреждениях, университетах, медицинских учреждениях и даже роддоме, где не соблюдаются гигиенические правила. Инфекция попадает в организм через грязные руки.
Что же касается передачи вируса во время секса, то мнения медиков расходятся. Считается, что вагинальный секс не может привести к болезни Боткина. Однако высока вероятность инфицирования во время анального секса, поскольку вирус долгое время находится в фекалиях.
Кто находится в группе риска?
Заразиться может абсолютно любой человек, который не делал прививку, ранее не болел вирусным гепатитом. В группу риска включают туристов, которые посещают страны, где имеется эпидемия болезни Боткина.
В группе риска находятся родственники людей, болеющих гепатитом, люди, проживающие в условиях антисанитарии и лица, которые принимают рекреационные лекарства.
Классификация и симптомы у взрослых
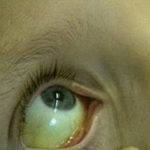
Согласно степеням тяжести, патология Боткина бывает клинической – у больного растет температура тела, рвота, выявляется ухудшение аппетита, гепатомегалии, изменяется цвет кожного покрова, слизистых оболочек. И лабораторной – в крови пациента существенно возрастает концентрация билирубина, протромбиновый индекс.
Недуг Боткина делится на два вида – типичный и атипичный. В свою очередь они классифицируются на подтипы.
Подтипы типичной разновидности заболевания:
- Легкий вид. На печени формируются мельчайшие очаги воспаления. Если у больного полноценно происходит обмен веществ, то выздоровление наступает быстро.
- Среднетяжелый и тяжелый виды. Формируются большие воспалительные очаги. При среднетяжелой форме заболевания самостоятельное восстановление возможно, однако гепатит оставит следы на печени в виде рубцов. В тяжелом случае у пациента проявляется полный спектр симптоматики, существенно нарушается функциональность печени.
Атипичная форма классифицируется на три подтипа. Они отличаются в зависимости от симптоматики, характера течения:
- Безжелтушная форма. На печени появляются мелкие воспалительные очаги. Так как железа достаточно быстро регенерирует, то погибшие клетки вскоре восстанавливаются, наступает выздоровление. Когда течение затяжное, то безжелтушный вид может спровоцировать развитие циррозного поражения. В некоторых случаях безжелтушное течение трансформируется в желтушную форму.
- Стертая форма. Эта форма имеет аналогичное течение, однако анализы крови показывают незначительное увеличение билирубина.
- Субклиническая форма. Явная симптоматика заболевания отсутствует. Чаще всего болезнь Боткина обнаруживают случайно. Изменяются биохимические показатели крови.
Вирусный гепатит A протекает чаще остро, реже наблюдается вялотекущее воспаление. Период инкубации у взрослой женщины или мужчины составляет 7-40 суток. После него выявляется преджелтушный период.
Симптоматика схожа с гриппоподобными состояниями:
- Увеличение температуры тела до 38 градусов. Она держится в течение 2-4 дней, после резко уменьшается.
- Слабость, разбитость.
- Головная боль.
Кашель и насморк отсутствуют. Чуть позже проявляется другая клиника, позволяя исключить грипп у пациента. Ухудшается аппетит, проявляется болевой синдром в правом боку, тошнит. Кожа на этом этапе нормального цвета, как и слизистые оболочки. Длительность периода 3-7 дней. Если симптоматика длится дольше, то это свидетельствует об одновременном течении заболевания Боткина и другой патологии, например, аллергии, хронического воспаления.
Затем наступает желтушный период. Кожа становится желтого окраса, изменяется цвет белков глаз, слизистых оболочек. Моча и кал обесцвечиваются.
Болезнь Боткина может развиваться стремительно, тогда появляются такие симптомы:
- Сильная тошнота.
- Непрекращающаяся рвота.
- Сонливость.
- Кровоточивость.
При такой клинике требуется незамедлительная помощь медицинского специалиста, поскольку высока вероятность развития острой формы печеночной недостаточности, которая заканчивается летальным исходом.
Клиника у ребенка в зависимости от формы болезни
Для инфекционной патологии характерно множество признаков. Они могут быть общими либо частными, которые характерны для определенной формы недуга. Общие симптомы у детей напрямую обусловлены стадией болезни. Нередко присоединяются симптомы со стороны ЦНС, ССС, если они вовлечены в патологический процесс.
Желтушная

Ведущий симптом при такой форме недуга – гепатомегалия, иногда одновременно с печенью в размере увеличивается селезенка. Моча становится темного цвета или бесцветной. Такие признаки характерны для продромального этапа, наблюдаются около недели.
На второй недели проявляется желтуха. В течение этого периода медицинские специалисты выделяют три стадии:
- Стадия нарастания.
- Максимального проявления.
- Спада симптоматики.
На раннем этапе стадии склеры становятся желтого окраса, после слизистые оболочки, уши и кожные покровы. Когда выявляется желтуха, снижается интоксикационная симптоматика, при этом по-прежнему отсутствует аппетит, при пальпации печень плотная. В этот период моча у ребенка темная, а фекалии светлые. Через пару дней изменяется окраса каловых масс, возвращается нормальный цвет.
С холестатическими нарушениями
Это достаточно редкая форма патологии, выявляется у 2% детей. Клика схожа с симптоматикой типичной формы желтухи, однако последняя длится намного дольше, симптомы выражены, доставляют массу дискомфорта. Маленькие дети жалуются на сильный зуд и жжение кожного покрова.
Желтушная атипичная
У маленького ребенка развивается редко, чаще всего страдает подросток. Симптомы интоксикации отсутствуют, желтуха более выражена, при этом имеется кожный зуд.
Безжелтушная
Если сравнивать с другими разновидностями, то эта форма встречается чаще. Заболевание характеризуется легким течением, продолжительность 2 недели. Желтуха отсутствует. Все факторы способствуют тому, что родители поздно замечают болезнь Боткина, организм восстанавливается самостоятельно.
Субклиническая и инаппарантная
Такие формы недуга обнаруживают случайно – во время профилактического обследования ребенка. Дело в том, что болезнь протекает бессимптомно, кожный покров остается нормального окраса, температура не растет. Дети ведут себя обычно, чувствуют хорошо.
Диагностическим признаком болезни Боткина выступает гепатомегалия. Также изменяются биохимические показатели крови.
Субклиническая и инаппарантная формы могут длиться в течение 2-х месяцев. Патология всегда заканчивается выздоровлением, не трансформируется в хроническую форму. После выздоровления у ребенка выявляется стойкий и пожизненный иммунитет.

Осложнения заболевания
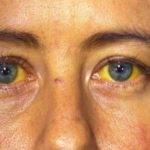
На фоне инфекционного гепатита может проявиться синдром Жильбера – это генетический недуг, при котором нарушается метаболизм билирубина в организме. А его высокая концентрация приводит к развитию желтухи.
Редко гепатит A приводит к активности иммунной системы, вследствие чего атакуются собственные органы. При аутоиммунных нарушениях развиваются осложнения:
- Артрит – воспалительный процесс в суставах.
- Криоглобулинемия.
- Васкулит.
- Нефротический синдром.
Летальный исход возможен у пациентов пожилого возраста, а также лиц, у которых имеются заболевания печени.
Последствия для беременных
Если у ребенка и взрослого человека печень быстро восстанавливается, гепатит A не наносит существенного вреда организму, а осложнения это редкость, при беременности все иначе. На фоне вынашивания ребенка заболевание Боткина практически всегда протекает в тяжелой форме.
У будущей матери недуг может спровоцировать дистрофические изменения железы. Вирус проникает через плаценту к плоду, что приводит к врожденным порокам развития. Повышаются риски смерти во время родовой деятельности.
Причиной выступает нарушение свертываемости крови. Женщинам рекомендуется рожать самостоятельно, кесарево сечение под запретом. Вне зависимости от срока есть риск выкидыша, ранней родовой деятельности, внутриутробной смерти.
Как диагностируют заболевание?
Проводится исследованием на антитела IgM. Если результат положительный, то говорят о заражении. Когда в крови IgM и IgG положительны, то это означает самый пик заболевания – формируется противовирусный иммунитет. Когда IgM не обнаружено, а антитела IgG положительны, то это говорит о перенесенной ранее болезни.
Также проводится метод ПЦР. С помощью него обнаруживают РНК возбудителя. В фекалиях геном возбудителя можно найти за 7-14 дней до начала заболевания и первые несколько недель желтушного периода. В крови РНК обнаруживают только после окончания периода инкубации, а также в течение нескольких недель заболевания.
Диагностика включает в себя ряд мероприятий, позволяющий оценить состояние других органов, выявить тяжесть патологического процесса:
- Печеночные пробы (показатель билирубина, АСТ, АЛТ, щелочная фосфатаза).
- Оценивают свертываемость крови (коагулограмма).
- Протеинограмма.
- Исследование мочи, каловых масс.
Обязательно исследуют печень, селезенку и поджелудочную железу методом УЗИ. Для заболевания Боткина характерна гепатомегалия. Если орган меньше нормы, то это признак возникновения острой формы печеночной недостаточности. При необходимости рекомендуется сделать КТ печени либо МРТ.
Особенности лечения
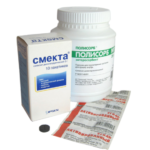
Чтобы снизить интоксикационные проявления, пациенту выписывают энтеросорбенты (Полисорб, Энтеросгель). Принимают лекарство за 90 минут до приема пищи либо через 60 минут после еды. Для снижения кислотности желудочного сока назначают Омез. Принимают за 30 минут до приема пищи.
Когда УЗИ показало проблемы с поджелудочной железой, рекомендуется применение ферментных препаратов – Мезим, Панкреатин. Дозировка определяется индивидуально, терапевтический курс несколько недель.
Врач может прописать спазмолитики для облегчения прохождения желчи. Чаще рекомендуются нейротропные препараты, которые обеспечивают выраженный обезболивающий эффект. Они хорошо переносятся, редко приводят к отрицательным явлениям, имеют мало противопоказаний.
Гепатопротекторы назначают только при затяжном заболевании. Выбирают растительные лекарства или фосфолипиды. Курс применения 1-3 недели. Противовирусные медикаменты не прописывают.
Когда больной мучается от выраженной интоксикации, проводится инфузионное лечение. В растворы добавляют лекарства из незаменимых аминокислот, вводят гормональные вещества, гепатопротекторы.
Лечение в стационаре и выписка
Терапия проводится в стационарных условиях, если у больного присутствует спектр выраженной симптоматики. В легких случаях пациенту делают назначения, лечение происходит в домашней обстановке.
Продолжительность нахождения в условиях стационара обусловлена общим самочувствием, но не менее 3-х недель. Выписывают пациента, когда он хорошо себя чувствует. Показатели крови для выписки – билирубин не больше 30 ммоль/л, а АЛТ до 1,5 ммоль/л*ч.
После выписки требуется посещать инфекциониста в медицинском учреждении по месту регистрации. Его посещают раз в 2 недели до полного восстановления. Когда показатели крови полностью придут в норму, то можно возвращаться на работу. При малейших признаках вторичного инфицирования сразу госпитализируют.
Профилактические меры

То есть не на основании улучшения самочувствия, а по результатам лабораторной диагностики.
Если заболел ребенок, который посещал детский сад или школу, то устанавливается карантин протяженностью 7 недель. За лицами, которые находились рядом с больным человеком, устанавливается врачебный контроль на 7 недель. В очаге заражения осуществляются дезинфекционные мероприятия.
Обследование лиц, бывших в контакте с больным
Все члены семьи больного человека, а также те, кто с ним контактировал, должны пройти обследование. Отслеживается клиническая симптоматика патологии, берется кровь на определение антител к вирусу гепатита A.
Когда в крови антитела отсутствуют, то рекомендуется:
- Провести плановую либо экстренную вакцинацию.
- Ввести противогепатитный иммуноглобулин, чтобы предупредить заражение.
Если в крови родственника больного или контактного лица имеются антитела, то это означает невосприимчивость к заболеванию, в вакцинации нет необходимости.
Вакцинация
Детям с года, воспитанникам детских садов, которые не болели гепатитом A, настоятельно рекомендуется проведение вакцинации.
Она необходима лицам, которые:
- Переболели другими видами вирусного гепатита.
- Имеют в анамнезе хронические патологии печени, гемофилию.
- Работают в детских, школьных и медицинских учреждениях.
Прививку делают два раза, интервал – 6 месяцев. Вакцинация формирует устойчивый иммунитет на 10 лет.
Личные профилактические меры
Рекомендуется избегать потребления сырой воды, продукты питания требуется подвергать тщательной термической обработке. Овощи, фрукты и ягоды перед употреблением нужно мыть кипяченой водой. Руки после посещения общественных мест и туалета мыть с мылом.
Также необходимо повышать иммунный статус посредством применения витаминно-минеральных комплексов, здорового образа жизни. При наличии хронических заболеваний не допускать обострения.