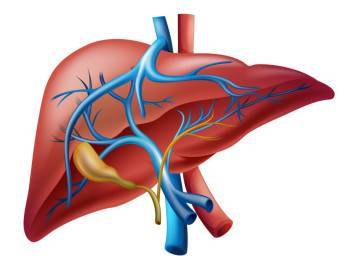
Вирусный гепатит А представляет собой острое инфекционное заболевание, поражающее печень. Болезнь Боткина (другое название заболевания) характеризуется доброкачественным течением и сопровождается некрозом гепатоцитов. Заболевание относится к группе кишечных патологий, так как имеет фекально-оральный путь передачи.
В клинической картине патологии выделяют несколько периодов:
- дожелтушный период;
- желтушный период;
- период реконвалесценсии.
Диагностика заболевания осуществляется на основании биохимического анализа крови и по результатам РИА и ИФА. Диспансеризация при вирусном гепатите А требуется только в случаях тяжелого течения болезни, грозящего человеку появлением серьезных осложнений в организме.
Проведение амбулаторного лечения гепатита А предполагает соблюдение диетического питания и использование симптоматической терапии.
Гепатит А – характеристика возбудителя
При комнатной температуре жизнеспособность вирусных частиц сохраняется на протяжении нескольких недель, при проведении кипячения гибель наступает спустя 5 минут, а под воздействием УФ-излучения гибель наступает спустя одну минуту.
Вирус способен сохранять жизнеспособность на протяжении некоторого времени в водопроводной хлорированной воде.
Передаваться возбудитель патологии может при помощи фекально-орального механизма. Чаще всего инфицирование происходит водным и алиментарным путем. В некоторых случаях возможно инфицирование контактно-бытовым путем при использовании предметами общего пользования и посудой.
Вспышки инфекции происходят при попадании инфекции в водные резервуары, пищевой путь заражения возможен при потреблении в пищу загрязненных продуктов питания.
Чаще всего контактно-бытовым путем происходит передача вируса в детских коллективах при недостаточном внимании санитарно-гигиеническому состоянию.
У человека естественная восприимчивость к возбудителю является высокой, наибольшая в детском допубертатном возрасте. Вырабатываемый иммунитет длительный.
Среди взрослого населения к группе риска относятся работники пищеблоков детских и лечебно-профилактических учреждений, а также комбинатов общественного питания.
Причины возникновения гепатита А
Больной человек с калом выделяет в окружающую среду большое количество вирусных частиц. После выделения в окружающую среду вирус способен попасть в воду, на продукты питания и предметы для бытового использования.
При проникновении вирусных частиц в ротовую полость здорового человека, восприимчивого к инфекции, то наблюдается инфицирование и развитие гепатита.
Для патологии не характерно наличие передачи воздушно-капельным и трансмиссивным путем. Инфекция передается исключительно контактным путем.
Врачами выделяется несколько факторов передачи гепатита А. Наиболее распространенными ситуациями, при которых происходит инфицирование, являются следующие:
- Купание в водоемах, вода которых является загрязненной. Вирус проникает в ротовую полость с пресной и морской водой.
- Употребление в пищу загрязненных продуктов питания. Чаще всего такими продуктами являются ягоды, овощи и фрукты.
- Употребление в пищу моллюсков в сыром виде, выловленных в водоеме, вода которого инфицирована вирусом гепатита А.
- При употреблении воды прошедшей недостаточную или неполную очистку. Зараженную воду не рекомендуется, не только пить, но и использовать для мытья посуды, продуктов питания и рук.
- Совместное проживание с инфицированным человеком, так как заражение происходит через предметы общего пользования.
- При совершении незащищенного полового контакта. Этот путь распространения характерен для среды гомосексуалистов.
- При осуществлении инъекций нестерильным шприцом. Способ передачи свойственен для среды наркоманов.
Существует целый спектр факторов риска развития патологии в организме человека, основными среди них являются следующие:
- несоблюдение элементарных санитарно-гигиенических правил;
- пребывание в местах большого скопления людей;
- пребывание в условиях, когда отсутствует водопроводная сеть и канализация;
- нахождение человека в районах с высокой степенью распространения инфекции без проведения предварительной вакцинации;
- совместное проживание с человеком, инфицированным вирусной инфекцией.
Помимо этого фактором распространения инфекционного процесса может являться отсутствие доступа к нормальному и безопасному источнику воды.
Характерные симптомы заболевания и диагностика

Первые признаки интоксикации проявляются в конце инкубационного периода. Интоксикация организма проявляется появлением общего недомогания, повышенной утомляемости, вялости и потерей аппетита.
Преджелтушный период может характеризоваться повышением температуры, ознобом и лихорадкой. Появление этих симптомов связано с реакцией иммунной системы на присутствие в крови вируса гепатита. Повышение температур является аутоиммунным ответом организма на появление вирусных частиц в составе крови.
Длительность преджелтушного периода может колебаться от 3 до 7 суток.
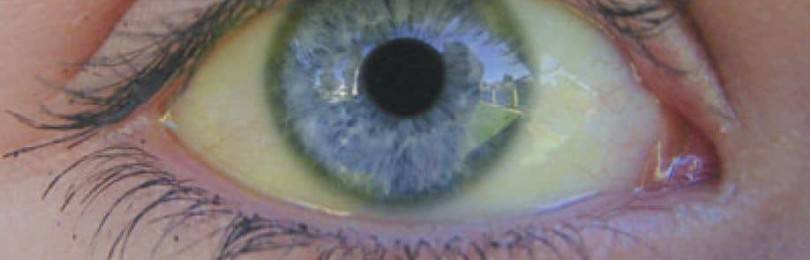
Желтушный период болезни характеризуется накоплением в крови желчного пигмента билирубина, представляющего собой продукт распада эритроцитов в печени. В нормальном состоянии продукт связывается белками плазмы крови, но при нарушении функционирования печени билирубин не транспортируется в желчь и возвращается назад в состав крови. На начальном этапе желтушной стадии наблюдается пожелтение слизистой под языком, следом начинается пожелтение склеры глаз и кожных покровов.
Кожные покровы желтеют при достижении концентрации билирубина в крови 200-400 мг/л. После появления желтухи происходит нормализация температуры тела. В желтушный период наблюдается потемнение мочи. Изменение окраски возникает вследствие того что избыток билирубина и уробилина начинает выводиться почками в составе мочи.
В этот же период наблюдается обесцвечивание кала, которое вызвано снижением поступления в кишечник стеркобилина – пигмента, получаемого при разрушении эритроцитов в печени.
Желтушный период болезни сопровождается появление болевых ощущений в правом подреберье, что вызвано поражением клеток печени вирусом и их гибель. Этот процесс приводит к формированию отечности печени. Размер органа увеличивается и растягивает чувствительную капсулу, что и вызывает боль. Еще одно проявление патологии в желтушный период – увеличение размеров селезенки.
Одновременно с указанными признаками у больного появляются:
- Чувство тошноты.
- Позывы к рвоте.
- Чувство тяжести в желудке.
- Отрыжка.
- Вздутие живота.
- Запоры.
Дальнейшее прогрессирование заболевания провоцирует появление болевых ощущений в мышцах и ломоты во всем теле. Может возникать чувство кожного зуда, который спровоцирован повышением желчных кислот в составе плазмы крови, что приводит к развитию аллергической реакции.
Основные методы диагностики болезни
Для диагностики заболевания проводится осмотр больного и взятие крови и мочи для общего анализа. В крови регистрируется понижение количества лейкоцитов и увеличение числа лимфоцитов, помимо этого повышается СОЭ.
Обработка данных полученных при биохимическом анализе крови выявляет повышенную активность аминотрансфераз и повышенное количество билирубина. В крови при биохиманализе выявляется снижение количества альбумина и протромбинового индекса.
Для специфической диагностики применяется ИФА и РИА, которые выявляют наличие специфических антител. ПЦР применяется для выявления характерной для вируса гепатита РНК. Выделение возбудителя является возможным, но в эпидемиологии при диагностировании заболевания такая процедура не проводится.
Методы лечения патологии

Используемая терапия направлена на устранения характерных для болезни симптомов, снятие интоксикации организма и ускорение процессов обеспечивающих восстановление функциональных возможностей печеночной ткани.
В процессе проведения лечения применяется комплексный подход. Такая терапия предполагает использование для медикаментозного воздействия на организм препаратов относящихся к разным фармакологическим группам.
Основными группами медикаментов, применяемыми при лечении вирусного гепатита А, являются:
- Витаминные комплексы – способствуют снижению проницаемости сосудистых стенок и повышают сопротивляемость организма к вирусу. Наиболее популярными среди них являются Аскорутин, Ундевит и Аевит. Принимаются препараты по одной таблетке 3 раза в сутки.
- Гепатопротекторы способствуют функциональному восстановлению ткани печени. К этой группе относятся Эссенциале, Карсил и Гепатофальк. Принимаются по 1-2 капсулы трижды в день.
- Энтеросорбенты применяются для выведения из организма токсических соединений. Такими средствами являются Смекта и Полифепан. Прием осуществляется спустя 2 часа после употребления пищи.
- Ферментные средства – улучшают процессы пищеварения. К этой группе медикаментов относятся Креон, Мезим Форте, Панкреатин, Фестал, Энзистал и Панзинорм. Принимаются при каждом приеме пищи по 1-2 таблетки.
- Глюкокортикоиды используются при значительном ухудшении состояния больного.
- Иммуномодуляторы способствуют улучшению работы иммунной системы организма больного.
- Желчегонные средства применяют для улучшения оттока желчи. В качестве таких препаратов используют Сорбит и Сульфат магния.
На современном этапе развития медицины врачи отказываются от назначения большого количества лекарственных средств, используя только те, которые являются крайне необходимыми для пациента.
Использование диеты при проведении терапии болезни Боткина

В период инфекции следует придерживаться принципов дробного питания. В сутки должно быть не менее 5-6 приемов пищи, употреблять еду нужно небольшими порциями.
Такой подход к построению режима питания позволяет максимально качественно переваривать поступающую в органы ЖКТ еду и значительно снизить нагрузку на органы пищеварения.
При наличии у больного гепатита А, в число разрешенных продуктов входят:
- нежирные кисломолочные продукты;
- нежирное мясо;
- изделия из мяса приготовленные путем варки или на пару;
- нежирные разновидности рыбы;
- овощи;
- гарниры из круп и картофеля;
- супы на третьем бульоне;
- хлебные сухари;
- белковый омлет;
- в качестве десертов разрешается употреблять муссы, мармелад, мед, кисели, зефир и пастилу;
- растительные масла.
Исключения из рациона питания требуют следующие компоненты рациона:
- Жареные и копченые блюда.
- Консервы рыбные, мясные и овощные.
- Жирное мясо и рыба.
- Жиры животного происхождения.
- Свежая выпечка.
- Жирные молочные и кисломолочные продукты.
- Супы на мясном и рыбном бульонах.
- Мороженое, шоколад, изделия с кремом, конфеты.
- Крепкий кофе и чай, алкоголь, какао и газированные напитки.
Диетическое питание следует соблюдать на протяжении болезни и в период восстановления функционирования печени. Длительность восстановительного периода составляет от 3 до 6 месяцев. Ограничение в потреблении углеводов и жиров позволяет предупредить развитие жировой дегенерации органа.
Употребление легких блюд улучшает отток желчи и нормализует процесс пищеварения.
Последствия и осложнения после заболевания, профилактика инфицирования
Исход вирусного гепатита А зависит от тяжести течения патологии, но, как правило, прогноз на выздоровление положительный.
Чаще всего гепатит А не провоцирует развитие осложнений в работе организма. Последствия по данным медицинской статистики регистрируется только у 2% пациентов, заболевших этой болезнью. Проблема возникает только в случаях нарушения принципов лечения болезни.
К группе риска относятся люди, не соблюдающие в период лечения рекомендации, полученные от лечащего врача, а также пациенты, не соблюдающие принципы правильного диетического питания и злоупотребляющие алкоголем.
Профилактика распространения заболевания предполагает проведение в очаге возникновения болезни противоэпидемических мероприятий. В помещении, где находится больной, требуется регулярно проводить мероприятия по дезинфекции.
Для предупреждения инфицирования рекомендуется проведение вакцинации населения. Стоимость вакцины является достаточно высокой, поэтому она не включена в список обязательных прививок.
Помимо этого, для предупреждения распространения болезни требуется соблюдать элементарные санитарно-гигиенические правила.