Симптомы (клиническая картина) микоплазмоза
• острое респираторное заболевание, вызванное M. pneumoniae.• пневмония, вызванная M. pneumoniae;
M. pneumoniae-инфекция может быть бессимптомной.
Для острого респираторного заболевания, вызванного M. pneumoniae, характерны лёгкое или среднетяжёлое течение, сочетание катарально-респираторного синдрома, преимущественно в виде катарального фарингита или ринофарингита (реже с распространением процесса на трахею и бронхи) с маловыраженным синдромом интоксикации.

Начало болезни обычно постепенное, реже острое. Температура тела повышается до 37,1–38 °С, иногда выше. Повышение температуры может сопровождаться умеренным ознобом, чувством «ломоты» в теле, недомоганием, головной болью преимущественно в лобно-височной области. Иногда отмечается повышенная потливость. Лихорадка сохраняется в течение 1–8 дней, возможно сохранение субфебрилитета до 1,5–2 недели.
Характерны проявления катарального воспаления верхних дыхательных путей. Больных беспокоят сухость, першение в горле. С первого дня болезни появляется непостоянный, нередко приступообразный непродуктивный кашель, который постепенно усиливается и в ряде случаев становится продуктивным с отделением небольшого количества вязкой, слизистой мокроты.

При осмотре выявляют умеренную гиперемию слизистой оболочки задней стенки глотки, увеличение лимфатических фолликулов, иногда гиперемию слизистой оболочки мягкого нёба и язычка. Нередко увеличиваются лимфатические узлы, обычно поднижнечелюстные.
У 20–25% пациентов выслушивают жёсткое дыхание, в 50% случаев в сочетании с сухими хрипами. Для бронхита при M. pneumoniae-инфекции характерно несоответствие между выраженностью приступообразного кашля и неяркими и непостоянными физикальными изменениями в лёгких.
В крупных городах M. pneumoniae — причина в 12–15% случаев внебольничных пневмоний. У детей старших возрастных групп и молодых взрослых до 50% пневмоний обусловлено M. pneumoniae. Пневмония, вызванная M. pneumoniae, относится к группе атипичных пневмоний. Обычно характеризуется нетяжёлым течением.
Начало болезни чаще постепенное, но может быть и острым. При остром начале симптомы интоксикации появляются в первый день и достигают максимума к третьему. При постепенном начале болезни имеется продромальный период длительностью до 6–10 дней: появляется сухой кашель, возможны симптомы фарингита, ларингита (осиплость голоса), нечасто — ринита;
недомогание, познабливание, умеренная головная боль. Температура тела нормальная или субфебрильная, затем повышается до 38–40 °С, усиливается интоксикация, достигая максимума на 7–12-й день от начала болезни (умеренная головная боль, миалгии, повышенная потливость, наблюдающаяся и после нормализации температуры).
Лихорадка сохраняется на высоком уровне в течение 1–5 дней, затем снижается, и в течение разного времени (в отдельных случаях до месяца) может сохраняться субфебрилитет. Слабость может беспокоить больного в течение нескольких месяцев.
При микоплазменной пневмонии возможно затяжное и рецидивирующее течение.
При физикальном обследовании изменения в лёгких нередко выражены слабо; могут отсутствовать. У части больных выявляют укорочение перкуторного звука.
При аускультации может выслушиваться ослабленное или жёсткое дыхание, сухие и влажные (преимущественно мелко- и среднепузырчатые) хрипы. При плеврите — шум трения плевры.
Нередко наблюдают внелёгочные проявления; для некоторых из них этиологическая роль M. pneumoniae однозначна, для других — предполагается.
Возможна экзантема — пятнисто-папулёзная, уртикарная, узловатая эритема, многоформная экссудативная эритема и др. Нередкое проявление M. pneumoniae-инфекции — артралгии, артриты. Описано поражение миокарда, перикарда.
Характерен геморрагический буллёзный мирингит.
Субклинический гемолиз со слабым ретикулоцитозом и положительной реакцией Кумбса наблюдают часто, явный гемолиз с анемией — редко. Гемолитическая анемия возникает на 2–3-й неделе болезни, что совпадает с максимальным титром холодовых антител. Часто развивается желтуха, возможна гемоглобинурия. Процесс обычно самолимитирующийся, продолжается несколько недель.
Известен широкий спектр неврологических проявлений M. pneumoniae-инфекции: менингоэнцефалит, энцефалит, полирадикулопатия (включая синдром Гийена–Барре), серозный менингит; реже — поражение черепных нервов, острый психоз, мозжечковая атаксия, поперечный миелит. Патогенез этих проявлений не ясен, в цереброспинальной жидкости в ряде случаев выявляется ДНК M.
Этиология
Микоплазмы — бактерии класса Mollicutes; возбудитель респираторного микоплазмоза — микоплазма вида Pneumoniae рода Mycoplasma.
Mycoplasma pneumoniae

Отсутствие клеточной стенки обусловливает ряд свойств микоплазм, в том числе выраженный полиморфизм (округлые, овальные, нитевидные формы) и устойчивость к β-лактамным антибиотикам. Микоплазмы размножаются бинарным делением или вследствие десинхронизации деления клеток и репликации ДНК, удлиняются с образованием нитевидных, мицелоподобных форм, содержащих многократно реплицированный геном и впоследствии разделяющихся на кокковидные (элементарные) тела.
Микоплазмы широко распространены в природе, их выделяют от человека, животных, птиц, насекомых, растений, из почвы и воды.
Микоплазмы малоустойчивы в окружающей среде. В составе аэрозоля в условиях помещения микоплазмы сохраняют жизнеспособность до 30 мин, гибнут под действием ультрафиолетовых лучей, дезинфицирующих средств, чувствительны к изменению осмотического давления и другим факторам.
Причиной микоплазменной пневмонии является микроорганизм под названием Mycoplasma pneumoniae. Он относится к группе так называемых «атипичных» возбудителей. В этом списке также находятся хламидия пневмония и легионеллы. Следственно, пневмония, вызванная этими микроорганизмами, будет «атипичной». Такое определение болезнь получила не только из-за своеобразности возбудителя, но и по причине нетипичной для большинства пневмоний клинической картины.
Отличительной особенностью, микоплазмы пневмонии, является то, что она занимает промежуточное положение между вирусами и бактериями. Данный микроб проникает внутрь клетки организма человека и начинает там паразитировать, что свойственно вирусам. Но уничтожается антибиотиками, как бактериальная инфекция.
Микоплазма пневмониа передаётся от инфицированного человека воздушно – капельным путём. Микроорганизм попадает в органы дыхания и начинает там размножаться, вызывая воспаление, как верхних, так и нижних дыхательных путей. Но самым тяжёлым проявлением является пневмония. Инкубационный период длится примерно 10 – 20 дней.
Микоплазменная пневмония чаще встречается у детей в возрасте от 5 до 14 лет. Поэтому заболеваемость высока среди организованных ребят. Но в некоторых случаях болезнь может возникнуть также у новорождённых. Это обычно происходит при трансплацентарном заражении от больной матери или при прохождении через родовые пути.
Лечение
Для терапии микоплазменной пневмонии применяют эритромицин и новые препараты из группы макролидов, такие как кларитромицин или азитромицин. Эритромицин менее эффективен, потому макролиды назначаются в первую очередь. Могут дать нужный лечебный эффект и тетрациклины. Для лечения микоплазменной инфекции не применяют β-лактамные антибиотики (цефалоспорины, пенициллин).
Санаторно-курортное лечение и реабилитация
Больным, которые переболели острой формой пневмонии (в том числе, вызванной микоплазмами), рекомендуется реабилитация, реализуемая в два, три или четыре этапа. Два этапа: стационар и поликлиника. Три этапа: стационар, реабилитационное отделение, поликлиника. 4 этапа: стационар, реабилитационное отделение, санаторий, поликлиника. Если у пациента нетяжелое течение, то реабилитационные меры заключается в стационарной терапии, после которой человека наблюдают в условиях поликлиники.
Реабилитации в специальном отделении или центре подлежат лица, у которых в остром периоде болезни выявляли распространенное поражение (например, двустороннее) с гипоксемией, выраженной интоксикацией. Также реабилитация в спецотделении или центре рекомендована больным с осложнением микоплазменной пневмонии или вялым течением заболевания.
Цель реабилитации пациентов: восстановление функции органов дыхания и кровообращения, ликвидация морфологических нарушений. По индивидуальным показаниям врачи в реабилитационном отделении или поликлинике назначают противовоспалительные и/или антибактериальные препараты.
Для реабилитации крайне важны немедикаментозные меры:
- дыхательная гимнастика
- лечебная физическая культура
- физиотерапевтические процедуры
- массаж
- гидротерапия
- аэротерапия
- климатолечение
Эффективная реабилитация означает восстановления иммунологических и функциональных показателей, отсутствие временной нетрудоспособности по основной болезни на протяжении 12 месяцев, снижено число дней временной нетрудоспособности по острому респираторному заболеванию. Лица, которые перенесли микоплазменную пневмонию, должны быть направлены в местные санатории и климатические курорты с сухим и теплым климатом:
- Гурзуф
- Ялта
- Юг Украины
- Симеиз
Больные с перенесенной пневмоний и страдающие астенизацией должны пребывать на курортах с горным климатом, например, на Алтае, в Киргизии и пр.
Диспансеризация
Диспансерное наблюдение необходимо для 5 групп пациентов:
- подверженные риску пневмонии
- практически здоровые
- страдающие хроническими заболеваниями
- находящиеся на стадии декомпенсации и инвалиды
- подверженные частым заболеваниям
Лица, которые переболели пневмонией, и которых врачи посчитали выздоровевшими, наблюдаются по второй группе диспансерного учета на протяжении полугода. Обследование нужно пройти через 30 дней, а второй — спустя 3 месяца после выздоровление. Третий раз пациент обследуется через 6 месяцев после выписки из стационара.
Диспансерное обследование подразумевает осмотр доктором, проведение общего анализа крови, исследование крови на сиаловые кислоты, С-реактивный белок, серомукоид, фибриноген и гаптоглобин. Если патологические изменения не выявлены, пациента переводят в первую группу. Если изменения присутствуют, человека оставляют во второй группе на протяжении 12 месяцев, чтобы реализовывать оздоровительные меры.
Те, у кого была микоплазменная пневмония с затяжным течением, и лица, у которых при выписке из стационара были остаточные изменения в легких, биохимические изменения в крови и СОЭ выше нормы, должны наблюдаться в 3-й группе на протяжении года. Причем посещения врача нужны спустя 1, 3, 6 и 12 месяцев после выписки из стационара, во время которых проводится как осмотр врачом, так и лабораторные исследования. Некоторым пациентам может понадобиться консультация онколога или фтизиатра. После полного выздоровления человека причисляют к первой диспансерной группе. Если в легких сохранились изменения, обнаруживаемые на рентгенограмме, то больного причисляют ко второй диспансерной группе.
Также в разделе
| Что делать при пневмонии? В зависимости от тяжести, стадии и симптомов пневмонии, заболевание лечат либо дома, либо в брльнице (стационаре). Что делать при пневмонии, чтобы как можно… | |
| Затяжная пневмония Затяжная пневмония — остро начавшийся воспалительный процесс в легких, который разрешился за 4 недели и более. Затяжная пневмония, в отличие от того же… | |
| Гангрена легких Гангрена легких – очень тяжелая болезнь, которая знаменуется ихорозным разложением и обширным отмиранием (некрозом) пораженной легочной ткани, не… | |
| Бронхообструктивный синдром Бронхообструктивный синдром — клиническое проявление острой дыхательной недостаточности вентиляционного типа, в патогенезе которого на первом месте стоит… | |
| Рецидивирующий обструктивный бронхит Рецидивирующий обструктивный бронхит – проявившееся повторно обострение обструкции бронхов, которое возникают несколько раз за сезон, в основном при… | |
| Облитерирующий бронхиолит Облитерирующий бронхиолит – относится к заболеваниям малых дыхательных путей (МДП), во время которого, наносится вред бронхиолам. Бронхиолы – это органы… | |
| Воспаление легких Воспаление легких — заболевание, которое характеризуется воспалительным процессом в ткани легких и отражается на всей дыхательной системе человека…. | |
| Вирусная пневмония Вирусная пневмония — заболевание, вызываемое различными вирусами. Наиболее часто взрослые пациенты поражены вирусами гриппы А и В, парагриппом,… | |
| Сухой плеврит Сухой плеврит — заболевание, известное такое как фибринозный плеврит, характеризующееся реактивным воспалением париетальной и висцеральной плевры, и… | |
|
Пневмоторакс: симптомы, лечение Пневмоторакс — попадание воздуха в плевральную полость, из-за чего происходит частичный или полный коллапс легкого. Развитие пневмоторакса спонтанное или… |
Микоплазма пневмония: свойства возбудителя, патогенность, диагностика, как лечить
Микоплазма пневмония – возбудитель атипичной легочной инфекции, проявляющейся катаром верхних дыхательных путей, выраженной интоксикацией, диспепсическими признаками, астенизацией организма. У больных повышается температура тела, нарушается носовое дыхание, возникает першение в горле и приступообразный мучительный кашель. Эти симптомы развиваются на фоне общего недомогания, слабости, разбитости, головной боли, миалгии, дискомфорта в животе. Микоплазменная инфекция приводит к развитию пневмонии, фарингита, бронхиолита, трахеобронхита.
Еще в начале 20 века ученые установили, что существует особый вид инфекции, вызывающий пневмонию и не похожий на типичную бактериальную. Выделенные микроорганизмы поражали бронхи и легочной интерстиций, а в крови больных обнаруживались холодовые агглютинины к эритроцитам человека. Зарубежный ученый Итон определил этиологию первичных атипичных пневмоний. Он выделил из мокроты больных патогенный биологический агент, который вызывал воспаление легких у подопытных животных и нейтрализовался сыворотками переболевших людей.
Микоплазменная инфекция распространена повсеместно. Чаще всего легочной микоплазмоз регистрируется у лиц, страдающих хроническими заболеваниями бронхо-легочного аппарата или имеющих дисфункцию иммунной системы. Они же являются в 40% случаев носителями возбудителя. Пик заболеваемости приходится на осенне-зимний период. Патология поражает преимущественно детей, подростков и молодых лиц до 35-летнего возраста. В большинстве случаев микоплазмоз возникает спорадически, возможны вспышки инфекции. Каждые 3 – 7 лет возникают эпидемии микоплазменной инфекции. Легочная форма обычно развивается у сотрудников одного коллектива или членов одной семьи, а также у воспитанников детских садов, школьников, студентов и военнослужащих. Наиболее часто заражение микоплазмами отмечается в крупных городах с большой плотностью населения.
Диагностика микоплазменной пневмонии заключается в проведении рентгенографии и томографии легких, постановке серологического анализа и полимеразной цепной реакции. Лечение инфекции антибактериальное. Больным назначают препараты из группы макролидов и фторхинолонов. Симптоматическая терапия — использование бронхорасширяющих, муколитических и отхаркивающих средств, иммуномодуляторов, физиолечения.
Проявления пневмонии
Нужно знать не только причины воспаления легочной ткани, но и симптомы данной патологии. В большинстве случаев при микоплазмозе поражаются нижние доли легкого. Чаще всего воспаление является двусторонним. Для микоплазменной пневмонии характерны следующие признаки:
- постоянный, малопродуктивный кашель;
- слабость;
- першение в горле;
- головная боль;
- субфебрильная температура тела;
- высыпания на коже;
- нарушение сна;
- боль в мышцах;
- парестезии.
Инкубационный период чаще всего продолжается 12–14 дней. Изначально наблюдаются признаки воспаления верхних дыхательных путей (носоглотки). Появляются сухость во рту, першение, ринорея, заложенность носа и боль в горле. Голос человека становится осиплым. При отсутствии лечения микоплазмы проникают в легочную ткань и вызывают воспаление.
Постоянным признаком пневмонии является кашель. Вначале он сухой, но затем выделяется небольшое количество мокроты. Кашель длится не менее 1,5 недель. Он может затягиваться на месяц и более в случае обструкции бронхов и их спазма. В первые дни заболевания температура повышается до 39–40 ºC, после чего она снижается и становится субфебрильной. Заболевание развивается медленно и протекает легче крупозной пневмонии.
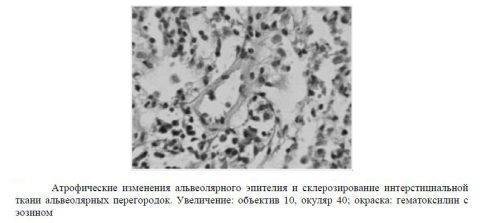
При данной патологии в процесс вовлекаются альвеолы и интерстициальная ткань. Это становится причиной умеренной дыхательной недостаточности. Она проявляется одышкой и дискомфортом в груди. Нередко наблюдается боль, усиливающаяся при дыхании. Пневмония, вызванная микоплазмой, отличается наличием внелегочных симптомов.
К ним относятся:
- сыпь в области барабанных перепонок;
- экзантема на коже;
- боль в мышцах;
- дискомфорт в животе;
- нарушение чувствительности.
Не всегда все симптомы присутствуют. В 20% случаев заболевание протекает скрыто. Изменения обнаруживаются только на рентгенограмме.
Особенности атипичной формы у взрослых
Атипичная пневмония представляет ряд заболеваний легких, которые по своим причинам и симптомам различаются то классических.
Стандартная пневмония провоцируется бактериями, и ее диагностика и лечение не сложны. Когда речь идет об атипичных возбудителях, то спрогнозировать ход развития болезни нереально.
Он может быть как легким и замедленным, так и тяжелым и молниеносным. Если больному не будет оказано вовремя должное лечение, то возможны тяжелейшие осложнения, вплоть до смерти.
К атипичным возбудителям восприимчивость у людей высокая. Возможны эпидемии.
Наиболее распространенные признаки атипичной пневмонии:
- Скудное количество мокроты;
- Отсутствие четких проявлений на рентгенограмме;
- Мигрени;
- Сильное повышение температуры тела;
- Боль в мышцах;
- Отсутствие реакции организма на прием антибиотиков.
На ранних стадиях болезнь легко спутать с ОРВИ. Симптомы те же: озноб, дискомфорт в горле, повышенная температура, насморк. Но через некоторое время отмечается одышка и длительный, непродуктивный кашель.
Диагностика заболевания
Ввиду размытости симптомов, микоплазменную инфекцию трудно выявить на первом этапе заболевания. О присутствии атипичной легочной инфекции пневмонии говорит только продолжительный кашель. Диагностику проводят следующими методами:
- анализ крови;
- рентген легких;
- анализ мокроты;
- компьютерная томография легких.
Микоплазмоз у больных не выявляется в крови периферического типа. Поэтому стандартный анализ крови для диагностирования пневмонии не подойдет. Чтобы выявить возбудителя, забор крови производят несколько раз. Таким образом определяют, насколько давно инфекция попала в организм, и вырабатываются ли антитела для борьбы с бактериями.
По рентгенографии микоплазменная инфекция выявляется по рисунку легких. Тканевые покрытия при этом будут иметь мелкие очаги проявления в нижней части легких. При аутоиммунных проблемах результаты полученных анализов могут искажаться. Аналогичным методом действует и прием гормонов. Врачу-пульмонологу, расшифровывая анализы, приходиться учитывать все факторы. После полного диагностирования можно назначить адекватное лечение микоплазменной пневмонии.

Симптомы пневмонии, вызванной микоплазмой у детей
Заболевание начинается постепенно. В первую неделю болезни ребёнка может беспокоить:
- вялость;
- сонливость;
- сухость и першение в горле;
- насморк;
- головная боль;
- боль в мышцах;
- конъюктивит;
- температура тела нормальная или в пределах 37,0 — 37,5°С.
Стоит отметить, что симптоматика начала заболевания не имеет своеобразных черт и похожа на обычную острую респираторную вирусную инфекцию. Начало более стёртое, чем при типичных пневмониях.
Далее болезнь прогрессирует и развивается следующая клиническая картина:
- выраженная лихорадка – температура тела ребёнка поднимается до 38,0 – 39,0°С и держится несколько дней;
- озноб;
- сухой, навязчивый, приступообразный кашель;
- сильная боль при глотании.
Воспаление лёгких, вызванное микоплазмой пневмониа, отличают от пневмоний другого происхождения следующие признаки:
- интоксикация невыраженная;
- температура редко доходит до 40°С;
- боль в груди, кровохарканье нетипичны;
- одышка развивается нечасто, обычно слабо выражена;
- иногда могут сопутствовать внелёгочные симптомы – мышечные боли, мелкоточечная сыпь по телу, боли в животе.
В большинстве случаев микоплазменная пневмония характеризуется гладким течением. При своевременном лечении через 5 – 7 дней симптомы утихают:
- лихорадка купируется, но температуру в пределах 37.0 – 37,5°С можно наблюдать ещё в течение 1 – 2 недели;
- кашель становится продуктивным с выделением слизистой светлой мокроты.

Примерно в 10% случаев у детей, поражённых микоплазмой, может отмечаться сыпь.
Как видно, у микоплазменной пневмонии нет специфических симптомов, которые говорили бы только за неё.
Заключение
Микоплазменная пневмония – это особая форма воспаления легких, требующая специфического подхода к диагностике и лечению. Только современные методики позволяют своевременно выявить природу патологии, а значит определить оптимальную схему терапии. В запущенной форме болезнь может привести к тяжелым последствиям, вплоть до летального исхода.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования
Обратите внимание, что цифры в скобках (, и т. д.) являются интерактивными ссылками на такие исследования. Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
На сегодняшний день не существует клинических, эпидемиологических или лабораторных симптомов, которые позволили бы на ранних стадиях выявить поражение легких Mycoplasma pneumoniae. Диагностика проводится только после появления характерной для патологии симптоматики. Существуют определенные признаки, позволяющие заподозрить атипичную пневмонию:
- Резкое повышение температуры тела с первого для заболевания от 38 °C.
- Продуктивный кашель с отделением вязкой гнойной мокроты.
- Затрудненное дыхание, отдышка и посинение носогубного треугольника.
- Увеличение количества лейкоцитов в крови.
Диагностика микоплазма пневмонии состоит из таких этапов:
- Сбор анамнеза и анализ жалоб пациента – врач узнает о том, как давно появились первые болезненные симптомы, есть ли хронические заболевания и другие особенности начала и течения болезни.
- Визуальный осмотр и перкуссия – доктор осматривает грудную клетку пациента. Если есть западание межреберных промежутком или во время дыхания одна сторона отстает от другой, то это указывает на пневмонию. Также проводится перкуссия, то есть простукивание грудной клетки пальцами. На основе полученного звука врач делает выводы о состоянии легких.
- Аускультация – с помощью стетофонендоскопа прослушиваются легкие. В норме звук должен быть чистым, а дыхание спокойным и размеренным. Если дыхание затрудненно, есть бульканье или хрипы, то это признак скопления экссудата, который мешает нормальной работе легких.
- Лабораторная диагностика – пациенту необходимо сдать общий анализ крови и мочи, анализ мокроты, ПЦР, ИФА.
- Инструментальная диагностика – комплекс исследований для установления точной причины болезненного состояния. Пациентам назначают рентгенодиагностику, томографию, УЗИ, бронхоскопию, КТ и другие обследования.