Диагностические и терапевтические мероприятия в стационаре
Стационар предоставляет наилучшие возможности для глубокой диагностики воспаления легких. Еще в приемном покое пульмонолог проведет клинический осмотр и направит пациента на рентгенограмму. Снимок выполняется в двух проекциях. В исключительных случаях могут назначить проведение УЗИ или КТ.
В первый день госпитализации специалисты возьмут на анализ кровь и мокроту. Подробнее о результатах лабораторных и лучевых методов можно прочесть в рубрике «Диагностика». В процессе лечения для оценки динамики выздоровления или уточнения диагноза пациенту могут назначать иные виды обследований. В их число входят:
- определение мочевины, электролитов и печеночных показателей крови;
- сатурация кислорода;
- ПЦР к ДНК пневмококка;
- выявление антигенов L. pneumophila в моче;
- реакция прямой иммунофлюоресценции (РПИФ) на L. pneumophila;
- серологические тесты на микоплазму и др.
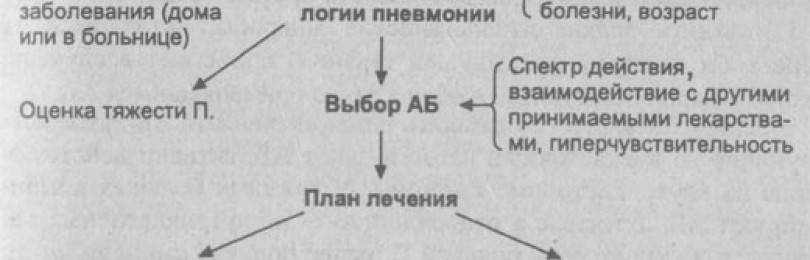
До определения вида возбудителя противомикробная терапия выбирается эмпирическим путем. В тяжелых случаях счет идет на часы. Опоздание может повлечь за собой летальный исход. У врача есть 4 часа на принятие решения и составление терапевтического курса. В своей деятельности он может руководствоваться специальным алгоритмом (рис 2).
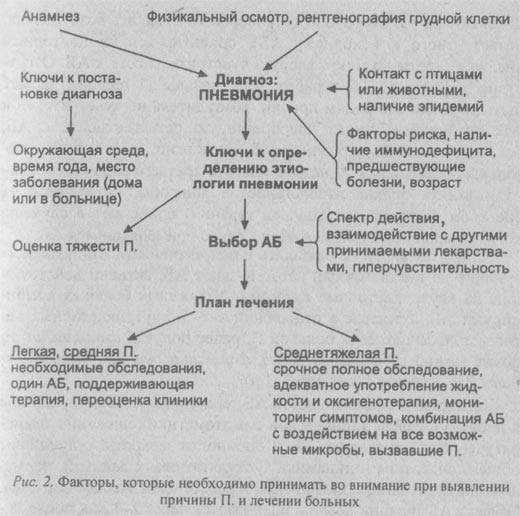
Кроме антибиотиков терапевтический курс включает:
- обезболивающие;
- НПВС;
- муколитики;
- отхаркивающие препараты.
Кроме лекарств показаны:
- массаж спины;
- физиотерапия;
- дыхательная гимнастика.
Выбор клиники
Сегодня существует выбор между государственными клиниками (как по месту жительства, так и по выбору) и частными.
И те и другие используют стандартные протоколы лечения, включающие антибиотики или противовирусные (по типу возбудителя), а также по показаниям препараты для устранения дыхательных спазмов, иммуномодулирующие средства, физиотерапию и средства для коррекции сопутствующих заболеваний (при их развитии).
Государственная клиника предоставляет полное диспансерное наблюдение и протокол лечения, но не всегда имеет комфортные условия. Туалет и душевая могут быть общие на целый этаж, не всегда возможно постоянное пребывание родителей в палате с детьми старше 7 лет и т. д. В некоторых стационарах есть платные палаты с личным санузлом и душевой, а также по договоренности возможен родительский уход за ребенком.
Частные клиники отличаются более высоким уровнем комфорта и обслуживания (отдельные палаты-люкс, современная мебель, индивидуальная медсестра или сиделка и т. д.). Но не все они имеют отделения реанимации и неотложной хирургии, поэтому в случае осложнений ребенок будет переведен в соответствующее отделение государственной больницы.
При выборе места госпитализации, кроме общих условий, нужно выяснить наличие отделения реанимации и интенсивной терапии, диапазон действия лицензии клиники, а также алгоритм действий при возможном развитии осложнений (куда будут переводить, как будет организована доставка, если потребуется перевод в другую больницу, какое время это займет).
Также в пользу конкретной клиники говорит ее оснащение, наличие широкопрофильной лаборатории, рекомендации и отзывы пациентов. Обо всем этом родитель может заранее поинтересоваться, используя поиск в интернете по выбранной клинике.
Симптомы воспаления легких, причины, виды и степени тяжести заболевания
Пневмония развивается из-за болезнетворных бактерий, попавших и развивающихся в легочной ткани.
- слабость и быстрая утомляемость;
- одышка и сдавленное дыхание;
- боль в грудной клетке;
- повышенная температура тела;
- кашель.
Важно учитывать и причины, которые способствуют развитию болезни и ее более долгому протеканию:
- вредные привычки – курение, употребление наркотических веществ;
- неблагоприятная экологическая обстановка;
- ослабленный иммунитет;
- наличие сопутствующих хронических заболеваний;
Диагностика воспаления легких предполагает рентгенографию грудной клетки и лабораторный анализ мокроты, которые позволяют определить возбудителя заболевания.

Различают бактериальные и вирусные пневмонии. Последние чаще встречаются у детей. Бактериальные пневмонии обусловлены пневмококковой, стафилококковой инфекциями, гемофильной палочкой, а также микоплазмой, хламидиями и др. видами бактерий.
Природа поразившей легкие бактерии, величина очага ее распространения определяет длительность и характер назначенного лечения. Стоит отметить, что бактериологический анализ проводится в условиях стационара, а медикаментозный курс лечения и его длительность меняются в зависимости от полученных результатов.
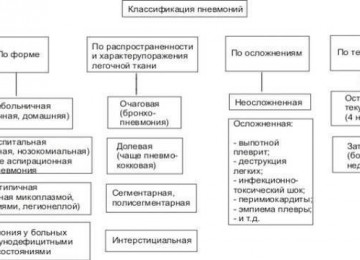
Выделяются три степени тяжести протекания пневмонии:
- легкая степень, при которой часть симптомов не выражена или отсутствует, температура не превышает 38˚С, общее состояние не осложнено признаками интоксикации, сердечная деятельность в границах нормы;
- средняя степень, где основные симптомы воспаления легких хорошо выражены, температура тела достигает 39˚С, присутствует потливость, озноб, головные боли, одышка, увеличивается работа сердечной мышцы;
- тяжелая степень с выраженной интоксикацией, температурой до 40˚С, сопутствующими осложнениями, нарушением работы легких и сердца, помутнением сознания.
Необходимость в стационаре
Решение о госпитализации взрослого пациента с воспалением легких принимает врач на основании первичной диагностики.

В течение этого периода пациент проходит рентгенографию грудной клетки (не менее двух раз), выявляется возбудитель пневмонии, сдаются общие анализы, назначается комплексное лечение, сеансы массажа, лечебной физкультуры, физиотерапии.
Где и сколько лечиться?
Окончательный диагноз пневмонии устанавливается и подтверждается только врачом согласно результатам анализов и рентгенографии (последняя – самая информативная). Выявить пневмонию, особенно у маленьких детей непросто.
Поводом для подозрений должны стать:
- гипертермия свыше 3 дней (обычно выше 38°С, но не обязательно, особенно у детей до года), также следует помнить, что у детей раннего возраста возможно молниеносное развитие пневмонии (в течение нескольких часов);
- одышка и нарушение ритма дыхания;
- втяжение грудной клетки во время вдоха;
- посинение ногтей, губ, кожи, носогубного треугольника;
- снижение аппетита, отказ от груди (у младенцев);
- нарушения сна;
- кряхтение и кашель;
- потливость во время сна.
При осмотре ребенка не всегда сразу можно различить легочные изменения, поэтому при подозрении на воспаление врач направляет на анализы и снимок.
Повышение содержания лейкоцитов и увеличение СОЭ в общем анализе крови и очаги изменений в легочной ткани на снимке говорят в пользу пневмонии.
Стационар
Лечение в стационаре обязательно при наличии хотя бы одной из ситуаций:
- возраст менее 3 лет;
- осложненное течение болезни;
- наличие дыхательной недостаточности;
- сопутствующие хронические и системные заболевания;
- гипотрофия (расстройство питания);
- врожденные пороки сердечной и дыхательной систем;
- неблагоприятные бытовые условия по месту проживания.
Срок лечения в клинике занимает не весь процесс выздоровления. Обычно на амбулаторный режим выписывают на 3-4 день после нормализации температуры и показателей крови. Как правило, это происходит на 10-12 день в нетяжелых случаях. За сколько можно вылечиться в отделении при осложненных вариантах и как долго это происходит – решается только индивидуально.
Дома
Лечение дома возможно только при наличии всех ниже перечисленных условий:
- возраст от 3 лет и старше;
- легкое течение болезни;
- отсутствие других заболеваний;
- отсутствие выраженной интоксикации;
- отсутствие аллергических реакций на препараты;
- наличие санитарно-бытовых условий (проветривание, влажная уборка, покой и постельный режим);
- уверенность в четком выполнении родителями всех назначений и процедур.
Лечение дома делится на два этапа – строгий постельный режим и амбулаторные процедуры. Первый этап занимает 7-10 дней, второй – 10-15 дней.
Важно! Принимать решение о домашнем лечении можно только с разрешения врача и при точной уверенности в строгом соблюдении схемы лечения и режима! Если есть сомнения в возможностях выполнения – лучше перестраховаться и выбрать стационарное лечение!
Почему не происходит быстрой нормализации после пневмонии
Если температура не спадает после пневмонии, следует искать хронический воспалительный процесс в легочной ткани. Он может быть последствием недолеченного заболевания или преждевременной отмены антибиотиков на фоне хорошей клинической картины.
При контаминации патологических возбудителей воспаления легких, терапия может воздействовать только на некоторые их виды, чего вполне достаточно для временного улучшения клинических симптомов болезни. Такая ситуация часто наблюдается у детей, когда родители не желают «пичкать» малышей антибактериальными препаратами. В результате они ограничивают курс терапии, назначенный врачом, и, таким образом, способствуют хронизации воспалительных изменений в легочной ткани.
При вирусной пневмонии температурная реакция не сбивается на фоне применения антибактериальной терапии. Данные химические средства не воздействуют на вирусы. В результате неправильного лечения у взрослых возникает хронический бактериальный процесс, а у детей на этом фоне могут наблюдаться даже патологические изменения в желудочно-кишечном тракте, спровоцированные дисбактериозом (нарушение баланса между нормальной и патологической флорой кишечника).
При вирусном воспалении легких температура у взрослых в большинстве случаев сбивается жаропонижающими средствами, а у детей эффект от фармацевтических средств редко сохраняется более 2 часов.
Какая бывает температура после пневмонии:
- 37-38 – субфебрильная реакция, отражающая увеличение количества пирогенных веществ в крови на фоне воспалительных процессов или воздействия токсинов. Такие цифры после пневмонии требуют тщательной диагностики, но сбивать температурную реакцию не следует, если нет одышкаи;
- 38-39 – значения показывают пограничное состояние, когда организм самостоятельно не справляется с бактериальной инфекцией;
- 39-41 – критические значения, которые требуют неотложной медицинской помощи (особенно у детей). Они свидетельствует о резком превалировании патологического процесса над защитными механизмами организма. Если такие цифры наблюдаются через некоторое время после заболевания, вероятен рецидив болезни.
Таким образом, если высокая температура не спадает после перенесенного заболевания, необходима медицинская помощь. Не пытайтесь сбить ее самостоятельно, так как в организме, скорее всего, есть источник инфекции. Лечение должно быть направлено на его ликвидацию, иначе возникнут серьезные осложнения.

Лечение пневмонии народными средствами
Народные рецепты применяют в комбинации с консервативным лечением воспаления лёгких. Народные способы разнообразны и довольно просты, потому любой человек может подобрать для себя наиболее подходящий рецепт. Чем лечить пневмонию?
- Разбавленный мёд. Это довольно простой рецепт, для его приготовления лучше всего подходит липовый или горчичный мёд, отлично, если он будет засахаренный. Одну чайную ложку мёда необходимо размешать в чашке тёплой воды и выпивать, особенно это отлично помогает при учащённом кашле. Мёд можно употреблять и в чистом виде, но только когда не болит горло.
- Инжир с молоком. Кружку молока необходимо вскипятить, положив в неё несколько ягод белого инжира. Это средство позволяет очистить дыхательные пути, прогревает горло и бронхи.
- Овсяное молоко. Для этого средства желательно использовать деревенское молоко в объёме один литр. Стакан овса необходимо тщательно вымыть, пересыпать в молоко и кипятить около 17–22 минут. С охлаждённым молоком размешать мёд.
- Масло из чеснока. На 100 грамм сливочного масла необходимо взять 2–3 зубчика мелко порезанного чеснока, все хорошенько смешать. Это масло можно добавлять к блюдам или мазать на хлеб. Это великолепное средство для повышения иммунитета, которое также позволяет и родственникам больного не заразиться заболеванием.
- Мёд с редькой. В редьке необходимо выполнить выемку, в неё положить мёд, установить все в глубокую тару. На вторые сутки употребить мёд, который вытек.
- Мёд с калиной. Стакан мёда надо растопить с помощью паровой бани. Добавить 0,5 стакана калины и подогревать пять минут. Полученный состав можно принимать несколько раз ежедневно по одной столовой ложке.
- Отвар с солодкой. Необходимо взять в одинаковом объёме траву мать-и-мачехи, душицы и алтея и корень солодки. В этот состав добавить горячей водой. Этот отвар необходимо употреблять по несколько ложек каждые 2–3 часа.
- Рецепт из свиного жира и мёда. Нужно растопить килограмм свиного жира, в него добавить 100 грамм какао, килограмм мёда, стакан сока алоэ. Состав необходимо варить 17–25 минут. После влить стакан коньяка. После охлаждения можно разбавлять в теплом молоке или употреблять в чистом виде.
Возрастные особенности лечения
лечатся в стационаре
При острой степени дыхательной недостаточности может быть необходима реанимация. Пациентам, которые младше 50 лет, и больным с лёгкой стадией пневмонии можно лечить воспаление в домашних условиях с учётом того, что можно изолировать остальных членов семьи от контактов с этим человеком, а также обеспечить пациенту абсолютный покой.
Как правило, для лечения людей старшего возраста используется такая схема:
- 40–50 лет – «Аугментин» или «Амоксиклав» в комбинации с «Доксициклином» (можно заменить «Амоксиклав» на «Таваник» или «Авелокс»);
- 50–60 лет – «Сумамед» в комбинации с «Супраксом» или «Цефтриаксон» в сочетании с «Кларитромицином»;
- старше 60 лет – «Цефтриаксон» (доза – 1 грамм).
Лечение пневмонии в домашних условиях
высокобелковая диета
Белки укрепят волокна мышц, обеспечат организм силой и для успешной борьбы с болезнью создадут требуемый энергетический ресурс.
Свежие овощи и фрукты содержат большое количество витаминов для укрепления иммунной системы, а также минеральных солей, вымывающихся в результате значительной интоксикации из организма. Фрукты необходимо приобретать сезонные, чтобы не усугубить положение вероятной аллергией.
Если пациент проводит лечение в домашних условиях, то необходимо соблюдать определённые правила:
- Душ и ванну можно принимать лишь после нормализации состояния, с учётом, что не наблюдается температуры (лучше узнать у врача, через какое количество времени можно полноценно выполнять гигиенические процедуры).
- До полноценного выздоровления постельный режим является непременным условием.
- Нужно контролировать влажность воздуха (при заболеваниях дыхательной системы сухой воздух противопоказан).
- Проветривать комнату по 10–15 минут необходимо несколько раз ежедневно.
Как правило, лечение пневмонии у взрослых производится в стационаре под контролем врачей, но в ряде случаев врач может назначить амбулаторное лечение. Так или иначе, выполнение всех рекомендаций и назначений врача даст возможность быстрей справиться с заболеванием и избежать патологических процессов и тяжёлых осложнений в лёгких и иных органах.

Диагностика
При левосторонней локализации воспалительного процесса врач при осмотре отмечает отставание левой половины грудной клетки в дыхании, укорочение перкуторного звука над пораженной областью легкого. При проведении аускультации над левым легким выслушиваются мелкопузырчатые хрипы, крепитация.
Аускультация имеет важное диагностическое значение
Основной метод диагностики – рентгенологическое исследование. На рентгенограмме, в зависимости от локализации процесса, видны очаги инфильтрации в верхней или нижней доле.
При наличии показаний дополнительно может быть назначена мультиспиральная компьютерная томография, бронхоскопия.
Идентификация возбудителя проводится путем бактериологического исследования мокроты.
Какие симптомы могут сохраняться после окончания антибиотикотерапии
После окончания курса лечения могут сохраняться отдельные клинические, рентгенологические или лабораторные признаки болезни, однако их наличие к продолжению антибактериальной терапии абсолютным показанием не является.
Состояния и клинические признаки, которые основанием для продолжения лечения не являются:
|
Признаки |
Описание |
|
Сохранение стойкого субфебрилитета (температуры тела в диапазоне 37,0–37,5 °C) |
Если другие признаки бактериальной инфекции отсутствуют, субфебрилитет может свидетельствовать о неинфекционном воспалении, постинфекционной астении или быть симптомом медикаментозной лихорадки |
|
Сухой кашель |
Этот симптом после перенесенной болезни может сохраняться на протяжении 1–2 месяцев, в особенности у курильщиков и пациентов с хронической обструктивной болезнью легких |
|
Остаточные изменения на рентгенограмме |
Изменения (в виде инфильтрации, усиления легочного рисунка) после перенесенной болезни могут фиксироваться на протяжении 1–2 месяцев |
|
Хрипы |
Хрипы могут продолжаться 3–4 недели и больше, они отражают естественное течение болезни (локальный пневмосклероз) |
|
Потливость, слабость |
Эти симптомы относят к проявлениям постинфекционной астении |
|
Увеличение СОЭ |
Считается неспецифическим показателем, признаком бактериальной инфекции не является |
Критерии госпитализации
Еще несколько десятилетий назад все пациенты с пневмонией обязательно госпитализировались. Сейчас ситуация изменилась, и на то, кладут ли больного в стационар влияет тяжесть течения заболевания, возраст и сопутствующие хронические заболевания. При легких формах болезни лечение можно проводить в домашних условиях под регулярным врачебным наблюдением. Но есть такие ситуации, при которых стационарное лечение обязательно. Это поможет не только быстро вылечить болезнь, но и не допустить серьезных осложнений.
Госпитализация в стационар производиться при следующих условиях:
Возможные исходы
Сколько держится пневмония и ее исход во многом зависят от вида возбудителя, правильности и своевременности начатого лечения. Они могут быть следующими:
- полное выздоровление;
- переход в затяжное течение;
- ограниченный пневмосклероз (замена легочной ткани соединительной);
- хронический бронхит (постпневмонический);
- осложнения (формирования абсцесса, плеврит, пиоторакс);
- постинфекционный синдром (длительное сохранение субфебрильной температуры, слабость и др.).
Показатели выздоровления и выписка из стационара
К критериям выздоровления относятся:
- полное исчезновение объективных и субъективных признаков пневмонии;
- восстановление нормальной температуры тела (36,6-37 о С) и общего состояния пациента;
- восстановление функции внешнего дыхания (исчезновение одышки).
После выписки из стационара, больные помещаются под диспансерное наблюдение на 6 месяцев. За этот период они подлежат обследованию:
- первое обследование через 1 месяц;
- второе – через 3 месяца;
- третье – через 6 месяцев.
Обследование включает в себя ряд исследований, направленных на определение остаточных явлений:
- осмотр врачом;
- общий и биохимический анализы крови;
- общий анализ мочи;
- рентгенологическое обследование грудной клетки (при третьем посещении в случае необходимости).
Если в результате данного наблюдения не выявлены никакие отклонения, то пациент переводиться в обычную диспансерную группу и считается практически здоровым. Лица, которые перенесли тяжелую затяжную пневмонию или имели осложнения, наблюдаются в течение года (в 1, 3, 6 и 12 месяцев).
Такие пациенты проходят полный спектр клинико-лабораторных исследований во время каждого осмотра и рентгенологическое обследование (обязательно). При необходимости могут назначаться консультации узких специалистов (онколога, фтизиатра).
Прогноз течения и длительности пневмонии зависит от многих факторов:
- типа пневмонии (вне-/внутрибольничная);
- возбудителя;
- возраста больного (у пожилых людей она протекает тяжелее и выше частота летального исхода);
- наличия сопутствующих заболеваний и их течение (обострение/ремиссия);
- состояние иммунной системы;
- время начала лечения;
- развитие осложнений (абсцесс, эмпиема и другие).
Как правило, у пациентов с легкой или средней степенью тяжести прогноз благоприятный и время выздоровления наступает быстро. У больных, имеющих факторы риска и сопутствующие заболевания, острая пневмония может приобретать затяжное течение и риск осложнений при этом намного выше.
Симптоматика и отягощающие факторы
Существует расхожее мнение как среди населения, так и среди медперсонала, что на зачаточных стадиях пневмонию легко спутать с обычным бронхитом.
Похожие с бронхитом симптомы таковы:
- Сильное повышение температуры, вплоть до 39 градусов термометра;
- Общая интоксикация организма;
- Кашель (причем как сильный, так и легкий, в зависимости от ситуации);
- Возможные одышки при незначительных нагрузках и легкая нехватка воздуха.
Врач, видя такие симптомы изначально может диагностировать бронхит, но если за период в 2-3 дня назначенное лечение не даст должных результатов, ваше состояние не будет улучшаться или даже симптомы станут более тяжелыми, необходимо снова обратиться к специалисту. Что же касается симптомов, относящихся именно к пневмонии, то они следующие:
- Затяжные приступы кашля с последующим отхождением мокроты;
- В области грудной клетки ощущаются боли, особенно при глубоком вдохе;
- Одышка даже при неспешной ходьбе;
- Тяжесть дыхание, ощущение, дуб-то на груди лежит камень;
- Повышение температуры, интоксикация, быстрая утомляемость и общее ухудшение самочувствия.
В зависимости от того, сколько дней прошло с момента начала заболевания, симптомы становятся все тяжелее, длительность течения болезни увеличивается пропорционально, пациенту требуется скорейшее лечение, иначе последствия могут быть очень тяжелыми (вплоть до летального исхода, в зависимости от тяжести поражений в легких).
Кроме известной вам уже симптоматики можно выделить ряд факторов, которые способны усугубить последствия от пневмонии и в то же время выступить виновниками ее начала. Помимо расплывчатого понятия “ослабления иммунитета”, среди подобных факторов выделяют следующие:
- Наличие или недавно перенесенные онкологические заболевания;
- Болезни внутренних органов (сердечно-сосудистой системы, печени, почек и т.д.);
- Проблемы с легкими (от обычных бронхитов до туберкулеза);
- Нарушения и недуги центральной нервной системы;
- Вредные привычки в виде алкоголизма и курения;
- Возраст выше 65 лет;
- Неправильный образ жизни, избыточные физические нагрузки, постоянные стрессы и прочее.
Каждый из приведенных выше пунктов способен пагубно отразиться на вашем здоровье, ослабить иммунитет и дать возможность пневмонии взять верх. Кроме того, наличие какой-либо из описанных выше проблем во время болезни, будет повлиять на то, как долго лечат пневмонию, то есть сроки выздоровления прогнозировать будет тяжелее.
Классификация болезни по инфекционному агенту
- Бактериальные пневмонии
Типичные пневмонии, основные представители: Streptococcus pneumonia (пневмококковая инфекция), гемофильная палочка, различные виды стафилококков. Срок лечения неосложненных легких форм составляет 5-7 дней – в зависимости от курса выбранного антибиотика и его эффекта. У лиц с ослабленным иммунитетом пневмонию могут вызвать такие бактерии, как синегнойная палочка, легионелла, золотистый стафилококк, клебсиеллы, хламидии, микоплазмы. Продолжительность лечения составит от 15-20 дней до 1,5 месяца (при абсцедировании), обязательна госпитализация в стационар. ВИЧ-инфицированных людей часто поражает пневмоцистная пневмония.
- Вирусные пневмонии
Характерны для новорожденных и детей одного года жизни. Часто являются проявлением врожденной внутриутробной инфекции. Типичные представители: аденовирус, ЦМВ и РС-инфекция, вирусы гриппа, парагриппа. Длительность неосложненных форм 3-7 дней, однако очень часто вирусная инфекция осложняется присоединением бактериальной, и сроки лечения удлиняются до 15 дней. Госпитализация в стационар желательна, у маленьких детей часто бывают приступы удушья на фоне респираторных вирусных инфекций.